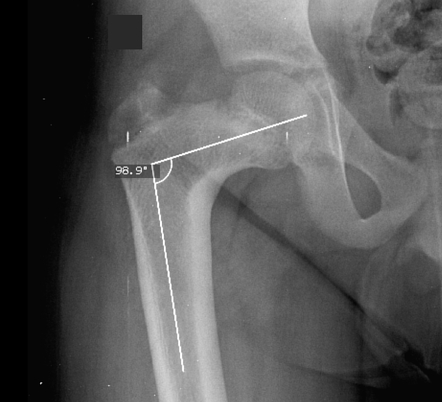
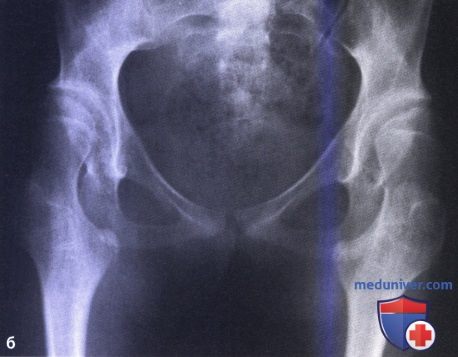
Что такое coxa valga у детей
Что такое coxa valga у детей
а) Coxa vara. Coxa vara называется состояние, характеризующееся уменьшением величины шеечно-диафизарного угла менее 120°. Данные изменения также сочетаются с увеличением высоты стояния большого вертела и недостаточностью отводящих мышц тазобедренного сустава. Соха vara может быть идиопатическим, врожденным (ФДПБ), либо развиться в результате действия различных других причин, в соответствии с этим симптомы заболевания могут различаться.
б) Симптоматический coxa vara. Причинами вторичного coxa vara могут быть метаболические заболевания костей (болезнь Педжета, остеомаляция, рахит), эпифизеолиз головки бедра, фиброзная дисплазия, также деформации вследствие лечения врожденной дисплазии тазобедренного сустава.
в) Coxa valga. Coxa valga — это аномалия развития проксимального отдела бедра. Характерной особенностью ее является увеличение шеечно-диафизарного угла (более 135°), сочетающееся в ряде случаев с уменьшением глубины и дисплазией вертлужной впадины и подвывихом головки бедра. Данная аномалия может служить источником болевого синдрома, связанного с развитием вторичного остеоартроза тазобедренного сустава.
Coxa valga часто наблюдается у пациентов со спастическими парезами, у которых данная деформация сочетается с мышечным дисбалансом в области тазобедренного сустава. Более часто coxa valga встречается у лиц женского пола.

Редактор: Искандер Милевски. Дата публикации: 3.8.2020
Coxa Vara: причины, симптомы, диагностика, лечение
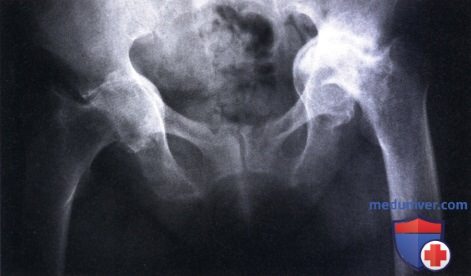
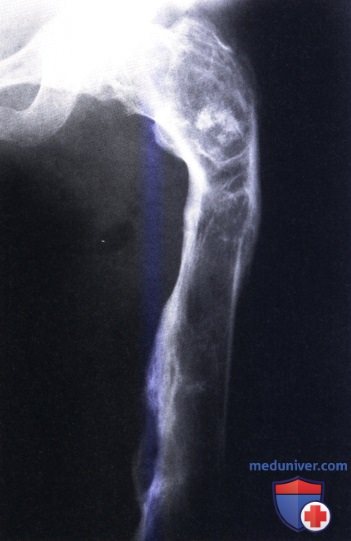
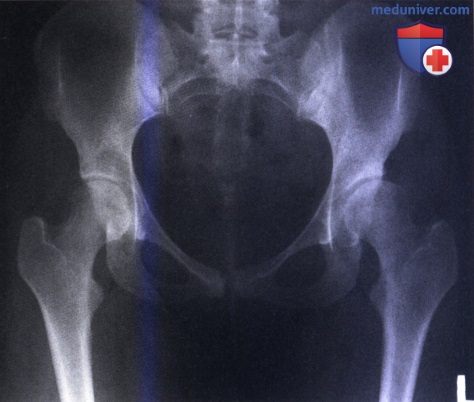
Coxa Vara (МКБ-10) расположена под кодом Q65.8 и является врожденным дефектом бедра. Патология может быть и приобретенной, что бывает редко. В ряде случаев она видна уже в первый год жизни, поэтому большинство пациентов с Coxa Vara в Ладистен – это дети.
Coxa Vara что это?
Бедро – сложная собирательная структура. Ось его шейки вместе с осью диафиза формируют естественный шеечно-диафизарный угол. Для нормальной биомеханики тела он составляет 125-130 градусов у взрослых и 130-135 – у детей. Но под действием ряда факторов или в результате врожденных дефектов, угол меняется. Если его величина падает ниже отметки 120 градусов, говорят о Кокса Вара – варусной деформации бедра. Она влияет на весь опорно-двигательный аппарат, осанку, походку и устойчивость суставов к износу.
Причины возникновения заболевания Coxa Vara
Заболевание делят на 2 большие группы:
Врожденный дефект заметен рано. Уже в первые два года жизни ребенка видно, что конечность укорочена, возникает легкая хромота. При этом, сам сустав полностью подвижен. Если патология не лечится, к 8 годам жизни разность в ногах составляет 6-10 см. Почему проявляется врожденный дефект, точно неизвестно.
Приобретенная патология формируется по разным причинам:
Также выделяют юношескую форму заболевания. Она развивается в возрасте 12-18 лет и прогрессирует постепенно.
Симптомы
Кокса Вара показывает себя после того, как ребенок начал ходить. Родители наблюдают незначительное прихрамывание. Длина конечностей не всегда имеет большую разницу, она увеличивается со временем. Хромота – признак одностороннего заболевания. При двустороннем походка становится «шатающейся», увеличивается поясничный лордоз: позвоночник изгибается так, что живот сильно выпирает вперед, а ягодица – назад, они становятся выше нормального уровня. В результате человек напоминает утку. Иногда возникает болевой синдром и повышенная утомляемость после длительной ходьбы или упражнений. Врачи наблюдают специфический для Кокса Вара признак – симптом Тренделенбурга.
Как определить
Диагностика заболевания Кокса Вара
Можно ли с этим жить?
С физической стороны Coxa Vara медленно и уверенно ведет к плачевным последствиям. Нагрузка на опорно-двигательный аппарат распределяется неравномерно, развивается сколиотическая осанка. Со временем возникает коксартроз – артроз тазобедренного сустава. Хрящ дегенерирует, синовиальная смазка высыхает. Кости трутся друг о друга, нарастают остеофиты и причиняют сильную боль. В результате движения ограничиваются еще больше, а сам сустав разрушается.
Профилактика
Поддержка эндокринной системы во время беременности
Так как заболевание в большинстве случаев врожденное, профилактика его затруднятся. Беременной женщине необходимо поддерживать эндокринную систему
Полноценное питание будущей мамы
Адекватное поступление кальция, витамина D, а также фолиевой кислоты. Это способствует нормальному развитию плода и снижению риска дефектов. Генетическая патология профилактике не поддается
Своевременный осмотр ортопеда
Каждый ребенок должен пройти осмотр у ортопеда в возрасте 3-4 месяцев. Это дает возможность вовремя выявить болезнь и заняться лечением
Своевременное, качественное лечение дисплазии
Одной из причин Coxa Vara является дисплазия. Если ее обнаружили у малыша, ситуацию можно исправить с помощью стремян и массажа на самых ранних стадиях
Реабилитация после травм
Станьте здоровыми уже сегодня!
Запишитесь на консультацию прямо сейчас!
ВРАЧИ
Веклич Виталий Викторович
Медведев Олег Анатольевич
Доктор медицины, врач анестезиолог.
Веклич Виктория Витальевна
Главный врач Медицинского Центра «Ладистен Клиник», профессиональный дипломированный хирург, в области детской и взрослой ортопедии и травматологии.
ПОДГОТОВКА
Лечение Coxa Vara
Лечить Coxa Vara консервативными методами практически невозможно. Вся тактика направлена на улучшение качества жизни. Это массажи, ЛФК, препараты для снятия воспаления. Многим требуется психологическая поддержка. Поэтому, если у ребенка проявилась патология, лучше провести операцию в раннем возрасте. Есть два пути: протезирование сустава и остеотомия. Известно, что развитие ребенка напрямую связано с началом ходьбы. Протезирование значительно отодвигает этот процесс, как следствие страдают эмоции, психика, речевой аппарат и другие функции. Остеотомия — более щадящее вмешательство, и не менее эффективное. Она восстанавливает естественное положение костей и сустава. Проводится операция под наркозом, реабилитация составляет 1-4 месяца. Даже спустя пару недель человек может ходить самостоятельно. Единственным неудобством является аппарат фиксации на ногах. Его устанавливают во время операции, он поддерживает анатомическое положение сустава. В Ладистен Клиник – применяют аппарат Веклича, что дает возможность:
РЕАБИЛИТАЦИЯ
В 99% случаев операция дает эффективный и пожизненный результат!
Общая информация
Краткое описание
Коды по МКБ 10: Q 65.8 Другие врожденные деформации бедра
Смещение шейки бедра кпереди
Врожденная дисплазия вертлужной впадины
Врожденное вальгусное положение
Врожденное варусное положение
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
2. Coxa vara congenital.
3. Coxa vara symptomatica.
4. Антеверсия головки бедра.
Диагностика
Диагностические критерии
Жалобы и анамнез: в анамнезе в возрасте 4-6 месяцев установлена дисплазия тазобедренного сустава, проведение консервативного лечения. Начало заболевания диагностируется в возрасте 2-5 лет, проявляется прихрамыванием, ограничением отведения, затруднительной наружной ротацией, лордозом.
Физикальное обследование: нарушение походки (хромота или прихрамывание), нестабильность в тазобедренном суставе, смещение большого вертела вверх, ограничение отведения и наружной ротации в тазобедренном суставе.
Лабораторные исследования: изменений в клинических, биохимических анализах при отсутствии сопутствующей патологии не наблюдается.
Инструментальные исследования: на рентгенограммах тазобедренных суставов в прямой проекции и с внутренней ротацией отмечается нарушение центрации головки бедра в вертлужной впадине, наружный край вертлужной впадины склерозирован, изменен шеечно-диафизарный угол в сторону увеличения или уменьшения.
Минимум обследования при направлении в стационар:
3. Анализ на ВИЧ, гепатиты в случае перенесенных ранее оперативных вмешательств.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит, тромбоциты, свертываемость.
2. Определение остаточного азота, мочевины, общего белка, билирубина, кальция, калия, натрия, глюкозы, АЛТ, АСТ.
3. Определение группы крови и резус-фактора.
4. Общий анализ мочи.
5. Рентгенография тазобедренных суставов в прямой проекции.
6. УЗИ органов брюшной полости по показаниям.
9. ИФА на маркеры гепатитов В, С, Д, ВИЧ по показаниям.
Дополнительные диагностические мероприятия:
1. Анализ мочи по Аддису-Каковскому по показаниям.
2. Анализ мочи по Зимницкому по показаниям.
3. Посев мочи с отбором колоний по показаниям.
4. Рентгенография грудной клетки по показаниям.
5. ЭхоКГ по показаниям.
Дифференциальный диагноз
Признак
Врожденные деформации бедра
Приобретенные деформации бедра
Последствия остеомиелита
В возрасте 1,5-2 лет
После перенесенного заболевания
В возрасте 1,5-2 лет, или после перенесенного заболевания
Изменение шеечно-диафизарного угла (ШДУ)
Изменение ШДУ на фоне различных деформаций головки
Уменьшение или отсутствие головки бедра с изменением ШДУ
Лечение
Тактика лечения
Цели лечения: улучшение центрации головки бедра в вертлужной впадине, нормализация шеечно-диафизарного угла путем корригирующих остеотомий.
Медикаментозное лечение:
5. С целью профилактики гипокальциемии (глюконат кальция, кальций-ДЗ Никомед, кальцид, остеогенон) перорально с 7-10 суток после операции в возрастной дозировке.
6. Переливание компонентов крови (СЗП, эрмасса одногруппная) интраоперационно и в послеоперационном периоде по показаниям.
Профилактические мероприятия: профилактика бактериальной и вирусной инфекции.
1. Профилактика контрактур и тугоподвижности сустава.
2. Профилактика остеопороза.
Основные медикаменты:
5. Препараты кальция в таблетках
Дополнительные медикаменты:
1. Препараты железа, перорально
2. Растворы глюкозы, в\в
3. Раствор NaCl 0,9%, в\в
Индикаторы эффективности лечения:
1. Правильная центрация головки бедра в вертлужной впадине, нормализация шеечно-диафизарного угла.
2. Восстановление полного объема движений в тазобедренном суставе.
Госпитализация
Показания к госпитализации: плановое, нарушение функции нижней конечности в виде хромоты, боли в тазобедренном суставе при ходьбе, укорочение или удлинение конечности, нестабильность тазобедренного сустава.
Липатов В.А.
Персональный блог
Некоторые аспекты хирургического лечения диспластической coxa valga у детей
Гарбуз И.Ф.. Гаря А.В., Гарбуз А.И., Мазур В.Г., Бордиян Н.С. http://drli.ds8.ru
Приднестровский государственный университет им. Т.Г.Шевченко
Кафедра травматологии, ортопедии и ВПХ (зав.каф. д.м.н., профессор Гарбуз И.Ф.)
Дисплазия соединительной ткани у детей занимает одно из первых мест среди пороков развития.
Coxa valga является одна из форм проявления сложной патологии с нарушением биомеханики тазобедренного сустава, формы и функции анатомических структур образующих сустав и главным образом появление стойкого болевого синдрома.
Способствующими факторами развитию дисплазии тазобедренного сустава являются: нарушение обмена веществ у мамы, которое обусловлено главным образом её возрастом, генетической конституцией.
Кроме того, немаловажную роль в развитие дисплазии тканей у зародыша играют как внешнее, так и внутренние факторы среды где находится бедующая мама. Это:
– инфекционные заболевания самой мамы;
– недостаточное или неполноценное питание;
– гиповитаминоз;
– эндокринные различные нарушения;
– ионизирующая радиация;
– нерациональная химизация;
– воздействие медикаментозных средств;
– воздействие нитратов и др.
Важным моментом в развитии дисплазии у зародыша является его гипоксия. Кислородная недостаточность затормаживает синтез нуклеиновых кислот и белков или извращает их синтез, что приводит к структурным нарушениям развития тканей эмбриона.
Большинство дисплазии соединительной ткани обусловлено местными нарушениями роста и развития тканей:
• остановкой тканевого роста, замедленный или ускоренный извращенный рост тканей. Патология возникает рано, на 16-й день внутриутробной жизни;
• нарушениями нормального процесса слияния тканей, задержкой дифференцировки тканей, которая проявляется в виде диспластических явлений в различных местах организма в том числе и в области тазобедренного сустава.
Диагностика диспластической coxa valga особенно у детей простая – в анамнезе дисплазия тазобедренных суставов, клинически видны диспластические симптомы (форма ушей, форма конечностей, форма пальцев и другие), больной предявляет жалобы на боли или дисконфорт в области тазобедренных суставов в основном к концу дня, рентгенологически увеличен щеечно-диафизарный угол бедра.
Эффективное лечение этой сложной патологии только оперативное – создание нормального шеечно-диафизрного угла бедра.
За последние 5 лет под нашим наблюдением находятся 28 детей с диагнозом диспластическая coxa valga из которых оперировано 18. Девочек было 13. мальчиков 15.
Возраст больных был следующим: до 3-х лет 5, до 7-ми лет 8, до 12-ти лет 11, до 15-ти лет 2.
Показанием к оперативному лечению является:
— болевой синдром,
— нарушение функции тазобедренного сустава с элементами вторичных изменений в мышцах и связках,
— рентгенологически увеличение шеечно-диафизарного угла бедра, нарушение конгруэнтности между головкой бедра и вертлужной впадиной и смещение центра нагрузки головки бедра.
Оперировано 18 детей, из которых у 8 произведена чрезвертельная варизурующая остеотомия и у 10 произведена подвертельная варизирующая остеотомия с фиксацией отломков металлическими конструкциями.
Возраст оперированных больных был следующим: до 7-ми лет 5, до 12-ти лет 10, до 15-ти лет 1.
После оперативного вмешательства всем детям накладывалась кокситная гипсовая повязка и больные получали симптоматическое медикаментозное лечение. Гипс в среднем снимался через 45 дней и назначалась реабилитационная терапия в виде ЛФК, парафирно-озокеритовые аппликации, массаж.
Нагрузка на оперированную конечность разрешается спустя три месяца после оперативного вмешательства, но главным критерием является степень регенерации костной ткани. Нагрузка оперированного бедра должна быть строго под контролем врача ортопеда и проводится дозировано, щадящим способом с одновременными лечебными упражнениями и массажом мышц заинтересованного тазобедренного сустава.
Прослежены отдаленные результаты глубиной до 5 лет:
Из всех 18 оперированных детей с диспластической coxa valga болевой синдром исчез у всех, функция тазобедренного сустава восстановлена полностью у 16 (89%) больных, анатомическая форма и обьем мягких тканей в области тазобедренного сустава восстановлен у 15 (83%) больных.
Дисплазия тазобедренного сустава
Дисплазия – этот термин означает нарушение формирования какого-либо органа или системы организма. В этом материале мы будем говорить о дисплазии тазобедренного сустава.
Под дисплазией тазобедренного сустава понимают нарушение формирования тазобедренного сустава, захватывающее все составляющие сустав элементы: костно-хрящевую основу, связочно-капсульный аппарат и мышечный компонент. Это определение довольно обширно и включает в себя физиологическую незрелость тазобедренного сустава, предвывих, подвывих и вывих бедра.
Физиологическая незрелость заключается в незавершенном формировании компонентов сустава без нарушения конгруентности (правильного сопоставления) суставных поверхностей костей и, как правило, требует минимального лечения или только динамического наблюдения и именно этой форме патологии тазобедренного сустава в основном присваивается диагноз «дисплазия», хотя это не совсем правильно терминологически. При выраженной незрелости тазобедренного сустава необходимо провести лечение для создания выгодных условий правильного созревания компонентов сустава.
Предвывих бедра – это уже патология сустава, связанная с отсутствием стабильности головки бедренной кости в другом компоненте тазобедренного сустава – вертлужной впадине и уже требует пристального внимания. При отсутствии адекватного лечения предвывих бедра может привести к развитию деформации сустава (артрозу), что приводит к болевому синдрому и нарушению подвижности сустава, а так же может привести к вывиху бедра после начала ходьбы.
Вывих бедра – наиболее тяжелая форма патологии развития тазобедренного сустава, заключающаяся в практически полном несоответствии суставных поверхностей головки бедренной кости и вертлужной впадины. Такой порок развития сустава требует максимальных усилий по тщательной диагностике и активного и скорейшего лечения. Поздняя диагностика или неадекватное лечение приводит к грубым нарушениям подвижности тазобедренного сустава и, в конечном итоге, приводит к инвалидности.
Теперь нам понятно, почему дисплазии тазобедренного сустава уделяется так много внимания докторами педиатрами и ортопедами. Почему же наиболее подвержен этим напастям именно тазобедренный сустав?
Дело в том, что тазобедренный сустав в силу своих анатомо-физиологических особенностей является наиболее нагруженным суставом нашего организма и сбой в одном из составляющих его компонентов приводит к нарушению функции сустава и, в конечном итоге, к ухудшению качества жизни пациента. Именно поэтому диагноз дисплазии тазобедренного сустава так часто можно слышать из уст ортопеда, хотя нельзя не признать факт некоторой гипердиагностики данной патологии, но, учитывая тяжесть последствий при отсутствии лечения, это все же оправдано.
Как часто встречается дисплазия тазобедренного сустава?
По статистике встречаемость дисплазии тазобедренного сустава составляет 4-6 случаев на 1000 новорожденных, у девочек встречается в 6-7 раз чаще. Одностороннее поражение преобладает над двусторонним (причем чаще поражается левый тазобедренный сустав). Отмечается наследование от матери к дочери. Факторов, приводящих к нарушению внутриутробного формирования сустава, отмечено достаточно много, среди них отмечены тазовое предлежание плода, узость матки, маловодие, токсические и биологические (в первую очередь вирусные заболевания матери в период беременности) факторы и многое другое.
Когда же и какими методами можно и нужно диагностировать дисплазию тазобедренного сустава? Может ли мама сама заподозрить наличие дисплазии тазобедренного сустава у ребенка и, если да, то при помощи каких приемов? Ответ на этот вопрос зависит от тяжести поражения сустава. Попробуем ответить на этот вопрос, привязав сроки и методы диагностики к возрасту малыша.
При проведении ультразвуковой диагностики в период беременности удается диагностировать только грубые нарушения – подвывих и вывих бедра, то есть те изменения, при которых суставная поверхность головки бедра не соответствует поверхности вертлужной впадины таза ребенка.
После 2-й – 3-й недели жизни ребенка на первый план в диагностике дисплазии тазобедренного сустава выходит ограничение отведения бедер. Для его выявления согнутые в коленных и тазобедренных суставах ножки ребенка в положении на спине разводят без насилия. В норме удается развести бедра до угла 85-90 градусов к поверхности. При повышенном мышечном тонусе и спазме мышц приводящих бедро отведение может быть ограничено до угла около 70 градусов, но такое ограничение отведения бедер может быть вызвано и нарушением формирования суставов. Ограничение отведения бедра с одной стороны в большинстве случаев является признаком патологии со стороны тазобедренного сустава.
В пользу патологии тазобедренного сустава говорят так же такие симптомы, как укорочение одной конечности, разворот стопы на стороне поражения кнаружи от среднего положения (наружная ротация стопы).
Наиболее широко известный у родителей (так сказать «мамочкин симптом») – ассиметрия подъягодичных складок – не является абсолютным и может быть вызван множеством факторов, но нельзя умалять его значения в диагностике дисплазии тазобедренного сустава, так как это наиболее частый вопрос, с которым обращаются к ортопеду.
Для подтверждения диагноза дисплазии тазобедренного сустава и контроля динамики лечения в настоящее время широко используется ультразвуковая диагностика. К положительным сторонам этого метода обследования можно отнести безболезненность, неинвазивность, относительную безопасность и резко возросшую в последнее время доступность. Так же с помощью ультразвукового исследования сустава могут быть выявлены минимальные изменения строения тазобедренного сустава. Но, к сожалению, этот метод обследования не всегда дает точные результаты (достоверность его составляет около 85-90 %). Тем не менее на сегодняшний день ультразвуковая диагностика является основным методом скрининг диагностики дисплазии тазобедренного сустава.
В случае, когда клиническая картина расходится с данными ультразвукового обследования или при поздней диагностике патологии тазобедренного сустава используется метод рентгенографии. При правильно выполненной рентгенограмме становится полностью ясной картина строения сустава и взаимоположение головки бедра в суставе. Но в силу достаточно большой лучевой нагрузки при проведении рентгенографии этот метод обследования используется по возможности реже.
У детей старше года основным симптомом является хромота на пораженную сторону при ходьбе или «утиная» походка при двустороннем процессе. Диагностика в этом возрасте является запоздалой. Клиническая картина в этом случае почти всегда требует подтверждении рентгенологически, так как необходимо точно выяснить взаимоположение компонентов сустава.
И так, ребенку поставлен диагноз дисплазии тазобедренного сустава, что же делать дальше и как помочь малышу?
Лечение дисплазии тазобедренного сустава необходимо начинать как можно раньше. Целью лечения являются центрирование головки бедра в суставе и создание условий для формирования всей вертлужной впадины. Раннее, максимально щадящее, но систематическое лечение позволяет полностью восстановить анатомию и функцию недоразвитого тазобедренного сустава.
Центрирование бедра в суставе на ранних сроках лечения достигается путем широкого пеленания – две пеленки помещают между разведенными бедрами ребенка и фиксируют третьей. При тяжелых степенях дисплазии тазобедренного сустава для центрирования головки бедра используют специальные шины-распорки (стремена Павлика, подушка Фрейка и т.п.). При использовании данных шин у родителей могут возникнуть вопросы и трудности по уходу за малышом, вот некоторые советы, которые помогут Вам и Вашему малышу приспособиться в этот период:
1. Под стременами или подушкой должен быть только детский подгузник (одноразовый или марлевый). Если Вы предпочитаете использовать марлевые подгузники, надевайте клеенчатые трусики, которые имеют застежки по сторонам.
2. Меняя подгузник, не поднимайте ребенка за ноги, а подкладывайте руку под ягодицы.
3. Распашонки можно менять, не снимая стремян: отстегните плечевые ремешки от грудного и снимите распашонку через голову.
Поверх шин можно одевать свободные штанишки, костюмы, платья.
4. В период ношения шин купание ребенка проводится реже, поэтому необходимо 2-3 раза в день осматривать кожу под ремешками, под коленями и вокруг шеи, чтобы убедиться в отсутствии признаков воспаления (покраснения) кожи. В этот период необходимо протирать кожу ребенка мягкой тряпочкой смоченной в теплой воде. При проведении водных процедур можно расстегнуть одну ножную часть стремени, но не снимать ее, а ножку держать в согнутом и отведенном положении.
5. Необходимо следить и за гигиеническим состоянием самой шины, она должна оставаться всегда сухой, избегайте попадания присыпок и лосьонов под пояса, это может вызвать воспалительные процессы на коже малыша.
6. При кормлении особенно внимательно нужно следить, чтобы бедра малыша не сводились вместе.
Ношение этих приспособлений (ортезов) носит длительный характер – от 3-х месяцев до года, и родителям ребенка, которому поставлен диагноз дисплазии тазобедренного сустава, крайне важно набраться терпения и не смалодушничать в период лечения и педантично выполнять назначения доктора.
После центрирования головки бедра приступают к массажу и лечебной гимнастике, направленной на создание правильного соотношения суставных поверхностей. Можем порекомендовать несколько легко выполнимых в домашних условиях упражнений.
1. В положении ребенка лежа на спине, максимально сгибаем ноги ребенка в коленных и тазобедренных суставах, а затем полностью выпрямляем.
2. В прежнем исходном положении сгибаем ноги ребенка в коленных и тазобедренных суставах под прямым углом, умеренно разводим бедра и, давая умеренную нагрузку по оси бедер, выполняем вращательные движения бедрами.
3. В положении ребенка лежа на спине, разводим согнутые в коленных и тазобедренных суставах ноги ребенка максимально к поверхности стола.
Все упражнения выполняются 8-10 раз 3-4 раза в день.
Так же в этот период применяют физиотерапию (парафиновые аппликации, электрофорез с препаратами кальция и фосфора) для улучшения питания компонентов сустава и сложный ортопедический массаж.
В случаях запоздалой диагностики дисплазии тазобедренного сустава или при отсутствии адекватного лечения на ранних сроках лечение проводится путем длительного этапного гипсования, а так же выполняется оперативное лечение, но в этих случаях не существует стандартных схем лечения и тактика помощи пациенту разрабатывается индивидуально.
При тяжелых степенях дисплазии тазобедренного сустава функциональные нарушения носят, как правило, пожизненный характер, даже при своевременно начатом и правильно проводившемся лечении.
Так что же необходимо делать родителям малыша для того, что бы во время распознать дисплазию тазобедренного сустава и, если этот диагноз был поставлен ребенку, не допустить тяжелых осложнений?
Если ортопед все же поставил диагноз дисплазии тазобедренного сустава, то эффективность лечения на 50 процентов зависит от правильного и своевременного выполнения родителями ребенка назначений доктора. Важно помнить, что чем раньше начато лечение, тем лучше его результаты и меньше вероятность тяжелых осложнений. При ранней диагностике дисплазии тазобедренного сустава и правильно и своевременно проведенном лечении положительный результат достигается в 96-98% случаев. Не стоит БОЯТЬСЯ этого диагноза, а необходимо лечить ребенка, он нуждается в вашей помощи и заботе!
Надеюсь, данный материал помог Вам разобраться в том, что же это за непонятный и пугающий многих диагноз – дисплазия тазобедренного сустава и Вам стало ясно, как бороться с этой патологией.