Что считается очагом коронавирусной инфекции
Что такое коронавирусная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Этиология
Штаммы, патогенные для человека, относятся к роду Betacoronavirus. Их можно разделить на две группы:
Вирус COVID-19 подвержен мутациям и постоянно изменяется, вследствие чего регулярно появляются и исчезают его новые варианты. Сейчас выделяют не менее пяти основных:
Гипотетически какие-то из этих вариантов могут ускользать из-под действия вакцинных антител, но общепризнанных сведений об этом пока нет, исследования продолжаются. Известно, что некоторые из этих штаммов могут быть более заразными и распространяться быстрее, что увеличивает число новых случаев заболевания.
Индийский штамм коронавируса («Дельта») — это лишь один из сотен разновидностей нового коронавируса. Кардинально он не отличается от китайского и сохраняет всё основные свойства коронавирусов, но, по недостаточно понятным пока причинам, является более заразным, поражает больше молодых людей, чаще приводит к госпитализации и развитию пневмонии. Существующие вакцины оказывают на него тормозящее влияние, но, возможно, чуть меньшей силы.
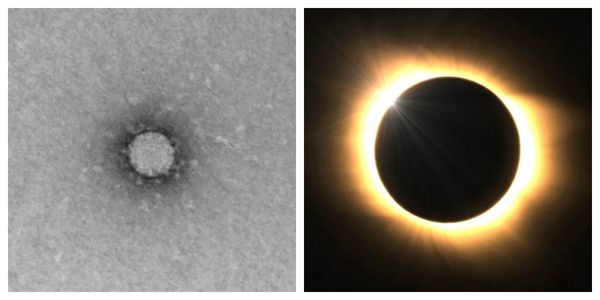
Коронавирусы — это спирально-симметричные РНК-содержащие вирусы с одной цепью РНК. Они представляют собой сферические образования размером 80-220 нм. Внешне напоминают солнечную корону благодаря своей суперкапсид-липидной оболочке, окружённой белковыми шипами. Отсюда и происходит название этих вирусов.
Коронавирусы вырабатывают ряд ферментов (протеазу, хеликазу, репликазу) и неструктурные белки, которые расщепляют белковые связи в человеческих клетках. Также они подавляют выработку интерферона, который помогает бороться с вирусами, провоцируют воспаление и запускают апоптоз — запрограммированную гибель клеток.
Коронавирусная инфекция имеет достаточно изощрённый метод проникновения в клетки организма. Поверхностные белковые «шипики» на границе вирусной частицы имитируют полезные для клетки вещества. Их ошибочно распознают трансмембранные рецепторы клетки и дают «разрешение» на вход. Иммунная система при этом не реагирует на проникновение вируса, так как она не видит оснований атаковать неопасный для организма материал.
SARS-CoV-2 в этом отношении имеет более выгодные условия для входа в клетку. Хотя он более заразный, но зачастую не приводит к катастрофе на уровне клеток и органов — тяжёлое течение, как правило, связано с обострением и ухудшением имеющихся хронических заболеваний на фоне болезни.
После прикрепления к клетке вирус «продавливает» клеточную оболочку и вводит в её цитоплазму свой РНК. Далее запускается сборка белков и готовых вирусных образований. После формирования вирусного нуклеокапсида готовые вирусы покидают клетку, сливаясь с внешней мембраной, а сама клетка погибает.
Во внешней среде стандартные штаммы коронавирусов не отличаются устойчивостью: их большая часть погибает в течение нескольких часов. При благоприятных условиях эти вирусы могут прожить до 2 суток. Они высоко чувствительны к бытовым дезинфектантам (гибнут за 2 минуты), высушиванию, солнечной радиации, нагреванию свыше 56°С (инактивируются за 10-15 минут).
Более патогенными и жизнестойкими вирусами являются MERS-CoV, SARS-CoV, SARS-CoV-2 :
Эпидемиология
Всего известно около 40 видов коронавирусов (как патогенных, так и непатогенных для человека). Большинство патогенных форм коронавируса постоянно курсируют среди людей по всему миру и вызывают нетяжёлые ОРВИ — фарингит, трахеит, бронхит и др. Они возникают в зимне-весенний период из-за ослабления защитных сил организма и обострения хронической ЛОР-патологии.
Впервые коронавирусы были обнаружены в 1965 году учёными Д. Тиреллом и М. Бино у пациента с ОРВИ. До 2002 года считалось, что коронавирусы могут вызвать у людей только нетяжёлые респираторные инфекции. Однако с этого времени в мире накопился опыт изучения тяжёлых острых респираторных синдромов, причиной которых стали коронавирусы. Ими были спровоцированы такие заболевания, как:
Коронавирус SARS-CoV-2 возник недавно : первые сообщения о болезни появились 8 декабря 2019 года. Предположительно данный штамм является рекомбинантом, т. е. вирусом, в котором генетический материал частично дополнен чужеродным геномом коронавируса летучей мыши и неизвестного коронавируса (возможно, змеи или панголина). Местом рождения вируса и появления заболевания является город Ухань, расположенный в провинция Хубэй Китайской Народной Республики. Первичный источник инфекции неизвестен. Предположительно заражение могло произойти на рынке морепродуктов и экзотической пищи (летучие мыши, змеи).
За короткий промежуток времени (около 2 месяцев) вирус достаточно быстро распространился и вызвал пандемию — об этом 11 марта 2020 года заявила Всемирная организация здравоохранения. Особенно пострадали жители Италии, Ирана, Южной Кореи и США.
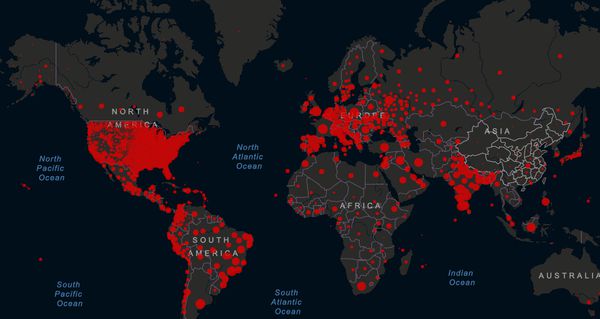
Коронавирус: статистика в России и в мире
На 28 июня 2021 года количество заболевших составило более 181 млн человек (лидеры — США: более 34 млн, Индия: более 30 млн, Бразилия: более 18 млн, Франция: более 5 млн, Россия: более 5,4 млн), из которых скончались более 3,9 млн человек (США: более 619 тыс, Бразилия: более 513 тыс, Индия: более 396 тыс, Россия: более 133 тыс). Тяжело болеют преимущественно пожилые люди, для которых вирус особо опасен (до 80 % всех летальных случаев).
Коронавирус в Москве
По данным на 28 июня, в Москве выявлено 1 338 937 случаев, 1 143 858 выздоровели, 22 086 скончались.
Причины коронавирусной инфекции
Механизмы передачи:
Факторы передачи — воздух, пыль, предметы быта, пищевые продукты, загрязнённые вирусом. Чем ближе и теснее контакт здорового и больного, тем выше вероятность передачи инфекции. Повышенный риск заражения имеют медицинские работники, люди, связанные с тесным прямым общением с людьми, а также организованные коллективы.
В виду своей нестойкости во внешней среде любой коронавирус не может передаться через посылки из Китая ни при каких условиях. Они идут гораздо дольше возможного периода сохранения жизни вируса на любых материалах.
Пока у людей нет врождённого или приобретенного иммунитета к новому типу коронавируса SARS-CoV-2, поэтому восприимчивы к заболеванию все люди на планете. После перенесённого заболевания формируется стойкий гуморальный иммунитет, но только к тому серотипу, которым переболел человек. Поэтому возможны повторные заболевания, вызванные другими типами коронавирусов. Ребёнок после рождения унаследует от матери непродолжительный пассивный иммунитет примерно на полтора месяца (иногда немного дольше при грудном вскармливании).
Как и при любом ОРВИ возможны редкие повторные случаи заражения тем же типом вируса (у ослабленных больных или при дефектном варианте антителообразования, однако это бывает редко).
Симптомы коронавирусной инфекции
При стандартных типах вируса инкубационный период длится 1-10 дней, при инфекции COVID-19 — до 14 дней (в среднем 5-7 дней).
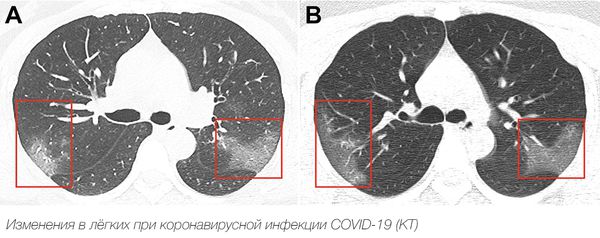
Чаще всего типичная коронавирусная инфекция протекает бессимптомно или приводит к развитию малозаметных симптомов по типу ОРЗ с поражением носовой полости и глотки. Наблюдается слезотечение, щекотание в носу, насморк с необильным слизистым отделяемым, нарушение обоняния, першение или лёгкие боли в горле, сухой кашель (спустя время — с небольшим количеством мокроты). Больной чувствует недомогание, слабость, познабливание, возможны умеренные головные боли, повышение температура тела не более чем на 38°С. У детей ко всем перечисленным симптомам могут присоединиться признаки поражения пищеварительного тракта в виде дискомфорта в животе, неустойчивого стула и тошноты. В течение недели выраженность симптоматики снижается и наступает выздоровлен ие. Иногда заболевание проявляется лишь небольшой слабостью даже при поражении около 25 % лёгких, которое визуализируется только на КТ органов грудной клетки.
В отличие от круглогодичных форм коронавирусной инфекции высокопатогенные формы болезни проявляются гораздо тяжелее, их прогноз в 20 % очень серьёзен.
Наиболее распространённые симптомы COVID‑19 :
У части больных могут отмечаться боли в мышцах и суставах, насморк, заложенность носа, снижение или исчезновение обоняния, першение в горле, умеренная диарея. Обычно эти симптомы развиваются постепенно и выражены неярко.
У большинства инфицированных не возникают какие-либо серьёзные симптомы или плохое самочувствие, как и при остальных формах коронавирусной инфекции. В 80 % болезнь заканчивается полным выздоровлением.
Примерно в одном из шести случаев COVID-19 (преимущественно у пожилых и ослабленных сопутствующими заболеваниями людей) возникает тяжёлая симптоматика с развитием дыхательной недостаточности :
Все эти признаки могут указывать на развивающуюся пневмонию или респираторный дистресс-синдром лёгких. В этих случаях требуется срочная госпитализация в отделение реанимации и интенсивной терапии. Время от появления симптомов COVID-19 (при подтверждении возбудителя) до смерти в тяжёлых случаях составляет от 6 до 41 дня (в среднем 14 дней).
Коронавирусная инфекция у беременных. Пока нет исчерпывающих данных о специфическом негативном влиянии коронавирусной инфекции и инфекции COVID-19 в частности на исход и течение беременности, состояние плода и ребёнка, развитие внутриутробной патологии. Однако течение болезни при новой коронавирусной инфекции достаточно тяжёлое.
Коронавирусная инфекция у детей. Дети, как правило, переносят заболевание легче, чем взрослые. В некоторых случаях возможно развитие пневмонии. Обычно она возникает у детей с отягощённым фоном по простудным заболеваниям или лёгочной патологии.
Патогенез коронавирусной инфекции
При инфекции COVID-19 вирусы могут продолжать выделяться даже спустя некоторое время после их исчезновения из дыхательных путей. Это указывает на вероятность более позднего фекально-орального механизма передачи заболевания.
Классификация и стадии развития коронавирусной инфекции
Выделяют четыре степени тяжести коронавирусной инфекции:
Заболевания, вызванные потенциально опасными видами коронавируса, разделяют по клинической форме на три группы:
Осложнения коронавирусной инфекции
Пневмония. Температура тела резко увеличивается, кашель усиливается, выделяется мокрота (при присоединении вторичной бактериальной крови она приобретает зеленовато-жёлтый оттенок, иногда можно заметить буроватые прожилки), возникают боли в груди во время кашля на стороне поражения и одышка, нарастает слабость и головная боль, возможно появление нейтрофильного лейкоцитоза в периферической крови (увеличение количества нейтрофилов).
Острый респираторный дистресс-синдром. Развивается в течение 2-6 дней от начала болезни. Характеризуется нарастанием сухого кашля, одышки, появлением учащённого поверхностного дыхания, участием вспомогательной мускулатуры во время дыхания, тахикардией, посинением губ и носа, прогрессирующим снижением уровня кислорода в крови ниже 90 %, нарушением кислотно-основного равновесия в организме. При выслушивании лёгких возможны хрипы, при рентгенографии — инфильтраты в лёгких, плевральный выпот. Прогноз часто неблагоприятный.
«Длительный COVID» (лонг-ковид), или постковидный синдром, — симптомы, продолжающиеся несколько месяцев: повышенная утомляемость, головные боли, головокружение, потеря вкуса и запаха, депрессия, непроходящий кашель, боли в груди, мышцах и суставах. В Международной классификации болезней (МКБ-10) это осложнение кодируется как U09.9 «Состояние после COVID-19 неуточнённое.
Повреждения мозга при коронавирусе зачастую обусловлены декомпенсацией хронической патологии или остро возникающими нарушениями мозгового кровообращения (чаще у пожилых пациентов). Повреждает ли сам коронавирус головной мозг, пока неизвестно, исследования продолжаются.
Диагностика коронавирусной инфекции
Клинический анализ крови выявляет реакции иммунитета. При коронавирусной инфекции наблюдаются признаки стандартного вирусного заболевания: снижение уровня лейкоцитов (вплоть до абсолютной лейкопении) или нормальный размер эритроцитов, снижение уровня нейтрофилов, эозинофилов и тромбоцитов, увеличение числа лимфоцитов и моноцитов.
Общий анализ мочи, как правило, без изменений. При развитии тяжёлых форм заболевания наблюдается протеинурия и цилиндрурия (появление в моче белка и цилиндров).
Биохимический анализ крови оценивает функциональную активность органов. Возможно повышение АЛТ, АСТ, С-реактивного белка, креатинина, провоспалительных цитокинов, молочной кислоты и прокальцитонина — маркера сепсиса (прогностически указывает на неблагоприятное течение заболевания).
РИФ — реакция иммунофлюоресценции на выявление антигена. Материалом для исследования служат мазки-отпечатки слизистой носа или отделяемого носоглотки, которые берутся с помощью специального стерильного тампона.
ИФА — иммуноферментный анализ на выявление специфических антител (IgM и IgG). Для исследования кровь из вены берётся дважды с интервалом в 10-14 дней.
Интерпретация результатов теста:
Ставить утвердительный диагноз только на основании результатов ИФА не стоит.
Оценивать результаты ПЦР следует совместно с ИФА:
Иногда контрольная ПЦР после получения отрицательного результата ПЦР в подтверждённом ранее случае коронавирусной инфекции показывает положительный результат. Это возможно в небольшом количестве случаев: когда в организме действительно присутствуют вирусные частицы, причём их концентрация будет намного меньше предыдущей (когда человек был в разгаре болезни), либо когда тест-система реагирует на нежизнеспособный вирус. Такие люди, вероятнее всего, не представляют явной опасности для окружающих, но для однозначных выводов пока недостаточно данных.
Культивирование вируса на культуре клеток мышей — выделение вируса в специализированных лабораториях.
Рентгенологическое исследование позволяет обнаружить инфильтраты в лёгочной ткани при пневмонии, например по типу «матового стекла».
Медицинское обследование на новый коронавирус SARS-CoV-2 обязательно должны пройти люди, которые прибыли из неблагополучных по заболеванию районов, контактировали с больными или имеют симптомы ОРЗ. Это можно сделать в аккредитованной поликлинике по месту жительства.
Дифференциальная диагностика
Никаких специфичных симптомов, отличающих коронавирусную инфекцию от других ОРЗ, не существует. Значение имеет лишь совокупность симптомов с эпидемиологической ситуации по коронавирусной инфекции в регионе, фактом контакта с больными людьми и посещением страны, неблагополучной по данному заболеванию.
Лечение коронавирусной инфекции
Никакого специфического лечения коронавирусной инфекции на сегодняшний день не существует. Попытки использования противовирусных средств в большинстве случаев несут больше вреда нежели пользы. Эти препараты обладают побочными эффектами: обостряют хронические болезни, приводят к патологии крови и т. д. Такое «лечение» может погубить человека и без коронавируса.
На данный момент одобрен лишь один препарат прямого противовирусного действия – «Ремдесивир». Его применяют в определённых ситуациях у госпитализированных пациентов, которые нуждаются в дополнительном кислороде (но без искусственной вентиляции лёгких).
Лопинавир, ритонавир и другие ингибиторы ВИЧ, которые используются для антиретровирусной терапии при ВИЧ-инфекции, показали некоторое действие в борьбе с коронавирусом в пробирке, но при испытании на людях оказались неэффективны и опасны (обладают серьёзными побочными эффектами в тех дозах, которые необходимы для минимального влияния на вирусные частицы). В стандартных случаях эти препараты не используются — их применение возможно только в условиях испытаний и строго под контролем врача. Также проходят тестирования использования моноклональных антител.
Большинство случаев течения коронавирусной инфекции не нуждается в какой-либо медикаментозной терапии. Больным лёгкими и среднетяжёлыми формами болезни (в т. ч. и новой COVID-19) требуется лишь в покой (домашний режим без выхода на улицу минимум на 7 дней), отдых, рациональное питание (не переедать, не заставлять себя есть через силу) и обильное тёплое питьё (вода, морс, компоты). Воздух в помещении спальни, где находится больной, должен быть умеренно прохладным (18-20°С) и влажным (40-60 %). Это позволяет не пересушивать слизистую респираторного тракта, сохраняя её иммунологическую и очищающую функции. При наличии кашля применяются отхаркивающие и разжижающие мокроту средства, при першении в горле — полоскания и орошения растворами антисептиков.
Применение ингибиторов ангиотензинпревращающего фермента, блокаторов рецепторов ангиотензина, статинов показано лишь тем людям, которые принимали их до болезни COVID-19, для лечения коронавирусной инфекции они не рекомендованы.
Реабилитация после коронавируса
Прогноз. Профилактика
При круглогодичных формах заболевания, а также при лёгкой и среднетяжёлой форме COVID-19 прогноз благоприятный. При тяжёлой форме COVID-19 (особенно у пожилых людей, лиц с иммунодефицитом, хроническими сердечно-сосудистыми и бронхолёгочными заболеваниями) прогноз серьёзный — у этой категории людей вероятность летального исхода достигает 80 %.
Вакцина (прививка) от коронавируса
В настоящее время применяются несколько различных типов потенциальных вакцин против COVID-19, в том числе:
После вакцинации эффект наступает примерно через три недели. Вакцина «ЭпиВакКорона» переносится незначительно легче, чем «Спутник V», но принципиальных отличий нет. Преимущества вакцин от COVID-19: в целом хорошая переносимость, отсутствие тяжёлых побочных эффектов и хороший иммунный ответ у большинства привитых. Недостатком можно назвать лишь неопределённый период действия появившегося иммунитета после вакцинации.
Вакцина «Спутник лайт» является обычным «Спутником», только с одной дозой вакцины, эффективность её значительно ниже. Она позволяет получить иммунитет немного быстрее, возможно будет применяться для ревакцинации.
Побочные эффекты вакцины от коронавируса
Никаких серьёзных побочных эффектов от вакцины «Спутник V» и других зарегистрированных в России вакцин не выявлено. В них нет живого коронавируса — только его компоненты на разных носителях, поэтому никакого риска привитые для окружающих людей не предоставляют.
Увеличивает ли вакцина риск развития тромбозов
Нет никаких доказательств, что вакцины от коронавируса значимо увеличивают риск развития тромбоза, сейчас это относится к редким побочным явлениям, не превышающим таковые при любых медицинских манипуляциях. Специально следить за за уровнем D-димера (маркера тромбообразования) после вакцинации на требуется.
Независимо от штаммов (вариантов), все коронавирусные агенты, вызывающие COVID-19, имеют в своём составе одинаковые участки, которые и содержатся в вакцинах, поэтому вероятность, что вакцины будут неэффективны против нового, например британского штамма, минимальна.
Какая вакцина от коронавируса подходит пожилым людям
Пожилым людям подходит любая из зарегистрированных в РФ вакцин, начинать лучше всего со «Спутник V».
Вакцина от коронавируса для детей
Идёт разработка вакцин для детей и подростков, но будет ли их вакцинация массовой или только для имеющих серьёзные заболевания, пока неясно.
Вакцинация беременных
Вакцины от коронавируса пока противопоказаны беременным, хотя многочисленные наблюдения не выявили каких-либо проблем с течением беременности и развитием ребёнка, но долгосрочных наблюдений ещё нет. Каких-то новых особенностей течения болезни у беременных пока также не выявлено.
Вакцинация от коронавируса при ВИЧ и онкологии
Людям с ВИЧ-инфекцией и раком можно и нужно прививаться от коронавируса, поскольку их иммунитет наиболее уязвим перед вирусом и болезнь протекает тяжелее. Никаких рисков, связанных с вакцинацией у этой группы людей, на данный момент не установлено.
Повторное заражение коронавирусом
Повторное заражение коронавирусной инфекцией возможно. Однако это единичные случаи, и пока неясно, с чем они связаны. Вероятно, повторно могут заболеть люди с иммунодефицитом, имеющие серьёзные хронические заболевания.
После болезни иммунитет сохраняется как минимум три месяца, в это время повторные заболевания крайне редки, данных о максимальной иммунной памяти пока нет. Уровень антител класса G, необходимый для защиты организма от повторного заболевания, отличается у разных людей, его точное значение, гарантирующее длительную защиту, пока не определено. Повторные заражения у пациентов с иммунодефицитом могут возникнуть через 4-6 месяцев после перенесённой инфекции. Результаты исследований показывают, что иммунитет после вакцинации ни в чём не уступает иммунитету, приобретённому после болезни.
Через какое время нужна повторная прививка от коронавируса
Иммунитет у всех людей разный, точных данных о том, когда нужно проходить повторную вакцинацию, нет. Есть смысл сделать анализ на антитела класса G через месяц и через 6 месяцев после окончания вакцинации, чтобы оценить динамику и дальше действовать осознанно.
Профилактика коронавируса
Неспецифическая профилактика во время пандемии предполагает следующие меры:
В подготовке и обновлении материала также участвовала Вера Васильева , литературный редактор портала «ПроБолезни».
Что считается очагом коронавирусной инфекции
Об актуальных изменениях в КС узнаете, став участником программы, разработанной совместно с АО «Сбербанк-АСТ». Слушателям, успешно освоившим программу выдаются удостоверения установленного образца.
Программа разработана совместно с АО «Сбербанк-АСТ». Слушателям, успешно освоившим программу, выдаются удостоверения установленного образца.

Постановление Главного государственного санитарного врача РФ от 22 мая 2020 г. № 15 “Об утверждении санитарно-эпидемиологических правил СП 3.1.3597-20 «Профилактика новой коронавирусной инфекции (COVID-19)»
В соответствии со статьей 39 Федерального закона от 30.03.1999 N 52-ФЗ «О санитарно-эпидемиологическом благополучии населения» (Собрание законодательства Российской Федерации, 1999, N 14, ст. 1650; 2019, N 30, ст. 4134) и постановлением Правительства Российской Федерации от 24.07.2000 N 554 «Об утверждении Положения о государственной санитарно-эпидемиологической службе Российской Федерации и Положения о государственном санитарно-эпидемиологическом нормировании» (Собрание законодательства Российской Федерации, 2000, N 31, ст. 3295; 2005, N 39, ст. 3953) постановляю:
1. Утвердить санитарно-эпидемиологические правила СП 3.1.3597-20 «Профилактика новой коронавирусной инфекции (COVID-19)» (приложение).
2. Настоящее постановление действует до 1 января 2021 г.
Зарегистрировано в Минюсте РФ 26 мая 2020 г.
УТВЕРЖДЕНЫ
постановлением Главного
государственного санитарного
врача Российской Федерации
от 22.05.2020 N 15
Санитарно-эпидемиологические правила СП 3.1.3597-20 «Профилактика новой коронавирусной инфекции (COVID-19)»
I. Общие положения
II. Мероприятия, направленные на предупреждение распространения COVID-19
2.1. Мероприятия, направленные на предупреждение распространения COVID-19, включают:
— лабораторный мониторинг (слежение за циркуляцией и распространением возбудителя);
— мониторинг напряженности иммунитета среди переболевших лиц, среди групп риска и среди всего населения;
— сбор и анализ полученной информации;
— оценку эффективности проводимых мероприятий
— гигиеническое воспитание населения.
2.2. В целях принятия решений, направленных на предупреждение распространения COVID-19, разработки санитарно-противоэпидемических (профилактических) мероприятий, направленных на снижение рисков распространения COVID-19 и предотвращение формирования очагов с множественными случаями заболеваний, проводятся:
— постоянная и динамическая оценка масштабов, характера распространенности и социально-экономической значимости инфекции, в том числе с учетом тяжести течения заболеваний;
— выявление тенденций эпидемического процесса;
— выявление высокого уровня заболеваемости и риска инфицирования населения в субъектах Российской Федерации, населенных пунктах, организациях и в связи с деятельностью индивидуальных предпринимателей;
— изучение популяционного иммунитета у населения с учетом проявлений эпидемического процесса;
— выявление лиц, наиболее подверженных риску развития заболевания;
— выявление причин и условий, определяющих уровень и структуру заболеваемости COVID-19;
— контроль и обоснованная оценка масштабов, качества и эффективности осуществляемых профилактических и противоэпидемических мероприятий для их корректировки, планирование последовательности и сроков их реализации;
— изучение и оценка результатов иммунизации населения (после ведения специфической профилактики);
— изучение эффективности средств специфической, неспецифической и экстренной профилактики, применяемой в эпидемических очагах COVID-19;
— прогнозирование развития эпидемиологической ситуации.
2.3. Гигиеническое воспитание населения как метод профилактики COVID-19 включает:
— представление населению подробной информации о COVID-19, основных симптомах заболевания и мерах профилактики с использованием средств массовой информации, листовок, плакатов бюллетеней, проведение индивидуальной беседы с пациентом и другие;
— разъяснение правил ношения масок для защиты органов дыхания, применение дезинфицирующих средства, включая индивидуальные антисептические средства;
— доведение до организованных коллективов взрослых и детей правил организации деятельности в период подъема заболеваемости COVID-19.
2.4. Гигиеническое воспитание населения проводится органами исполнительной власти субъектов Российской Федерации, работниками медицинских организаций при методической поддержке специалистов органов и организаций, входящих в систему федерального государственного санитарно-эпидемиологического надзора.
III. Лабораторная диагностика и регистрация случаев COVID-19
3.1. В целях оперативной организации проведения исследований и противоэпидемических мероприятий лабораторное обследование лиц в условиях распространения COVID-19 проводится исходя из следующих приоритетов:
3.1.1. К приоритету 1-го уровня относится проведение лабораторных исследований и противоэпидемических мероприятий в отношении:
— лиц, прибывших на территорию Российской Федерации с наличием симптомов инфекционного заболевания (или при появлении симптомов в течение периода медицинского наблюдения);
— лиц, контактировавших с больным COVID-19, при появлении симптомов, не исключающих COVID-19, в ходе медицинского наблюдения и при отсутствии клинических проявлений на 8-10 календарный день медицинского наблюдения со дня контакта с больным COVID-19;
— лиц с диагнозом «внебольничная пневмония»;
— работников медицинских организаций, имеющих риск инфицирования при профессиональной деятельности при появлении симптомов, не исключающих COVID-19;
— лиц, при появлении респираторных симптомов, находящихся в интернатах, детских домах, детских лагерях, пансионатах для пожилых и других стационарных организациях социального обслуживания, учреждениях уголовно-исполнительной системы.
3.1.2. К приоритету 2-го уровня относится проведение лабораторных исследований и противоэпидемических мероприятий в отношении:
— лиц старше 65-ти лет, обратившихся за медицинской помощью с респираторными симптомами;
— работников стационарных организаций социального обслуживания населения, учреждений уголовно-исполнительной системы при вахтовом методе работы до начала работы в организации с целью предупреждения заноса COVID-19.
3.1.3. К приоритету 3-го уровня относится проведение лабораторных исследований и противоэпидемических мероприятий в отношении детей из организованных коллективов при возникновении 3-х и более случаев заболеваний, не исключающих C0VID-19 (обследуются как при вспышечной заболеваемости).
3.2. Первичные исследования без выделения возбудителя проводятся лабораториями, имеющими санитарно-эпидемиологическое заключение на работу с возбудителями инфекционных болезней человека III-IV группы патогенности. К работе по проведению исследований допускаются специалисты, давшие письменное согласие и прошедшие подготовку/инструктаж по вопросам обеспечения требований биологической безопасности.
Отбор и транспортировка биологического материала для лабораторных исследований проводятся в соответствии с требованиями законодательства Российской Федерации в отношении возбудителей инфекционных заболеваний человека I-II группы патогенности.
3.3. Научно-исследовательские работы с выделением возбудителя C0VID-19 проводятся в лабораториях, имеющих санитарно-эпидемиологическое заключение на работу с возбудителями инфекционных болезней человека II группы патогенности.
3.4. Лаборатории, проводящие исследования на определение маркеров возбудителя COVID-19 в биологических пробах от лиц, указанных в пункте 3.1 санитарных правил, направляют результаты исследований незамедлительно по их завершению, но не позднее 24 часов, наиболее быстрым из доступных способов в медицинские организации, направившие биологический материал.
Информация о положительных результатах лабораторных исследований на COVID-19 незамедлительно по электронным каналам связи передается из организаций, на базе которых проводились первичные исследования, в территориальные органы Роспотребнадзора с указанием данных об обследуемом лице, в объеме, позволяющем провести противоэпидемические мероприятия.
3.5. Медицинские организации, установившие предварительный или заключительный диагноз COVID-19, в соответствии с санитарно- эпидемиологическими правилами СП 3.1/3.2.3146-13 «Общие требования по профилактике инфекционных и паразитарных болезней», утвержденными постановлением Главного государственного санитарного врача Российской Федерации от 16.12.2013 N 65 (зарегистрировано Минюстом России 16.04.2014, регистрационный N 32001), направляют в органы, уполномоченные осуществлять федеральный государственный санитарно-эпидемиологический надзор, экстренное извещение.
Регистрация сведений о больных COVID-19 и внесение информации о них в отчетные формы Роспотребнадзора (оперативный мониторинг, формы федерального статистического наблюдения) проводится территориальными органами Роспотребнадзора по полученным экстренным извещениям (спискам, заверенным медицинской организацией).
3.6. Подозрительными на COVID-19 являются случаи заболеваний с наличием симптоматики инфекционного заболевания, чаще респираторного характера, или с клиникой внебольничной пневмонии, и эпидемиологическим анамнезом (в связи с прибытием из неблагополучного региона, контактом с человеком с лабораторно подтвержденным диагнозом COVID-19, работой в медицинской организации с пациентами с клиникой респираторных заболеваний, внебольничных пневмоний и иными случаями).
3.7. Подтвержденным случаем COVID-19 считается случай с лабораторным подтверждением любым из методов с использованием диагностических препаратов и тест-систем, зарегистрированных в соответствии с законодательством Российской Федерации.
3.9. Материалами для лабораторных исследований на COVID-19 являются:
— респираторный материал для исследования методом полимеразной цепной реакции (мазок из носоглотки и ротоглотки и мокрота (при наличии) и/или эндотрахеальный аспират или бронхоальвеолярный лаваж);
— сыворотка крови для серологического исследования (при использовании иммуноферментного анализа);
— аутоптаты легких, трахеи и селезенки для посмертной диагностики.
3.11. Работники медицинских организаций, выполняющие аэрозольные процедуры (аспирацию или открытое отсасывание образцов дыхательных путей, интубацию, сердечно-легочную реанимацию, бронхоскопию), используют:
— фильтрующие полумаски (одноразовый респиратор), обеспечивающие фильтрацию 99% твёрдых и жидких частиц или более высокий уровень защиты (пневмошлем);
— очки для защиты глаз или защитный экран;
— противочумный халат и перчатки, водонепроницаемый фартук при проведении процедур, при которых жидкость может попасть на халат или специальные защитные комплекты.
Число лиц, присутствующих в помещении, при заборе биологического материала, ограничивается до минимума, необходимого для сбора образцов.
Используемые при отборе проб материалы утилизируются как категория медицинских отходов класса В. Дезинфекция рабочих зон и обеззараживание возможных разливов крови или инфекционных жидкостей проводятся с применением препаратов с вирулицидным действием.
3.14. Выборочные уточнения результатов лабораторных исследований на COVID-19 проводятся в случаях, если:
— удельный вес положительных результатов, полученных в конкретной лаборатории, выше среднего по субъекту Российской Федерации;
— удельный вес положительных результатов, полученных в конкретной лаборатории, ниже среднего по субъекту Российской Федерации при объемах выполненных исследований выше среднего по субъекту Российской Федерации;
— расход тест-систем выше среднего по субъекту Российской Федерации;
— 50% и более положительных результатов в течение рабочей смены.
3.15. В очагах COVID-19 с групповой заболеваемостью объем проводимых лабораторных исследований определяется территориальными органами Роспотребнадзора с учетом границ очага и эпидемиологических рисков по распространению инфекции.
3.16. При летальных исходах больных с подозрением на COVID-19, лабораторно подтвержденных случаев COVID-19 проводятся исследования образцов аутопсийных материалов, полученных при патолого-анатомическом вскрытии (образцы легких, трахеи, селезенки) на COVID-19.
IV. Противоэпидемические мероприятия в отношении COVID-19
4.1. Противоэпидемические мероприятия в отношении COVID-19 включают комплекс мер, направленных на предотвращение завоза и распространение инфекции, и организуются территориальными органами Роспотребнадзора с участием уполномоченных органов государственной власти субъектов Российской Федерации.
4.2. Эпидемиологическая тактика при COVID-19 включает:
— принятие мер по всем звеньям эпидемического процесса: источник, пути передачи и восприимчивый организм (изоляция больных, прерывание путей передачи возбудителя, защита лиц, контактировавших с больным COVID-19, и лиц из групп риска);
— выявление больных, их своевременную изоляцию и госпитализацию;
— установление границ очага (организации, транспортные средства, место жительство и другие) и лиц, контактировавших с больным COVID-19;
— проведение мероприятий в эпидемических очагах (выявление лиц, контактировавших с больными COVID-19, их изоляцию (в домашних условиях или в обсерваторах в зависимости от эпидемиологических рисков) с лабораторным обследованием на COVID-19, медицинское наблюдение в течение 14 календарных дней со дня контакта с больным COVID-19, назначение экстренной профилактики (профилактического лечения);
— экстренную профилактику (профилактическое лечение) для лиц, контактировавших с больными COVID-19, и лиц из групп риска;
— профилактику внутрибольничного инфицирования и недопущение формирования очагов в медицинских организациях.
4.3. Территориальные органы Роспотребнадзора и иные органы государственной власти в соответствии с предоставленной компетенцией организуют мероприятия по:
— уточнению перечня рейсов, прибывающих из неблагополучных регионов пo COVID-19;
— уточнению схем оперативного реагирования;
— тепловизионному контролю пассажиров и экипажа;
— обеспечению опроса пассажиров путем анкетирования;
— обеспечению готовности медицинского пункта к отбору материала;
— обеспечению госпитализации больных в медицинскую организацию инфекционного профиля или перепрофилированную организацию, для оказания медицинской помощи указанным лицам, функционирующую в режиме инфекционного стационара, при выявлении больных с клиникой инфекционного заболевания;
— обеспечению обсервации контактных по эпидемическим показаниям (при выявлении лица с подозрением на COVID-19, при отсутствии условий для изоляции в домашних условиях).
Лица, прибывшие из неблагополучных по COVID-19 регионов, изолируются в домашних условиях (при наличии условий) в течение 14 календарных дней со дня прибытия. Прибывшие лица могут быть изолированы на дому или помещены в изолятор (обсерватор) по эпидемическим показаниям, по решениям главных государственных санитарных врачей субъектов Российской Федерации и главных государственных санитарных врачей федеральных органов исполнительной власти.
За всеми прибывшими лицами медицинскими организациями осуществляется динамическое медицинское наблюдение. При появлении симптомов инфекционного заболевания (респираторный, кишечный, повышение температуры и другие) лиц, находящихся в изоляции, госпитализируют в соответствии с утвержденными критериями в инфекционный стационар с отбором проб биологического материала. При легких формах заболевания допускается нахождение в изоляции в домашних условиях (за исключением лиц, входящих в группу риска) при обеспечении отсутствия контакта с лицами, входящими в группы риска, указанными в пункте 4.5 санитарных правил.
Лица, контактировавшие с больным COVID-19, должны быть изолированы на срок 14 календарных дней с проведением лабораторного обследования согласно пункту 3.8 санитарных правил. Допускается изоляция указанных лиц в домашних условиях (при отсутствии эпидемиологических рисков для окружающих) с организацией динамического медицинского наблюдения;
4.4. Мероприятиями, направленными на «разрыв» механизма передачи инфекции, являются:
— соблюдение всеми физическими лицами правил личной гигиены (мытье рук, использование антисептиков, медицинских масок, перчаток), соблюдение социальной дистанции от 1,5 до 2 метров;
— выполнение требований биологической безопасности в медицинских организациях и лабораториях, проводящих исследования с потенциально инфицированным биологическим материалом;
— организация дезинфекционного режима на предприятиях общественного питания, объектах торговли, транспорте, в том числе дезинфекция оборудования и инвентаря, обеззараживание воздуха;
— обеспечение организациями и индивидуальными предпринимателями проведения дезинфекции во всех рабочих помещениях, использования оборудования по обеззараживанию воздуха, создания запаса дезинфицирующих средств, ограничения или отмены выезда за пределы территории Российской Федерации;
— организация выявления лиц с признаками инфекционных заболеваний при приходе на работу;
— использование мер социального разобщения (временное прекращение работы предприятий общественного питания, розничной торговли (за исключением торговли товаров первой необходимости), переход на удаленный режим работы, перевод на дистанционное обучение образовательных организаций;
ограничение или отмена проведения массовых мероприятий (развлекательных, культурных, спортивных).
4.5. К группам риска заболевания COVID-19 относятся:
— люди в возрасте 65 лет и старше;
— больные хроническими заболеваниями;
— работники медицинских организаций.
4.7. Лицам, имеющим контакт с лицами, у которых подтверждены случаи COVID-19, а также лицам из групп риска может назначаться экстренная профилактика (профилактическое лечение) с применением рекомендованных для лечения и профилактики COVID-19 препаратов.
V. Противоэпидемические мероприятия, связанные с госпитализацией лиц с подтвержденным диагнозом COVID-19, и профилактика внутрибольничного инфицирования
5.1. Госпитализация лиц с подтвержденным диагнозом COVID-19 или с подозрением на данное заболевание осуществляется в том числе по эпидемиологическим показаниям (проживание в общежитии, отсутствие возможности самоизоляции при наличии в окружении указанных лиц, лиц относящихся к группе риска).
5.2. Госпитализация лиц с подтвержденным диагнозом COVID-19 или с подозрением на данное заболевание осуществляется в медицинскую организацию инфекционного профиля или перепрофилированную организацию для оказания медицинской помощи указанным лицам, функционирующую в режиме инфекционного стационара, с обеспечением соответствующих мер безопасности, включая запрет допуска лиц, не задействованных в обеспечении его работы, а также родственников пациентов.
5.3. Больные с внебольничной пневмонией должны направляться в медицинскую организацию, переведенную в режим функционирования инфекционного стационара (персонал работает в СИЗ постоянно в режиме соответствующей текущей дезинфекции) и имеющую необходимое материально-техническое оснащение для оказания специализированной и реанимационной помощи.
При отсутствии возможностей направления этих групп в отдельные медицинские организации, возможно проведение «зонирования» (разделения зон) для вышеуказанных категорий пациентов внутри стационара, разделенных этажностью или коридорами.
В медицинских организациях для оказания помощи вышеуказанным категориям больных выделяется «чистая» зона для персонала, вход в которую должен осуществляться через санитарный пропускник или быть огражден перекрытием, устойчивым к обработке дезинфекционным средствам. Перед входом в «грязную» зону рекомендуется разместить большое зеркало для контроля персоналом применения СИЗ.
На границе указанных зон выделяется помещение для снятия использованных СИЗ (для дезинфекции и обработки или последующей утилизации при использовании одноразовых комплектов).
Прием больных осуществляется непосредственно в палату.
5.4. Перевозка больных и лиц с подозрением на COVID-19 в стационар осуществляется на специально выделенном транспорте. Все перевозимые лица обеспечиваются медицинской маской. Сопровождающий персонал, включая водителей, должен использовать СИЗ, исключающие риски инфицирования. После доставки автотранспорт подвергается дезинфекции в специально оборудованном месте на территории медицинской организации, принимающей больных (подозрительных) COVID-19.
5.6. Оказание медицинской помощи организуется с выполнением максимально возможного числа процедур и использованием переносного оборудования (УЗИ, рентген, ЭКГ и другие) в палатах. Диагностические кабинеты с крупногабаритным оборудованием (КТ и другие), при невозможности выделения отдельных кабинетов, используют по графику с выделением отдельных часов для обследования лиц с подтвержденным диагнозом и подозрительных, высокого риска (пневмонии и другие) с проведением дезинфекции по типу заключительной после приема больных с подтвержденным диагнозом; в случае проведения экстренных исследований пациентам высокого риска вне графика в кабинете проводится дезинфекция.
В случае необходимости проведения больным (подозрительным) COVID-19 эндоскопических исследований к оборудованию применяются режимы высокой очистки и обеззараживания.
5.7. При выявлении лиц с подтвержденным диагнозом COVID-19 и лиц с подозрением на заболевание в непрофильных медицинских организациях проводятся:
— перевод больного COVID-19 в специализированную медицинскую организацию;
— установление лиц, контактировавших с больными COVID-19, среди работников медицинских организаций и больных, их изоляция в домашних условиях или госпитализация в том числе по эпидемиологическим показаниям, лабораторное обследование на COVID-19 и установление медицинского наблюдения на срок 14 календарных дней со дня последнего контакта с больным, назначение средств экстренной профилактики (профилактического лечения);
— закрытие отделения на «прием», максимальная выписка пациентов из отделения, заключительная дезинфекция;
— в зависимости от эпидемиологических рисков закрытие стационара на «прием» с обсервацией больных и работников медицинских организаций.
5.8. Работники медицинских организаций, имеющие риски инфицирования (персонал скорой (неотложной) медицинской помощи, инфекционных отделений, обсерваторов и специализированных отделений) обследуются 1 раз в неделю на COVID-19 методом полимеразной цепной реакции. При выявлении среди работников медицинских организаций лиц с положительными результатами на COVID-19, они изолируются или госпитализируются (по состоянию здоровья), в отношении лиц, контактировавших с больными COVID-19 проводятся противоэпидемические мероприятия.
Обследование на COVID-19 не проводится медицинским работникам, имеющим антитела IgG, выявленные при проведении скрининговых обследований.
5.9. При появлении симптомов респираторного заболевания работники медицинских организаций подлежат изоляции или госпитализации в медицинскую организацию инфекционного профиля (по состоянию здоровья) и обследованию.
5.10. При патологоанатомических исследованиях трупов людей с подтвержденным или вероятным диагнозом COVID-19 патологоанатом должен соблюдать требования, как при работе с возбудителями инфекционных болезней человека II группы патогенности.
VI. Организация и проведение дезинфекции в целях профилактики COVID-19
6.1. С целью профилактики и борьбы с COVID-19 проводят профилактическую и очаговую (текущую, заключительную) дезинфекцию. Для проведения дезинфекции применяют дезинфицирующие средства, применяемые для обеззараживания объектов при вирусных инфекциях.
6.2. Профилактическая дезинфекция осуществляется при возникновении угрозы заноса инфекции с целью предупреждения проникновения и распространения возбудителя заболевания в коллективы людей, в организациях, на территориях, где это заболевание отсутствует, но имеется угроза его заноса извне.
6.3. Текущая дезинфекция в очаге (в присутствии больного) осуществляется в течение всего времени болезни. Для текущей дезинфекции следует применять дезинфицирующие средства, разрешенные к использованию в присутствии людей. Столовую посуду, белье больного, предметы ухода обрабатывают способом погружения в растворы дезинфицирующих средств.
Гигиеническую обработку рук с применением кожных антисептиков следует проводить после каждого контакта с кожными покровами больного (потенциально больного), его слизистыми оболочками, выделениями, повязками и другими предметами ухода, после контакта с оборудованием, мебелью и другими объектами, находящимися в непосредственной близости от больного.
Воздух в присутствии людей следует обрабатывать с использованием технологий и оборудования на основе использования ультрафиолетового излучения (рециркуляторов), различных видов фильтров (в том числе электрофильтров).
6.4. Заключительную дезинфекцию проводят после убытия (госпитализации) больного или по выздоровлению больного (при лечении на дому). Для обработки используют средства из группы хлорактивных и кислородактивных соединений. При обработке поверхностей в помещениях применяют способ орошения или аэрозольный метод. Мягкий инвентарь, постельное белье подвергают камерной дезинфекции. Вентиляционные системы обрабатывают аэрозольным или «дымовым» способом. Воздух в отсутствие людей следует обрабатывать с использованием открытых ультрафиолетовых облучателей, аэрозолей дезинфицирующих средств.
Мягкий инвентарь, постельное белье подвергают камерной дезинфекции. Вентиляционные системы обрабатывают аэрозольным или «дымовым» способом.
Обзор документа
Установлены санитарно-эпидемиологические правила профилактики COVID-19 в 2020 г.
Описаны меры по предупреждению распространения инфекции, лабораторная диагностика и регистрация заражений, противоэпидемические мероприятия общие и связанные с госпитализацией зараженных, профилактика внутрибольничного инфицирования, организация и проведение дезинфекции.
К указанным мерам относятся мониторинг заболеваемости, лабораторный мониторинг (слежение за циркуляцией и распространением возбудителя), мониторинг напряженности иммунитета переболевших, групп риска и всего населения, сбор и анализ полученной информации, эпиддиагностика, прогнозирование, оценка эффективности мер, гигиеническое воспитание населения.
Указаны приоритеты в отборе анализов на COVID-19. В первую очередь должны проверять пациентов с внебольничной пневмонией, а также, при наличии симптомов ОРВИ, вернувшихся из-за границы, контактных лиц, медиков из группы риска, лиц из детских интернатов, детских домов и лагерей, пансионатов для пожилых, уголовно-исправительных учреждений.
Госпитализация зараженных или лиц с подозрением на COVID-19 организуется в т. ч. по эпидемиологическим показаниям. К ним относятся проживание в общежитии, отсутствие возможности самоизоляции при наличии в окружении лиц относящихся к группе риска (граждане старше 65 лет, хронические больные, медработники).
Помещать следует сразу в палату. Там же по возможности организуется проведение всех обследований (УЗИ, рентген, ЭКГ и др.).
При выявлении зараженных в непрофильных стационарах они должны закрываться на прием с максимальной выпиской пациентов и последующей дезинфекцией.
Персонал скорой, инфекционных отделений, обсерваторов и специализированных отделений обследуется на COVID-19 1 раз в неделю методом полимеразной цепной реакции.
Обследование не проводится для медиков, у которых при скрининговом обследовании выявлены антитела IgG.









(1).jpg)
