Чем опасна гемолитическая болезнь новорожденного
Гемолитическая болезнь новорожденных
Гемолитическая болезнь новорождённого. Звучит страшно, пугающе — особенно в сочетании с трогательным словом «новорожденный». И это действительно тяжелая патология, которая требует срочного медицинского вмешательства. По прогнозам более 90 % детей, получивших своевременное лечение, впоследствии не имеют неврологических нарушений. Поэтому медлить нельзя, нужно вовремя диагностировать и принимать меры.
Поскольку, как правило, ГБН проявляется в первые дни жизни ребёнка, лечение назначают сразу, пожалуйста, доверяйте и не препятствуйте действиям врачей!
Итак, что же это за заболевание — ГБН? Это разрушение эритроцитов новорожденного ребенка антителами его матери. И причина его — несовместимость материнской и детской крови по антигенам красных кровяных клеток (эритроцитов), как правило, по резус-фактору и системе групп крови, и, иногда, по другим факторам крови.
В чем же причина?
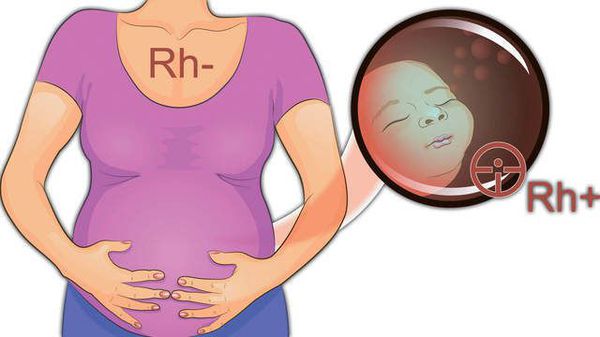
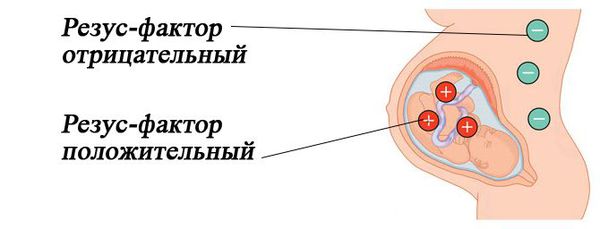
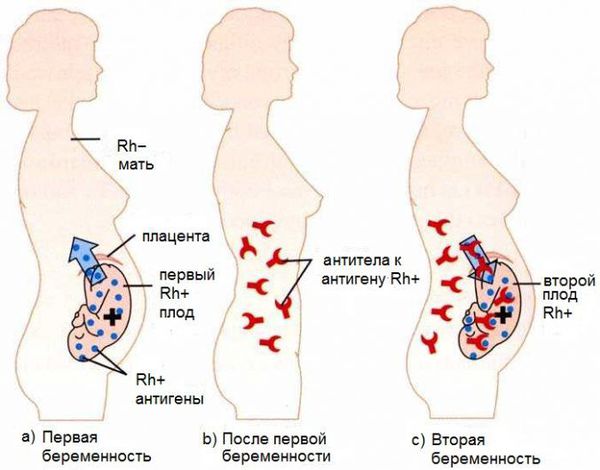
Если у матери резус-отрицательная кровь, а у ребёнка резус-положительная, то возникает резус-несовместимость. Из-за этого иммунная система матери эритроциты плода может определить как потенциально опасные, инородные, и начнет вырабатывать антитела против резус-фактора, расположенного на них. Прикрепившись к эритроцитам ребёнка, антитела разрушают их. Причем начинается этот процесс еще в период внутриутробного развития плода и после рождения ребенка продолжается. Если же у плода кровь резус-отрицательная, а у мамы — резус-положительная, то это ситуации не возникает.
Как не пропустить симптомы гемолитической болезни
Пока мама беременна, признаки несовместимости крови никак себя не проявляют ни у матери, ни у плода. А уже после рождения ГБН клинически проявляется по-разному, в зависимости от того, какую форму примет: анемическую, желтушную и отёчную. Бывают также случаи сочетания этих форм. Давайте рассмотрим их отдельно.
1. Анемическая форма. Считается наиболее лёгкой. Ее проявления — бледность кожных покровов, неврологические нарушения, например, слишком продолжительный сон, вялость, апатичность, плохой аппетит, вялый сосательный рефлекс. Кроме того, присутствуют признаки увеличения селезёнки и печени, наблюдающиеся в динамике.
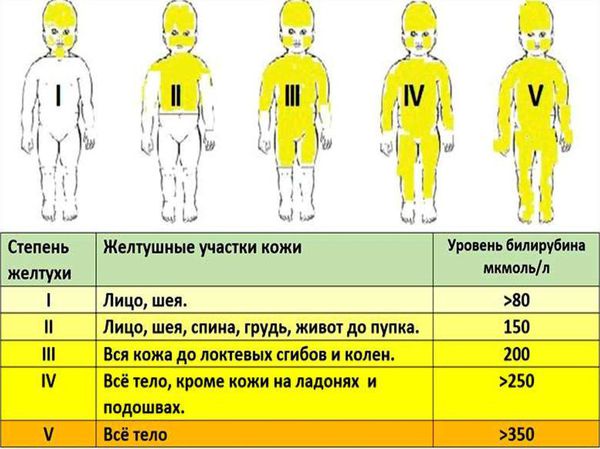
2. Желтушная форма. Наиболее часто встречающаяся форма. Она диагностируется почти в 90 % случаев. При этой форме желтуха самый главный симптом. Желтый оттенок буквально в первые часы жизни приобретает кожа, слизистые оболочки, возможны увеличения печени и селезёнки. От распространенности по телу и интенсивности желтухи определяют степень тяжести желтушной формы. Это определяется визуально по шкале Крамера. Всего степеней пять, при первой поражены лицо и шея, при пятой — уже все тело. Зависит интенсивность желтухи от уровня билирубина, который придает коже жёлтый. Критический уровень этого фермента способен поразить нейроны головного мозга, его структуры, и вызвать серьезного грозного осложнения, биллирубиновой энцефалопатии.
3. Отёчная форма («водянка плода»). Это наиболее тяжёлая форма, чаще всего диагностируемая ещё внутриутробно. Желтушная окраска плодных оболочек, околоплодных вод, пуповины не остался врачами незамеченными. У ребенка с момента рождения отеки по всему телу — подкожные, брюшной полости, грудной клетки. Состояние новорожденного тяжелое. Детям, у которых диагностируется именно эта форма заболевания, требуется интенсивное лечение, в том числе переливание крови.
Сразу после рождения детям, особенно из группы риска, важно определить группу крови. Дети, у которых не совпали группы крови или резус-принадлежности с мамой, первые сутки жизни должны быть осмотрены врачом несколько раз.
Мама может и сама заметить желтушность, также как и чрезмерную бледность слизистых и кожи. В этом случае необходимо незамедлительно сообщить врачу.
ГБН нельзя путать с другими заболеваниями новорождённых:
Точную диагностику может провести только врач, не пытайтесь сами поставить диагноз или преуменьшить его важность.
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
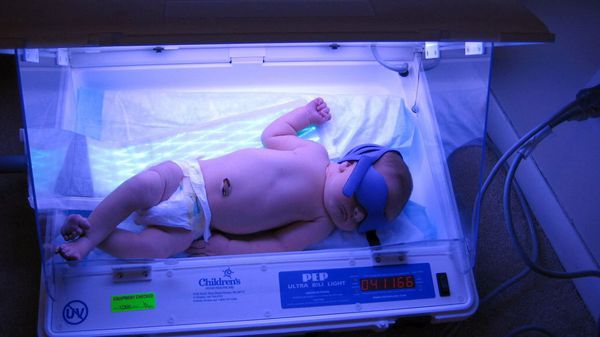
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
После постановки диагноза фототерапия проводится «нон-стоп». При этом ребенок теряет много жидкости, и восполняют ее как раз за счет внутривенного введения, частого прикладывания к груди и восполнения питьем.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Поскольку средняя форма тяжести ГБН встречается довольно часто, мамам необходимо не только полагаться на врачей, но и самим быть внимательным к малышу, наблюдать за ним, особенно если ребенок относится к группе риска по группе крови и резусу. Нельзя списывать все проблемы на «желтушку новорожденных», как ее называют, и игнорировать эти серьезные симптомы.
Гемолитическая болезнь плода
Гемолитическая болезнь плода – внутриутробный иммунологический конфликт, обусловленный несовместимостью крови плода и матери по ряду антигенов, что приводит к гемолизу эритроцитов ребенка под влиянием материнских антител, преодолевающих плацентарный барьер. Гемолитическая болезнь плода может протекать в отечной, желтушной, анемической форме и даже приводить к внутриутробной гибели плода. В диагностике проводится исследование околоплодных вод (амниоцентез), пуповинной крови, билирубина и гемоглобина у новорожденного. Лечение гемолитической болезни плода требует проведения фототерапии, внутривенной инфузии растворов, обменного переливания крови.
Общие сведения
Патогенетическую основу гемолитической болезни составляют процессы, вызванные иммунологической (антиген-антитело) несовместимостью крови плода и матери. В этом случае имеющиеся в крови у плода антигены наследуются от отца, а в крови матери отсутствуют. Чаще всего (1 случай на 250 беременностей) гемолитическая болезнь плода развивается при конфликте по резус-фактору; также может возникнуть при групповой несовместимости крови и другим менее изученным антигенам. Гемолитическая болезнь плода в 3,5% случаев приводит к перинатальной смертности.
При гемолитической болезни плода под влиянием материнских антител, образующихся к антигенам плода и проникающих через плаценту, у ребенка развивается гемолиз эритроцитов и угнетение гемипоэза. Токсическое воздействие продуктов распада эритроцитов на организм плода (новорожденного) приводит к развитию анемии, увеличению билирубина и бластных (незрелых) эритроцитов.
Причины гемолитической болезни плода
Иммунологический конфликт, приводящий к гемолитической болезни плода, чаще всего развивается при изосерологической несовместимости крови по системе Резус (Rh), когда у матери имеется Rh-отрицательная кровь, а у плода – Rh-положительная. В таком случае он носит название резус-конфликт. Изоиммунизация при этом может происходить двумя путями: ятрогенным (при сенсибилизации женщины переливаниями Rh(+) крови в прошлом) или при плодово-материнском трансплацентарном переносе эритроцитов плода в материнский кровоток в процессе беременности и родов. В случае Rh-несовместимости гемолитическая болезнь плода редко бывает сопряжена с первой беременностью; чаще развивается от 2-ой или 3-ей беременности с возрастанием рисков с каждой последующей гестацией.
Другой возможной причиной гемолоитической болезни служит несовместимость крови плода и матери по системе АВ0, т. е. при группе крови матери 0 (I), а у плода любой другой. При этом антигены А и В от плода проникают через плаценту в материнский кровоток и вызывают выработку иммунных α- и β- антител с последующим конфликтом «антиген-антитело». Гемолитическая болезнь плода при АВО-несовместимости имеет более легкое течение, чем при Rh-несовместимости. При АВ0-несовместимости гемолитическая болезнь плода может развиться уже в течение 1-ой беременности.
В относительно редких случаях гемолитическая болезнь плода может быть связана с иммунологическими конфликтами по системам Даффи, Келл, MNSs, Кидд, Лютеран и др. или антигенам P, S, N, М.
Проявления гемолитической болезни плода
У беременных специфической картины патологии не наблюдается; иногда нарастание внутриутробных реакций может вызывать у женщины симптомокомлекс, сходный с гестозом. Гемолитическая болезнь плода может проявляться следующими вариантами: внутриутробной гибелью плода в период с 20 по 30 неделю беременности; отечной, желтушной или анемической формах. Общими проявлениями, характерными для всех форм гемолитической болезни плода, служат наличие нормохромной анемии с увеличением в крови эритробластов, гепатомегалии и спленомегалии.
При желтушном варианте гемолитической болезни плода ребенок чаще рождается от срочных родов, доношенным, чаще с нормальным цветом кожи. В этом случае гемолитическая болезнь плода проявляется спустя несколько часов после рождения – у ребенка стремительно нарастает желтушная окраска кожи; реже желтуха бывает врожденной. У новорожденных с желтушной формой гемолитической болезни увеличены селезенка, печень, лимфоузлы, иногда сердце, отмечается интенсивный прирост непрямого билирубина в крови.
При анемической форме гемолитической болезни повреждающее воздействие на плод, как правило, невелико. На первый план выходят анемия, бледность кожи, гепатомегалия и спленомегалия. Тяжесть проявлений гемолитической болезни плода определяется титром антител у беременной и степенью зрелости новорожденного: тяжелее заболевание протекает у недоношенных детей.
Диагностика гемолитической болезни плода
В настоящее время акушерство и гинекология придает важное значение своевременному выявлению и правильному ведению беременности, угрожаемой по развитию гемолитической болезни плода. При постановке беременной на учет у нее определяют группу крови и Rh-фактор, выясняют аналогичные данные отца ребенка, интересуются гемотрансфузионным анамнезом, наличием в прошлом мертворожденных детей, самопроизвольных выкидышей или детей с гемолитической болезнью плода. При угрозе развития гемолитической болезнью плода у женщины в динамике контролируют титр специфически антител.
Пренатальная диагностика гемолитической болезни плода включает проведение акушерского УЗИ, допплерографии маточно-плацентарного кровотока и максимального кровотока в средней мозговой артерии с оценкой функционального состояния развивающегося ребенка. Характерными ультразвуковыми критериями гемолитической болезни плода являются плацентомегалия, многоводие, расширение пуповинной вены; сплено- и гепатомегалия, кардиомегалия, наличие перикардиального выпота, гидроторакса.
Учитывая, что гемолитическая болезнь часто сопровождается гипоксией, проводится кардиотокография с оценкой сердечной деятельности плода. В случае получения данных за гемолитическую болезнь плода требуется проведение инвазивных исследований – кордоцентеза и амниоцентеза под контролем УЗИ. При рождении ребенка сразу определяется его резус и групповая принадлежность, исследуется содержание Hb и билирубина в пуповинной крови.
Лечение гемолитической болезни плода
Лечебными задачами при гемолитической болезни плода служат быстрое выведение из крови ребенка токсических факторов гемолиза – непрямого билирубина и антител, а также повышение функций страдающих систем и органов. Выбор способа родоразрешения женщин с изоиммунизацией определяется состоянием плода, сроком беременности, подготовленностью родовых путей. В случае отсутствия данных за тяжелую форму гемолитической болезни плода, на сроке беременности свыше 36 недель, зрелости шейке матки возможны естественные роды. При тяжелом состоянии плода предпочтительнее кесарево сечение за 2-3 недели до ожидаемого срока.
У новорожденных с гемолитической болезнью плода ежедневно контролируется показатели Hb, Ht, билирубина. При необходимости проводится коррекция анемии эритроцитарной массой, инфузионная дезинтоксикационная терапия. Важной составляющей лечения гемолитической болезни плода служит фототерапия, способствующая разрушению непрямого билирубина в коже ребенка. Светолечение проводится в импульсном или непрерывном режиме с помощью ламп дневного или синего света.
При более тяжелых проявлениях гемолитической болезни плода показано проведение капельного внутрижелудочного введения жидкости и заменного переливания крови. При гемолитической болезни плода, обусловленной Rh-конфликтом, при заменном переливании используется одногруппная Rh (-) кровь. В случае несовместимости по ABO переливается эритроцитная масса 0(I) группы в соответствии с Rh-принадлежностью новорожденного и одногруппная плазма. Развитие отека легких и выраженной дыхательной недостаточности требует проведения ИВЛ; наличие асцита диктует необходимость выполнения лапароцентеза под УЗИ-контролем.
Профилактика гемолитической болезни плода
Что такое гемолитическая болезнь (ГБН)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Руденко А. А., неонатолога со стажем в 5 лет.
Определение болезни. Причины заболевания
Гемолитическая болезнь новорождённого (ГБН) — это заболевание, при котором эритроциты новорождённого разрушаются антителами матери. Это происходит из-за несовместимости крови матери и ребёнка по антигенам эритроцитов (красных кровяных клеток), чаще всего по резус-фактору и системе групп крови, реже по другим факторам крови.
Чтобы разобраться, что такое гемолитическая болезнь, необходимо понимать значение некоторых терминов:
Известно более 250 эритроцитарных антигенов, которые образуют более 20 антигенных систем. Однако наиболее важное клиническое значение имеют антигены резус-фактора (Rh) и системы групп крови (АВ0).
Система резус-фактора
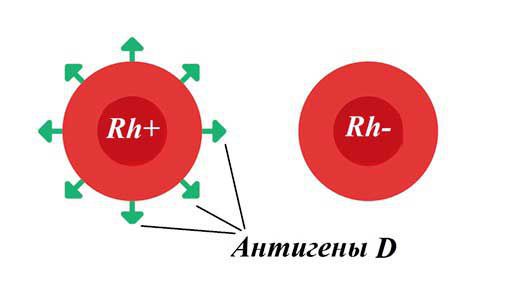
Резус-фактор — белок, который может содержаться на поверхности эритроцитов . Кровь считается резус-положительной (Rh+), если на красных кровяных клетках человека есть резус-фактор (антиген D). Если этого антигена на эритроцитах нет, то кровь является резус-отрицательной (Rh-). У большинства людей кровь резус-положительная.
Резус-несовместимость возникает тогда, когда у матери резус-отрицательная кровь, а у ребёнка резус-положительная. В этом случае иммунная система матери может распознавать эритроциты плода как «инородные» и потенциально опасные и вырабатывать антитела против резус-фактора на эритроцитах плода. Антитела прикрепляются к эритроцитам ребёнка и разрушают их (происходит гемолиз). Этот процесс начинается в период его внутриутробного развития и продолжается после рождения. Если плод имеет резус-отрицательную кровь, а мама резус-положительную, конфликта не возникает.
Основными проявлениями ГБН является ранняя желтуха и анемия новорождённого.
Система групп крови
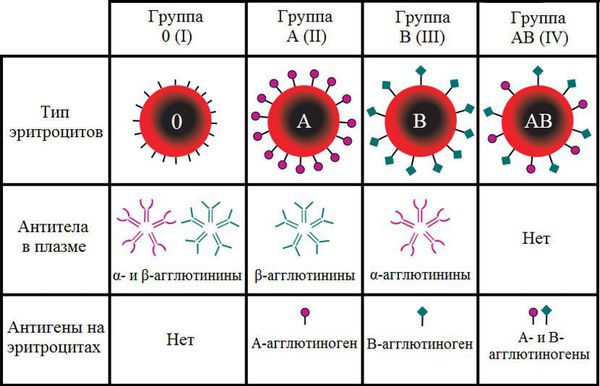
Группа крови — это определённое сочетание врождённых антигенов на поверхности эритроцитов и антител в плазме крови. Двумя основными антигенами эритроцитов являются А и В. Группы крови определяются на основании наличия или отсутствия этих антигенов. Одноимённые антитела обозначаются греческими буквами α и β.
Кровь любого человека может одновременно содержать только противоположные антигены и антитела или не иметь каких-то из них. В противном случае должна произойти агглютинация (склеивание) клеток крови. Этот процесс может привести к летальному исходу из-за формирования тромбов и закупорки кровеносных сосудов.
В зависимости от сочетания антигенов и антител различают четыре группы крови по системе АВ0.
Группы риска по развитию данной патологии:
Симптомы гемолитической болезни
Во время беременности признаки несовместимости крови матери и плода не проявляются.
Клиническая картина гемолитической болезни новорождённых зависит от проявления одной из трёх форм: анемической, желтушной и отёчной. Но может иметь место сочетание клинических форм.
1. Анемическая форма ГБН. Является наиболее лёгкой формой и проявляется бледностью кожных покровов, неврологическими нарушениями (вялость: ребёнок неохотно сосёт грудь, много спит) и признаками увеличения печени и селезёнки, которые наблюдаются в динамике.
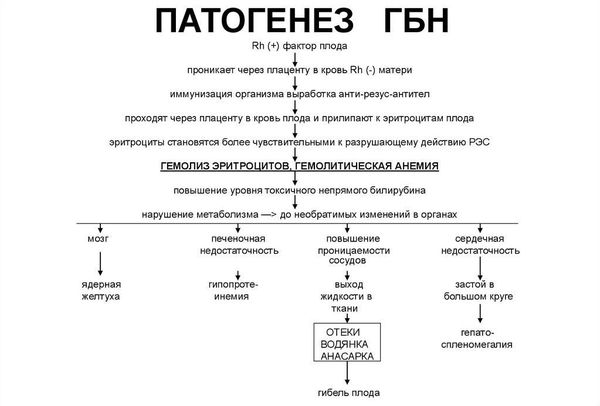
Интенсивность желтухи будет зависеть от уровня билирубина ( жёлчного пигмента, который образуется при разрушении эритроцитов ). Именно билирубин окрашивает кожу в жёлтый цвет. При достижении критических цифр этот фермент может поражать нейроны головного мозга, что приводит к повреждению его структур и развитию грозного осложнения — билирубиновой энцефалопатии (ядерной желтухи).
Кожа и видимые слизистые новорождённого бледно-розовые, могут иметь слегка желтоватый оттенок, печень и селезёнка увеличены — всё это обусловлено повышенным распадом эритроцитов, что приводит к анемии. Дети с такой формой заболевания нуждаются в интенсивном лечении, включающем в себя операцию заменного переливания крови (ОЗПК).
Патогенез гемолитической болезни
Развитие гемолитической болезни возможно лишь при контакте крови матери и плода. Во время беременности благодаря плаценте эритроциты плода попадают в организм матери в незначительном количестве, недостаточном для выработки антител. В момент родоразрешения, вследствие абортов, выкидышей или осложнённых беременностей эритроциты проникают в кровоток матери в большом количестве, что вызывает выработку антител класса М (IgM). Эти антитела образуются почти сразу после контакта с резус-положительной кровью плода. Они обеспечивают временный иммунитет от любых чужеродных веществ, однако IgM не способны проникать через плаценту к ребёнку.
Антитела класса М затем трансформируются в антитела класса G (IgG). Они вырабатываются через 3 месяца после контакта с резус-положительными эритроцитами, обеспечивают длительный иммунитет в течение нескольких лет и способны пройти через плаценту в кровь плода. Этим объясняется тот факт, что при первой беременности эти иммунные частицы для плода не опасны, ведь при нормально протекающей беременности кровь ребёнка смешивается с кровью матери лишь на последних месяцах беременности или после родов, когда IgG ещё не выработались.
При первой беременности происходит лишь узнавание эритроцитов плода, т. е. первичный иммунный ответ, который ещё называют «раздражением» иммунной системы матери. Также для этого процесса используется термин «сенсибилизация», а применимо к резус-конфликту — «резус-сенсибилизация». Первичный иммунный ответ не опасен для плода.
Как правило, конфликт по резус-фактору развивается при повторной беременности. Это связано с тем, что к моменту следующего зачатия в организме матери уже присутствуют антитела класса G, поэтому они начинают атаковать эритроциты плода уже на ранних сроках. В связи с этим вероятность развития данного заболевания, как и тяжесть, растёт с каждой последующей беременностью. Болезнь встречается у 63 % детей от женщин с сенсибилизацией.
Продуктом распада эритроцитов является непрямой билирубин — желчный пигмент. Билирубин является токсичным ферментом, который повреждает ткани головного мозга, печени, лёгких, почек и т. д. Критическое повышение уровня непрямого билирубина приводит к необратимому повреждению структур головного мозга — билирубиновой энцефалопатии (ядерной желтухе).
Классификация и стадии развития гемолитической болезни
Классификация по ведущим клиническим проявлениям:
По наличию или отсутствию осложнений:
По степени тяжести:
Осложнения гемолитической болезни
Диагностика гемолитической болезни
Диагноз ГБН может быть заподозрен ещё внутриутробно: на основании анамнеза, данных УЗИ и лабораторных данных.
Неинвазивным методом диагностики гемолитической болезни является УЗИ плода. При данном исследовании уже внутриутробно можно заподозрить отёчную форму ГБН.
В палате совместного пребывания мама может сама обратить внимание на желтушность кожных покровов, видимых слизистых и склер в первые сутки, а иногда и часы жизни, желтуха будет прогрессировать. Также можно заметить бледность кожи и слизистых.
При подозрении на ГБН неонатолог проводит целый ряд лабораторных исследований, чтобы подтвердить заболевание и определить его форму:
Гемолитическую болезнь новорождённых необходимо отличать от других заболеваний:
Лечение гемолитической болезни
Основные критерии выбора тактики лечения: форма гемолитической болезни новорождённых, тяжесть анемии, уровень билирубина и его почасовой прирост.
С первых часов постановки диагноза фототерапия должна проводиться в непрерывном режиме. При этом источник света должен находиться от ребёнка на расстоянии не более 50 см. Во время процедуры кожа новорождённого должна быть максимально открытой: предпочтительно оставлять ребёнка в одном подгузнике, а глаза закрывать светонепроницаемыми очками.
Побочные эффекты данного вида лечения:
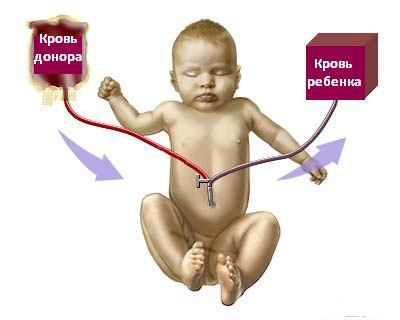
Обменное переливание крови проводится через стерильный катетер, введённый в вену пуповины. Суть операции заключается в медленном дробном выведении крови из организма новорождённого с последующим попеременным замещением эритроцитарной массой и плазмой донора в равном количестве.
При проведении ОЗПК возможно развитие осложнений: гематологических, инфекционных, метаболических, системных и осложнений со стороны сердечно-сосудистой системы.
Прогноз. Профилактика
Профилактика данного заболевания может быть специфической и неспецифической.
Прогноз. Более 90 % детей, получивших своевременное лечение, впоследствии не имеют неврологических нарушений.
Гемолитическая болезнь плода и новорожденного
Под гемолитической болезнью плода и новорожденного понимают гемолитическую анемию, возникающую в связи с антигенным различием эритроцитов матери и ребенка, выработкой антител иммунокомпетентной системой матери против этого антигена, проникновением антител через плаценту и разрушением эритроцитов плода или ребенка под влиянием этих антител. Чаще всего антитела направлены против антигенов системы резус. Они вырабатываются иммунной системой резус-отрицательной женщины. Реже антитела направлены против групповых антигенов А или В ребенка и вырабатываются в организме матери группы 0.
Что провоцирует / Причины Гемолитической болезни плода и новорожденного:
Гемолитическая болезнь, связанная с резус-несовместимостью, развивается в результате проникновения антител матери через плаценту. Эти антитела фиксируются на поверхности эритроцитов плода, вследствие чего разрушаются макрофагами. Развивается гемолитическая анемия с очагами экстрамедулярного (внекостномозгового) кроветворения, увеличением количества непрямого билирубина, высокотоксичного для плода.
Патогенез (что происходит?) во время Гемолитической болезни плода и новорожденного:
Иммунизация матери резус-положительными эритроцитами плода происходит в родах, значительно реже женщина иммунизируется до беременности, обычно при трансфузии эритроцитов с отсутствующим у женщин антигеном. Было показано, что вероятность иммунизации женщины значительно выше тогда, когда муж и жена имеют одну и ту же группу крови по системе АВ0.
Термин «гемолитическая болезнь новорожденных» часто используют для обозначения анемии, связанной с резус-несовместимостью. Однако этот термин подразумевает и другие формы гемолитической анемии, в частности гемолитическую анемию, связанную с несовместимостью по системе АВ0, которая существует приблизительно в 20% всех беременностей. Лишь в 10% беременностей, несовместимых по системе АВ0, антитела матери влияют на плод. Гемолитическая болезнь АВ0 встречается 0 детей, матери которых имеют группу крови 0. Нормальные изоагглютинины АВ принадлежат к классу IgM. Они не проходят через плаценту. Однако у 10% здоровых людей группы 0 имеются антитела против антигенов А и В, относящиеся к классу IgG. Такие антитела обнаруживаются как у женщин, так и у мужчин и не зависят от предшествующей иммунизации. Эти антитела проходят через плаценту и могут вызывать гемолитическую анемию у плода или новорожденного. Среди детей-первенцев гемолитическая анемия АВ0 встречается так же часто, как и среди детей, рожденных от вторых и третьих родов.
Частота гемолитической болезни новорожденных, связанная с резус-несовместимостью, возрастает с каждыми последующими родами.
Симптомы Гемолитической болезни плода и новорожденного:
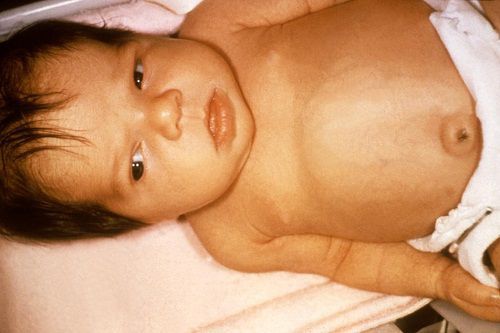
Клиническая картина гемолитической болезни различается в зависимости от количества антител, проникающих через плаценту. В самых тяжелых случаях у плода развиваются обширные отеки, асцит, появляется транссудат в плевральной полости. Ребенок может родиться мертвым или в крайне тяжелом состоянии. Резкий отек связывают с недостаточностью кровообращения вследствие тяжелой анемии. При менее тяжелых формах у детей при рождении оказываются увеличенными печень и селезенка, кожа бледна. Желтуха развивается в первые сутки. В связи с малокровием возникают кардиомегалия (увеличение размеров и массы сердца) и недостаточность кровообращения.
Встречается также легкая форма болезни, при которой отмечается бледность кожи почти без желтушности, снижается уровень гемоглобина и эритроцитов, слегка увеличиваются печень и селезенка.
При несовместимости по системе АВ0 клиническая картина болезни значительно легче, чем при резус-несовместимости. Достаточно редко отмечается существенное увеличение размеров печени и селезенки, незначительнее выражены анемия, гипербилирубинемия.
Ядерная желтуха весьма нехарактерна для гемолитической болезни АВ0.
Картина крови зависит от тяжести заболевания. Содержание гемоглобина при тяжелых формах болезни снижается при рождении до 60-80 г/л. Существенно повышено содержание ретикулоцитов (до 10-15%), в периферической крови большое количество эритрокариоцитов. Увеличено содержание лейкоцитов, характерен нейтрофильный сдвиг влево.
Л. С. Персианинов по тяжести разделил гемолитическую болезнь новорожденных на 3 степени. В качестве критерия используют 2 лабораторных показателя (гемоглобин и билирубин) и один клинический (отечность).
При несовместимости по системе АВ0 анемия значительно легче, чем при резус-несовместимости. Однако при этом также повышен уровень ретикулоцитов. В периферической крови обнаруживаются эритрокариоциты, хотя их немного (5-10 на 100 лейкоцитов). При этой форме появляются сфероциты, которые неотличимы от сфероцитов при наследственном микросфероцитозе.
Диагностика Гемолитической болезни плода и новорожденного:
Антенатальная диагностика гемолитической болезни новорожденного, связанной с резус-несовместимостью, прежде всего предполагает динамическое исследование антител в сыворотке матери против резус-антигена (D). Нарастание титра антител в течение беременности говорит о возможности резус-несовместимости у плода. Для антенатальной диагностики используется трансабдоминальный амниоцентез. Данную процедуру следует проводить лишь после ультразвукового исследования плаценты и плода.
Имеют значение нарастание уровня билирубина и, следовательно, динамическое исследование этого показателя.
Лечение Гемолитической болезни плода и новорожденного:
Впервые трансфузию эритроцитов при гемолитической болезни новорожденных применили в 1927 г. В тот период переливали кровь, совместимую лишь по системе АВ0, и часто использовали кровь отца. Смертность при данной манипуляции составляла 40%. После открытия резус-фактора и выяснения причин гемолитической болезни новорожденного детям начали переливать резус-отрицательную кровь, что снизило летальность до 30%. В дальнейшем женщин стали родоразрешать на 2-3 недели раньше положенного срока и переливать резус-отрицательную кровь; смертность снизилась до 20%, а после введения в практику обменных переливаний крови смертность составляет около 10%.
У доношенных новорожденных гемолитическая анемия, связанная с резус-несовместимостью, часто тяжелее, чем у детей, рожденных за 2-3 недели до срока. Это связано с меньшим количеством резус-антигена на поверхности эритроцитов у недоношенного ребенка. В отличие от резус-конфликта при болезни АВ0 никогда не прибегают к досрочному родоразрешению.
При нетяжелых формах гемолитической болезни новорожденного, связанной как с резус-несовместимостью, так и с несовместимостью по системе АВ0, можно использовать фенобарбитал, активирующий фермент глюкокуронилтрансферазу, необходимый для глюкуронирования билирубина. Иногда фенобарбитал назначают женщине в течение 2 недель до родов, но чаще лечение фенобарбиталом проводят новорожденному с нерезкой гипербилирубинемией в дозе 4 мг/(кг/сут.). В нетяжелых случаях гемолитической болезни новорожденного используется светотерапия. Электромагнитные волны видимой части спектра (420-460 ммк) переводят непрямой билирубин в безвредные, растворимые в воде соединения (дипиролы), которые легко выделяются из организма. Эффективность такой терапии невелика.
Профилактика Гемолитической болезни плода и новорожденного:
Этот метод профилактики резус-конфликтной анемии в настоящее время широко используется.