Чем опасен носогубный треугольник
Посинение носогубного треугольника
Посинение носогубного треугольника.
Очень часто родители обращаются к педиатру с жалобами на синеву вокруг губ или как правильнее будет сказать – цианоз носогубного треугольника. Что же это такое и стоит ли беспокоиться по данному вопросу, мы сейчас с вами рассмотрим.
Носогубный треугольник – это участок на лице, ограниченный носогубными складками по бокам, носом сверху и губами снизу. Цианоз может быть вызван физиологическими (т.е. встречаться у абсолютно здоровых малышей) и патологическими (при различных заболеваниях) состояниями организма.
Физиологические состояния.
В области носогубного треугольника сильно развито кровоснабжение: присутствуют как артериальные, так и венозные сосуды. А кожа грудничков и детей раннего возраста очень тонкая и нежная, поэтому сосудистые сплетения как бы «просвечиваются» сквозь неё и она кажется синеватой.
Плач ребенка. Иногда мамы отмечают, что синюшность появляется при плаче или продолжительном крике. Это связано с особенностью работы лёгочной системы у новорожденных. В это время в организме понижается уровень кислорода (его количество может снизится до 92%), а капилляры от напряжения расширяются и поэтому отчетливо видны сквозь тонкую кожу. В медицине это явление называется легочным цианозом, и никакой угрозы для здоровья не несет. Он исчезает, когда малыш успокаивается. По мере взросления ребенка и совершенствования работы легких этот симптом проходит.
Кормление. Сосание груди — большая нагрузка для крохи, при которой проступают и становятся заметными капилляры у поверхности кожи. После кормления синева сразу проходит.
Низкая температура воздуха. Когда малыш мерзнет, некоторые участки тела, в том числе и носогубный треугольник, могут синеть. Это связано с несовершенной системой теплообмена детского организма. Как только малыш согреется, кожа примет естественную окраску. Тоже самое происходит и во время прогулки. Если вы заметили синий носогубный треугольник, с улицы пора уходить, ведь это может быть первым признаком переохлаждения ребенка.
Мы рассмотрели с вами физиологические состояния цианоза носогубного треугольника у детей, не связанные с проявлением каких-либо заболеваний. Какие же патологические состояния могут привести к появлению этого симптома?
Патологические состояния.
Заболевания органов дыхания. К заболеваниям органов дыхания, которые могут привести к цианозу носогубного треугольника можно отнести ОРВИ, воспаление легких, бронхиальную астму, обструктивный или аллергический бронхит, то есть те, которые ведут к нарушению воздухообмена. Конечно же наряду с цианозом должны присутствовать и другие симптомы этих заболеваний (повышение температуры, выделения из носа, длительный сухой кашель). В этом случае без консультации педиатра не обойтись, который в свою очередь может направить вас к другим узким специалистам.
Первая помощь при инородном теле дыхательных путей: Переверните ребенка лицом вниз и с усилием, но не чрезмерным, постучи по спине. Манипуляции лучше проводи над диваном или креслом, чтобы малыш не упал на пол, случайно выскользнув из ваших рук.
Второй вариант. Сядьте в кресло или на стул. Малыша положите на левое колено лицом вниз. Ваша левая ладонь должна находиться на его груди и придерживать шею. Правой рукой проводите сильные толчки ребром ладони между лопаток в сторону рта. Дополнительно вызовите у ребенка рвоту, надавив пальцами на корень языка. Все действия выполняйте, пока не приедет скорая помощь.
Неврологическая патология. Очень часто цианоз может наблюдаться у детей, которые во время рождения испытали гипоксию или асфиксию (например, при обвитии пуповиной), а также родились недоношенными. Синий носогубный треугольник мы видим у малышей с повышенным внутричерепным давлением, с незрелостью структур головного мозга. В любом случае необходима консультация невролога.
Проблемы с развитием органов дыхания. К цианозу носогубного треугольника также могут привести пороки развития бронхо-легочной системы (стенозы трахеи, гипоплазия бронхов и др.). Такие состояния требуют неотложного лечения.
Отравление лекарствами или химическими веществами. Отравление вызывает тканевую гипоксию, которая проявляется нарушением усвоения кислорода клетками, отсюда и цианоз носогубного треугольника. Так же цианоз будет наблюдаться у детей, в присутствии которых курят родители, как последствие интоксикации никотином.
Если врач, обследовав малыша, не обнаружил никаких патологий и признал цианоз носогубного треугольника — нормой, следует выполнять следующий мероприятия, чтобы синева поскорее пропала.
Обязательно ежедневно гуляйте с ребенком на свежем воздухе. Длительные прогулки не только закалят организм малыша, но и насытят его кислородом. А если нет его недостатка, значит, и носогубный треугольник синеть не будет.
Не позволяйте ребенку долго плакать. Это вредно не только для физического здоровья, но и для эмоционального комфорта ребенка. Плач — это доступная для малыша форма обращения к матери. Плачем ребенок пытается привлечь ее внимание к каким-то факторам, причиняющим ему дискомфорт (мокрый подгузник, голод, одиночество и другие). Обеспечь его всем необходимым.
Контролируйте температуру воздуха в комнате малыша. В ней не должно быть слишком жарко или холодно. В идеале — 21-25 градусов. Если ребенок начинает мерзнуть, просто оденьте его потеплее (в одежду из натуральных тканей, чтобы кожа дышала).
Опасный треугольник. Почему носогубная область очень чувствительна?
Если озадачиться поиском информации про носогубный треугольник, то можно столкнуться с названием «треугольник смерти». Почему его так называют и чего стоит опасаться, «АиФ» рассказала врач-терапевт, кардиолог, эндокринолог Татьяна Романенко.
Тайна названия
«„Треугольником смерти“ называют носогубную область: зона над верхней губой доходит до корня носа, по бокам ограничена носогубными складками. При этом научного понятия „носогубный треугольник“ в нормальной анатомии не существует. Это условное обозначение, включающее в себя рад анатомических образований», — говорит Татьяна Романенко.
Строение треугольника
Если идти по порядку, говорит Татьяна Романенко, продвигаясь сверху вниз по ходу артериального кровотока, то первой будет лицевая артерия (a. facialis). «Является продолжением наружной сонной артерии (a. carotis externa). На лицо лицевая артерия выходит, огибая внутренний край угла нижней челюсти на уровне переднего края жевательной мышцы, после чего уходит в толщу мышц. На лице она проходит рядом с углом рта, крыла носа и анастомозирует (соединяется) в медиальном углу глаза с артерией спинки носа (а. dorsalis nasi), являющейся ветвью глазной артерии (a. ophtalmica), относящейся к бассейну внутренней сонной артерии (a. carotis interna)», — отмечает Татьяна Романенко.
Терапевт также говорит, что, достигнув места чуть ниже угла рта, лицевая артерия отдает ветвь: нижнюю губную артерию (a. labialis inferior) и рядом с углом рта — верхнюю губную артерию (a. labialis superior). Они обе прячутся в толще круговой мышцы рта (m. orbicularis oris) и анастомозируют с одноименными артериями с противоположной стороны. Так образуется единый анастомоз, состоящий из четырех артерий губ (сверху и снизу), в окружности ротового отверстия.
На всем протяжении лицевой артерии с ее ветвями ее сопровождают вены, говорит терапевт. Сверху вниз:
Притоками верхней глазной вены являются:
она в медиальном углу глазницы анастомозирует с
От медиального наружного угла глазницы нижняя глазная вена идет вглубь ее, затем разделяется на два ствола. Один из них впадает в пещеристый синус (sinus cavernosus) или в верхнюю глазную вену, другой проходит через нижнюю глазничную щель и впадает в пещеристый синус (sinus cavernosus), лежащий в основании черепа.
Зональные риски
Такая детализация крайне важна, чтобы понимать потенциальную опасность носогубной области, «Богатая васкуляризация (хорошее кровоснабжение) этой зоны, анасомозы (соединения) между сосудами резко повышают риск распространения любой инфекции. Отсюда и такое пугающее название, которое эта область лица получила неспроста, так как инфекционный процесс за очень короткое время может распространиться до синусов (пазух), далее в него могут вовлекаться мозговые оболочки, развивается менингит», — подчеркивает Татьяна Романенко.
Также терапевт отмечает, что при неблагоприятном течении процесса может развиться тромбоз. «Это крайне опасная ситуация, очень часто приводящая к смерти. Поэтому к фразе „Не дави прыщи!“, которую все часто слышали в подростковом возрасте от своих мам и бабушек нужно относиться очень серьезно. С угрями, акне, в том числе и теми, что образуются в области носогубного треугольника, современная медицина уже научилась справляться эффективными и безопасными методами. Главное — вовремя обратиться к врачу», — говорит Татьяна Романенко.
Осложнения могут возникнуть и при проведении косметологических процедур, в частности контурной пластики, говорит Татьяна Романенко. «Существуют риски компрессии или эмболии нижней или верхней губных артерий, что может привести к ишемии и/или некрозу кровоснабжаемых тканей этой области», — подчеркивает врач.
Также терапевт говорит, что одним из самых грозных и опасных осложнений является слепота в результате эмболии глазной артерии (a. ophtalmica). «Эмболизация этой артерии может произойти вследствие занесения эмбола на любом участке лицевой артерии. При попадании его в русло лицевой артерии и ее некоторых ветвей эмбол с током крови может быть доставлен к месту кровоснабжения глазного яблока через глазную артерию. Такие случаи редки, но нельзя недооценивать существующие риски. Помните, что лицо — это наша красота и зона повышенной опасности, поэтому все манипуляции должны выполняться только профессионалами, а чистота и правильный уход помогут вам избежать проблем со здоровьем», — отмечает Татьяна Романенко.
Историческая справка
Но почти через год, когда у композитора снова вскочил небольшой фурункул, он просто сорвал его руками. А через некоторое время он почувствовал себя плохо. Обычный прыщ привел к отекам, повышению температуры до 40 градусов, развитию инфильтрата. У композитора вылез карбункул. При такой патологии тогда нередко развивалось смертельное заражение крови. Состояние композитора стремительно ухудшалось, начался плеврит. В итоге через 7 дней после того, как он почувствовал себя плохо, и чуть меньше чем через две недели после того, как случайно сорвал прыщ на лице, Скрябин скончался.
Есть и немало других примеров того, как вмешательство в столь неоднозначной и нежной области становилось причиной серьезных проблем со здоровьем и летальных исходов.
Программа «Жить Здорово» от 21.12.2010 «Треугольник смерти». Что нужно знать о носогубном треугольнике
«Треугольник смерти» – так называют особое место на лице, которое ограничивается носогубными складками, ртом и носом человека.
Почему доктора так трагически называют это место?
В этой части лица очень развито кровоснабжение. Здесь представлено множество сосудов как артериальной, так и венозной сети. Кроме того, находящиеся здесь вены, не имеют клапанов, в отличие от вен в других частях тела. Это означает, что инфекции, попадающие в носогубный треугольник, например, через фурункулы или в результате воспалительных заболеваний, легко могут проникнуть в кавернозные синусы головного мозга. Наиболее трагические последствия – гибель человека, или серьезные осложнения.
Кроме того, часть венозного оттока из полости черепа осуществляется по поверхностным венам лица, и именно здесь они могут пострадать.
Трогать руками этот «треугольник», не следует ни при каких обстоятельствах.
Фурункул в носогубном треугольнике
Как известно, композитор Скрябин умер в результате выдавливания аналогичного фурункула в области носогубного треугольника.
Когда воспаление закупоривает выход из сальной железы, находящейся вокруг волосяного фолликула, на поверхности лица появляется фурункул.
Ни в коем случае вскрывать фурункул самостоятельно нельзя. Настоящий фурункул следует вскрывать только хирургическим путем. Дело в том, что в этом месте находится слишком много сосудов, а попадание содержимого воспаленной сальной железы в кровь недопустимо.

Самостоятельно вскрывать фурункул в зоне носогубного треугольника
Перед вскрытием врач-хирург обрабатывает кожу вокруг фурункула, проводится обезболивание, однако при сильной инфекции с воспалением и гноем, местное обезболивание противопоказано. В этом случае применяют общее обезболивание.
Если гной не удалить, происходит интоксикация организма и попадание инфекции в кровь и в сосуды головного мозга, что влечет за собой тяжелые последствия.
После вскрытия фурункул очищают, промывают, удаляют весь детрит с использованием антисептика. Если полость фурункула большая, после завершения обработки в ней оставляют дренаж. Это делается во избежание слипания стенок и для выведения гноя наружу. Иногда фурункул в этой части лица требует госпитализации.
Волосы в носу. Что с ними делать?
Волосы в носу – это норма, они задерживают микрочастицы пыли при вдыхании, а также частично задерживают поток вдыхаемого воздуха, позволяя этому воздуху нагреться. Поскольку нос является достаточно грязной полостью, именно на растущих в нем волосках и оседают микробы.
С помощью миниатюрной телекамеры-эндоскопа с десятикратным увеличением можно заглянуть человеку в нос.
Некоторые люди выдергивают волосы из носа. Это опасно, т.к. инфекция носовой полости может попасть в микротравмы, оставшиеся после удаления волоса, а оттуда – в кровеносные сосуды «треугольника смерти».

Выдергивать волосы в носу
Кроме того, подстригание волос в носу может привести к сикозу, т.е. изменению направления волосяной луковицы, в результате чего волос будет врастать под кожу.

Удалять волосы в носу специальным триммером
С помощью специального триммера процедура удаления волос из носа становится аккуратной, безопасной и безболезненной.
Черные точки в носогубном треугольнике
Черные точки на лице, особенно беспокоящие молодых девушек, – это закупоренные в результате плохого дренирования сальные железы. Многие пытаются самостоятельно выдавливать черные точки.

Выдавливать черные точки в области носогубного треугольника
Сальная железа подобна дереву с опущенными ветвями, а значит при выдавливании гной уходит в нижние отделы, попадая в кровь, вместе с микробами. Расширенные устья сальных желез, закрытые кератиновыми пробками – вот что такое черные точки.

Удалять черные точки при помощи химического пилинга
Как ухаживать за проблемной кожей?
В уходе за проблемной кожей лица нужно применять средства, растворяющие кератин, смешанный с секретом сальных желез. Сейчас разработано очень много специальных средств для ухода за проблемной кожей. Лучше, если подобрать их поможет специалист.

Пользоваться косметическими средствами для проблемной кожи
Опасный треугольник лица
В этой статье использованы выдержки из одноимённой главы атласа Face Anatomy. Она имеет особую важность для специалистов, занимающихся коррекцией возрастных изменений и контурной пластикой с помощью филлеров. Заголовок «Опасный треугольник лица» был выбран не случайно, именно в этой зоне располагаются предпосылки анатомо-функционального характера, которые могут интерферировать с медицинской манипуляцией и вызывать побочные явления, в том числе и тяжёлые. Рассмотрим топографию этого треугольника и причины его опасности.
Введение
Итак, опасный треугольник лица. Можем описать данную зону таким образом: верхушка треугольника находится в области глабеллы, его катеты заключают между собой носогубные складки и доходят до основания, которое располагается под нижней губой [Рис. 1].
Рис. 1. Опасный треугольник лица.
Область, заключённая в рамках этой зоны, часто под‑ вергается коррекции с помощью филлера: достаточно подумать о морщинах межбровья, коррекции горбинки носа, носогубных складок и ремоделировании губ. Анатомическая особенность, или своеобразность этой зоны, которая делает её такой «коварной», заключается в её кровоснабжении и особенно — в топографии артерий.
Треугольник и артерии
Одной из основных артерий этой области является лицевая артерия — ветвь наружной сонной артерии. Лицевая артерия сразу же после своего отхождения направляется вверх и переходит на лицо спереди от жевательной мышцы, где её пульсацию можно определить пальпаторно. Далее она направляется медиально и в сторону губ, отдавая ветви — верхнюю и нижнюю лабиальные артерии, далее проходит под мышцей, поднимающей верхнюю губу, и до‑ стигает крыла носа, где ход её становится поверхностным и завершается двумя терминальными ветвями — артериями крыла носа и угловой. До этого момента всё понятно и ясно, но на самом деле это не всегда так [Рис. 2].
Рис. 2. Лицевая артерия — угловая артерия.
Я объясню понятнее: существует множество работ с кадаврами, которые подчёркивают факт существования часто встречаемых анатомических вариаций и ме‑ ста происхождения лицевой артерии, хода этого сосуда и его ветвей. Зачастую такие вариации являются больше нормой, чем исключением. Поэтому можно утверждать, что даже при владении глубокими знаниями в анатомии есть вероятность осложнений по причине аномально‑ го расположения сосудов. Следовательно, необходимо применять техники, которые максимально помогают избежать возможных побочных явлений.
Возможные побочные явления
В основном осложнения возникают не столько по при‑ чине разрыва венозного сосуда, сколько из‑за прерывания артериального тока крови по причине компрессии или при введении препарата в просвет сосуда с после‑ дующей эмболизацией конечных ветвей мелкими его фрагментами [Рис.3].
Рис. 3. Причины развития некроза кожи. Интравазальная инъекция (вверху), компрессия сосуда (внизу).
Что может произойти далее? Останов‑ ка артериального тока приводит к некрозу, гибели тканей зоны кровоснабжения данного сосуда. Описаны случаи некроза кожи крыла и кончика носа, тканей губ и зоны глабеллы [Рис. 4–5].
Рис. 4. Некроз кончика или крыла носа.
Рис. 5. Зоны некроза.
Ещё более серьёзный фактор риска связан с тем, что ли‑ цевая артерия представляет собой коммуникацию между наружной и внутренней сонными артериями. Её конечная ветвь — угловая артерия — анастомозирует с глазной артерией, ветвью внутренней сонной артерии. Именно это соединение между сосудами может привести к эмбо‑ лизации мелкими фрагментами филлера глазной артерии и далее пенетрировать в центральную артерию сетчатки с возможным снижением зрения вплоть до слепоты [Рис. 6–7].
Рис. 6. Ятрогенная окклюзия артерии сетчатки, вызванная введением филлеров.
Рис. 7. Микроэмболия глазной артерии: этиопатогенез.
Терапевтические стратегии для предупреждения и управления осложнениями
Очевидно, что необходимо применять техники, ко‑ торые максимально снижают риск развития этих гроз‑ ных осложнений. В тексте атласа область за областью описаны все предосторожности и манипуляции, которые необходимо предпринять, чтобы уменьшить этот риск: использование канюли, глубина инъекции, количество и качество вводимого филлера и так далее.
Побледнение кожи и жалобы пациента на внезапную боль в области инъекции являются знаками того, что про‑ изошла остановка кровотока в данной зоне. Мы должны быть в состоянии контролировать данную ситуацию.
Все мероприятия направлены на восстановление тока крови: срочное растворение филлера (если использовалась гиалуроновая кислота), тёплые компрессы, массаж и тому подобное. Далее существуют назначения, которым необходимо следовать дома: антибиотикотерапия для предотвращения бактериальной суперинфекции, антиагреганты, препараты местного действия.
Во введении в атлас я поместил надпись
«Только не практикующие вовсе не ошибаются, лишь благодаря практике появляется возможность уменьшить риск ошибки».
Если все мероприятия будут проведены вовремя и кор‑ ректно, распространение зоны некроза будет минимальным, большая площадь кожных покровов будет сохранена и, следовательно, будет выше шанс restitutio ad integrum.
Заключение
В этой небольшой статье, написанной на основе книги, я хотел подчеркнуть, что всё же главным в эстетической медицине остаётся принцип «Не навреди!». Поэтому необходимо понимать весь спектр причин осложнений. За главой «Опасный треугольник лица» следует не менее важная глава об осложнениях, причинами которых являются различные характеристики препарата и гиперреактивность пациента. Здесь также углублённо рассматриваются различные терапевтические мероприятия.
Треугольник смерти
«Треугольник смерти» — это зона на лице в виде воображаемого равнобедренного треугольника, основание которого расположено по краю верхней губы, а угол между равными сторонами — немногим выше глабеллы. На практике врачам следует включать в эту область медиальные части бровей.
Эта зона богата лимфатическими и кровеносными сосудами, но в ней мало соединительной ткани и практически отсутствуют фасциальные листки. Отсутствие этих двух компонентов приводит к тому, что воспалительный процесс в этой области тяжело ограничивается.
Подробнее о кровеносных сосудах. Главной собирательной веной этой области является лицевая вена, которая собирает кровь из области лба, носа, век, верхней и нижней губ, мягкого нёба, околоушной железы, мышц дна ротовой полости и поднижнечелюстной железы.
В области угла глаза через угловую (ангулярную) вену анастомозирует с глазными венами. Верхняя глазная вена является главным притоком пещеристого синуса. Этот синус и перечисленные выше вены не имеют клапанов и, соответственно, прямого контроля циркуляции крови.
И здесь мы подходим к сути названия и к опасности этой зоны лица для жизни (по-английски этот треугольник называется danger triangle). Но, разумеется, не самой этой зоны, а гнойных воспалительных процессов в ней. Мышцы в этой области прикреплены к коже, на которой и могут начинаться гнойные заболевания. Постоянное движение мимических мышц при отображении эмоций, при разговоре, жевании приводит к диссеминации гнойного содержимого.
Сопутствующий отек будет способствовать тому, чтобы кровь шла через глазные вены, а далее — в пещеристый синус. Только вот с током крови переносится и возбудитель. В норме в пещеристом синусе кровь течет медленно, но в данном случае это приводит к развитию тромбофлебита.
Тромбофлебит пещеристого синуса, к счастью, сейчас встречается редко. В доантибиотиковую эпоху он не только происходил чаще, но и имел 100 % летальность. Сейчас прогноз больных с этим заболеванием намного лучше, однако оно все еще является жизнеугрожающим. Несмотря на свою редкость, всегда важно исключать это заболевание у больных с синдромом кавернозного синуса.
Описаны случаи тромбофлебита пещеристого синуса одонтогенного происхождения. Два таких случая будут рассмотрены ниже.
Случай 1
Женщина 64 лет жаловалась на головную боль в течение 2 дней после того, как стоматолог удалил клык слева. НПВС и антибиотики (цефкапен — цефалоспорин III поколения) были неэффективны. Через 8 дней после удаления у пациентки развилась диплопия и птоз слева. После консультации невролога ей был поставлен диагноз «паралич левого глазодвигательного нерва» и дано направление на госпитализацию.
При поступлении пациентка проявляла тревожность, но была хорошо ориентирована в пространстве, времени и собственной личности. Неврологическое обследование обнаружило практически полную офтальмоплегию, птоз и мидриаз слева. Проптоз, хемоз и аномалии других черепных нервов не были обнаружены. Отек на лице и в полости рта отсутствовал, обследование стоматолога не выявило наличия абсцессов или местных воспалительных реакций в области лунки удаленного зуба. Температура тела составляла 38 °C, лабораторные анализы показали наличие лейкоцитоза 12,7×10 9 /л и C-реактивный белок на уровне 6,6 мг/л. Анализ цереброспинальной жидкости показал наличие лейкоцитов 30 кл/мкл, 66 % нейтрофилов при нормальных значениях давления ликвора, уровней белка и глюкозы. Посевы крови и ЦСЖ были отрицательными.
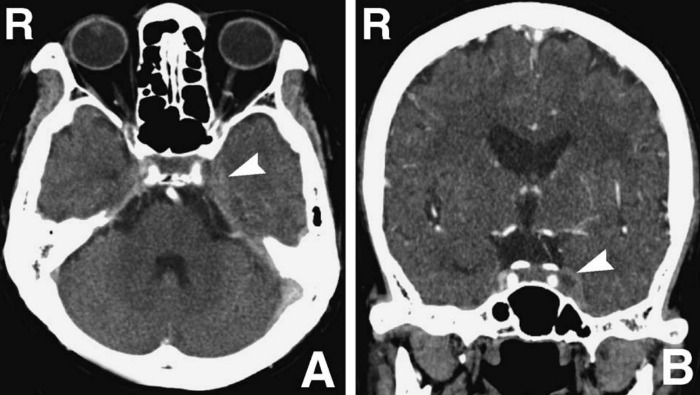
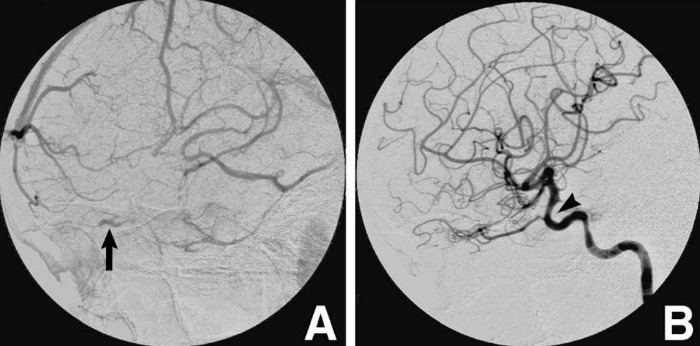
КТ с контрастом и МРТ с гадолинием выявили незаполнение и тромбоз левого венозного синуса и расширение верхних глазных вен с обеих сторон. Церебральная ангиография показала незаполнение кавернозного синуса и сужение левой внутренней каротидной артерии. Врачи предположили связь развития тромбофлебита пещеристого синуса с удалением зуба.
Лечение начали с первого дня поступления, назначив внутривенные инфузии ампициллин + сульбактам. Головная боль уменьшилась на второй день госпитализации, снизилась температура тела. Птоз и нарушения движения глаза прошли на 7 день. Лабораторные анализы показывали улучшение. Антибактериальная терапия продолжалась 2 недели до полной нормализации температуры тела и анализов. Параличи практически исчезли на 14 день госпитализации.
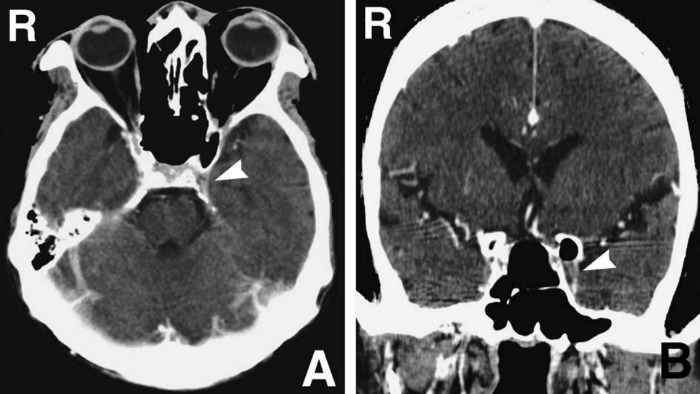
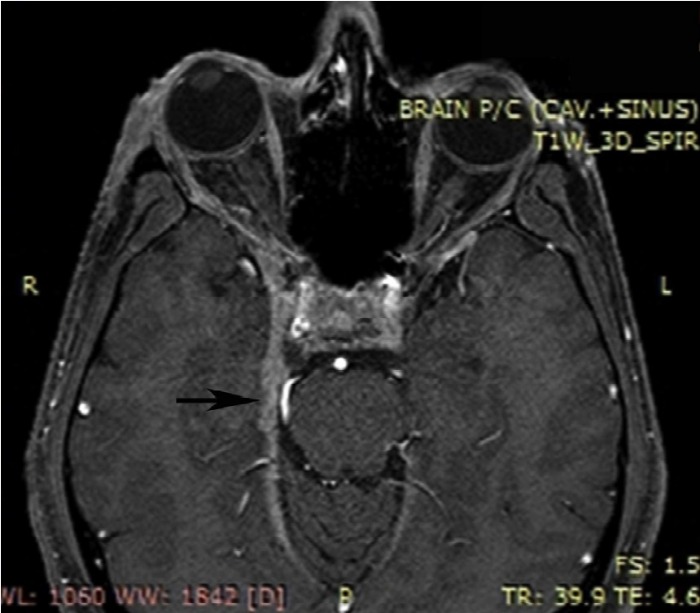
Рисунок 1 | Аксиальное (A) и фронтальное (B) изображения, полученные с помощью КТ с контрастным веществом. Дефект наполнения левого пещеристого синуса (стрелки)
Рисунок 2 | Аксиальные (A, B) и фронтальное (C) изображения, полученные с помощью 1Т МРТ с гадолинием. Дефект наполнения левого пещеристого синуса (стрелки A, C) и расширением верхних глазных вен с обеих сторон (стрелки B)
Рисунок 3 | Ангиограмма левой внутренней сонной артерии, показывающая расширение глазной вены в венозную фазу (A, стрелка) и сужение левой внутренней сонной артерии в артериальную фазу (B, стрелка)
Случай 2
Мужчина 54 лет жаловался на боль в верхней челюсти слева в течение 2 недель. Затем он попал на прием к стоматологу, который лечил ему несколько зубов с кариесом и периодонтитом. На следующий день у пациента появились головная боль, отек и сильная боль вдоль левой половины лица, но больше в области лба слева. Он был направлен на прием к оториноларингологу, который выписал антибиотики и НПВС, оказавшиеся неэффективными. Три дня спустя у пациента развились периорбитальный отек и боль в этой области. Лабораторные анализы показали лейкоцитоз 14×10 9 /л и ЦРБ 30,7 мг/л. Оториноларинголог подумал о развитии периорбитального целлюлита, назначил карбапенемы и направил пациента на госпитализацию.
При поступлении у пациента наблюдался птоз, проптоз и хемоз левого глаза, однако температура тела была в пределах нормы. При осмотре лица наблюдался выраженный отек средней и верхней третей лица слева. Неврологический осмотр выявил паралич левого блокового нерва и снижение чувствительности ветвей глазного и верхнечелюстного нервов — ветвей левого тройничного нерва.
При обследовании полости рта обнаружены множественный кариес и периодонтиты, но отсутствовали абсцессы. Анализ цереброспинальной жидкости показал наличие лейкоцитов 1 кл/мкл при нормальном давлении ликвора. Был повышен уровень белка (0,94 г/л), концентрация глюкозы составляла 1,65 г/л (в крови 3,6 г/л). Посевы крови и ЦСЖ были отрицательными.
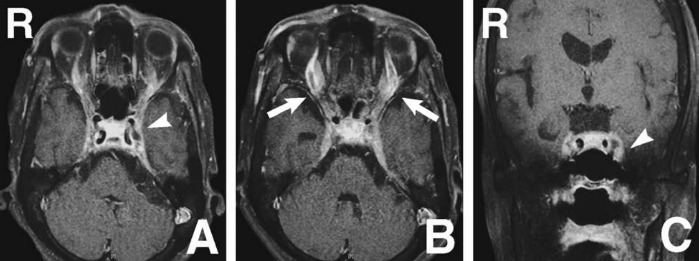
КТ и МРТ головы с контрастными веществами показали незаполнение левого кавернозного синуса с дилатацией верхних глазных вен с обеих сторон, похожей на случай 1, и плохое контрастирование нижней глазной вены. Все это указывало на обструкцию пещеристого синуса.
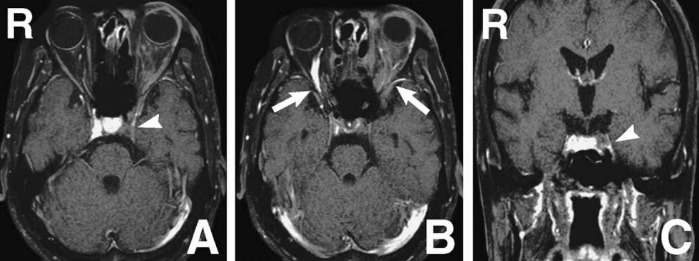
Рисунок 4 | Аксиальное (A) и фронтальное (B) изображения, полученные с помощью КТ с контрастным веществом. Дефект наполнения левого пещеристого синуса (стрелки)
Рисунок 5 | Аксиальные (A, B) и фронтальное (C) изображения, полученные с помощью 1Т МРТ с гадолинием. Дефект наполнения левого пещеристого синуса (стрелки A, C) и расширением верхних глазных вен с обеих сторон и недостаточным контрастированием левой глазной вены (стрелки B)
Врачи предположили развитие периорбитального целлюлита после развития тромбофлебита пещеристого синуса, вызванного одонтогенной инфекцией, и начали лечение меропенемом, который до этого назначил оториноларинголог. Птоз прошел на 2 день госпитализации. Головная боль уменьшилась к 4 дню, паралич блокового нерва начал проходить на 9 день. Антибиотикотерапию продолжали в течение 2 недель до полной нормализации температуры тела и анализов. Слабая боль и небольшая чувствительность вокруг левой глазницы сохранялись после выписки из больницы на 21 день.
Случай 3
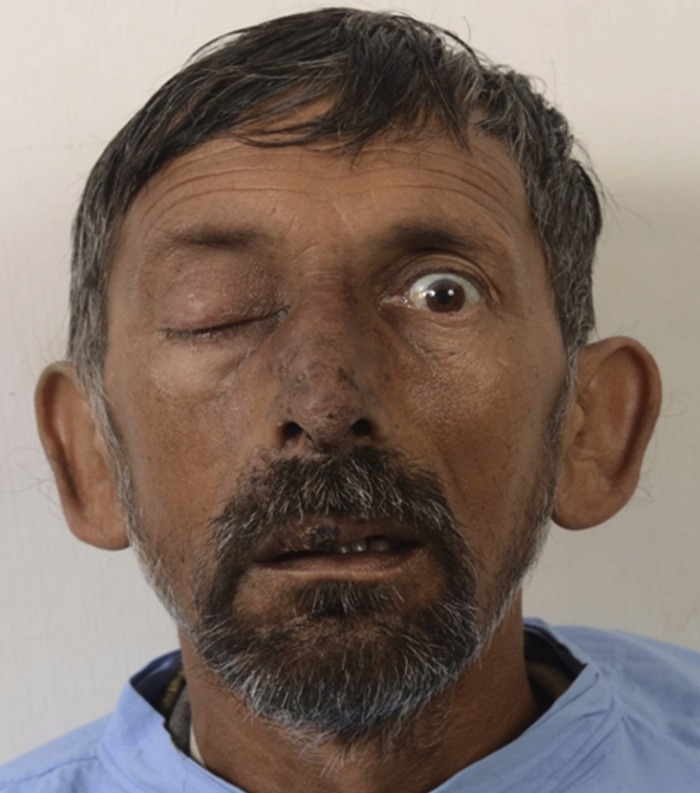
В данном случае тромбофлебит пещеристого синуса вызван неодонтогенной инфекцией. Мужчина 52 года поступил в больницу с лихорадкой высокой степени, ознобом и офтальмоплегией справа.
Рисунок 6 | Повреждение в зоне «треугольника смерти» и птоз справа
За 15 дней до госпитализации у пациента появился фурункул чуть выше кончика носа, который впоследствии начал увеличиваться, появился отек прилежащих тканей и верхней губы. Мужчине назначили антибиотики, после которых отек и фурункул начали уменьшаться. Однако температура не снижалась, а за день до госпитализации пациент почувствовал боль в глазу и в области лба справа, при этом наблюдались птоз и диплопия.
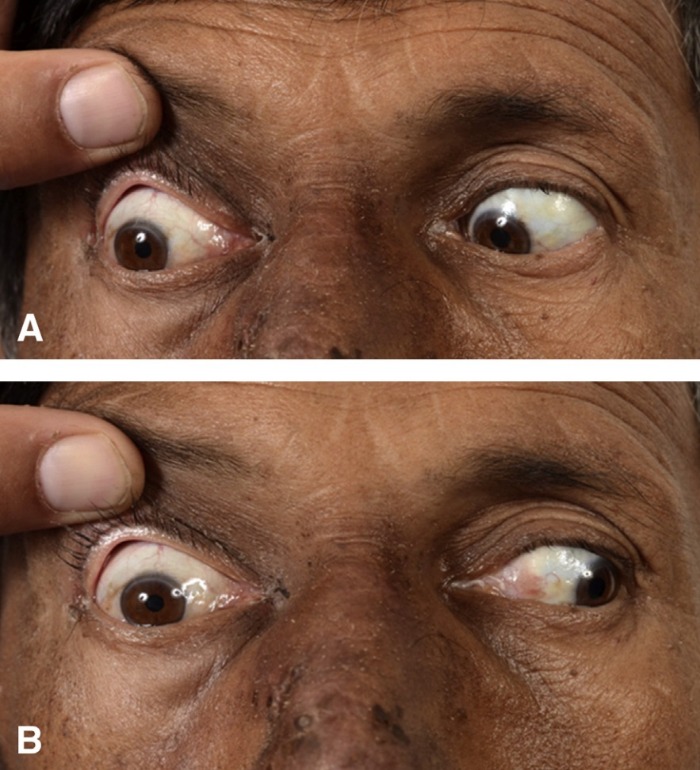
Рисунок 7 | (A) — паралич правой латеральной прямой мышцы глаза; (B) — паралич правой медиальной прямой мышцы глаза
Осмотр невролога выявил полную правую офтальмоплегию. Клинический анализ крови показал лейкоцитоз. Показания биохимического анализа крови, общего анализа мочи, рентгенография грудной клетки соответствовали норме. Посев крови был отрицательным, ВИЧ не выявлялся. На МРТ головного мозга было обнаружено гетерогенное усиление мягких тканей в области правого пещеристого синуса, распространяющееся кзади вдоль намета мозжечка.
Был поставлен диагноз тромбофлебит пещеристого синуса вследствие ретроградного распространения инфекции из области «треугольника смерти». Пациенту назначили внутривенные инфузии цефтриаксон + ванкомицин и низкомолекулярный гепарин в течение 6 недель. После терапии боль и лихорадка утихли, исчез птоз и восстановились движения правого глаза.
Рисунок 8 | Аксиальное постконтрастное изображение, полученные с помощью 1Т МРТ (прим. — выявляется гетерогенное усиление мягких тканей в области правого пещеристого синуса, распространяющееся кзади вдоль намета мозжечка)
Диагноз тромбофлебита пещеристого синуса ставится на основании клинической картины, характеризующейся лихорадкой, болью, проптозом, хемозом, периорбитальным отеком, офтальмоплегией и нарушением чувствительности в области иннервации глазного и верхнечелюстного нервов. Часто поражается VI пара черепных нервов, потому как отводящий нерв проходит медиально через кавернозный синус и часто застрагивается воспалительным процессом при тромбофлебите. III и IV пара черепных нервов поражаются реже, поскольку проходят в латеральной части синуса, которая содержит толстую фиброзную ткань. Нарушения зрения вплоть до слепоты встречаются у 20 % пациентов. Если заболевание прогрессирует, то пациент впадает в коматозное состояние.
Тромбофлебит пещеристого синуса, как уже говорилось, жизнеугрожающее состояние и требует немедленного лечения, однако всегда может возникнуть задержка из-за замешательства при постановке диагноза, поскольку заболевание редкое, а его проявления уникальные. Поэтому диагноз тромбофлебита кавернозного синуса нужно рассматривать в первую очередь у пациентов с синдромом пещеристого синуса с лихорадкой, отеком лица и лабораторными показателями, соответствующими картине воспаления. Для уточнения диагноза используются КТ и МРТ с контрастными веществами: характерны растяжение кавернозного синуса, выбухание его латеральной части, ассиметричное контрастирование синусов слева и справа. Легко выявляется дефект наполнения, вызванный тромбозом. Косвенным признаком тромбоза кавернозного синуса является дилатация верхних глазных вен с обеих сторон и/или экзофтальм.
Сообщается, что церебральная ангиография является бесполезной для постановки данного диагноза, поскольку даже в норме кавернозный синус плохо визуализируется. Более того, есть исследования, сообщающие о диссеминации инфекции и увеличении тромбоза при проведении этого исследования. В первом случае врачи провели ангиографию для исключения других заболеваний, например, каротидно-кавернозной фистулы. У некоторых пациентов с тромбофлебитом пещеристого синуса были обнаружены изменения внутренней сонной артерии, такие как стеноз, окклюзия или аневризма. В первом случае врачи обнаружили сужение этой артерии, что может говорит о ее спазме, тромбозе или воспалении.
Наиболее частой причиной тромбофлебита пещеристого синуса являются клиновидный и решетчатый синуситы. Одонтогенная инфекция приводит к этому заболеванию реже и является причиной в 10 % случаев или реже. Инфекция полости рта может попасть в пещеристый синус из глазницы, крылонебной ямки, крыловидного сплетения или гематогенно по лицевой вене.
Важна адекватная антибиотикотерапия. Самыми частыми возбудителями являются Staphylococcus aureus и MRSA. У пациентов, у которых тромбофлебит пещеристого синуса связан с одонтогенной инфекцией, встречаются бета-гемолитические стрептококки, другие виды стрептококков, облигатные анаэробы и микст-инфекции.
Рекомендованы для лечения большинства этиологий пенициллины широкого спектра действия, цефалоспорины III поколения или карбапенемы, которые назначаются минимум на 2 недели, чтобы предупредить развитие рецидива. В вышеописанных случаях посевы были отрицательными, потому что пациент принимал антибиотики до госпитализации и обследования.
Назначение антикоагулянтов является дискуссионным вопросом. Тромбофлебит пещеристого синуса довольно редкое заболевание, поэтому доступны только ретроспективные исследования. Обзор 84 случаев с 1940 по 1984 гг. обнаружил, что смертность в группе пациентов, которые принимали гепарин, была ниже, чем у группы, которые его не принимали (14 против 36 %). Поэтому вполне оправданно назначать антикоагулянтную терапию, хотя и были случаи кровотечений как осложнения приема препарата.
Системное назначение глюкокортикостероидов также дискуссионно, однако может помочь в восстановлении чувствительности черепных нервов и уменьшении отека глазницы. Правда, это в свою очередь может увеличить степень тромбоза и ухудшить прогноз.
Существуют доклады о рецидивах тромбофлебита пещеристого синуса. Более того, вторично развивалась интракавернозная аневризма, и такие артериальные изменения проявлялись в течении 3 месяцев после появления первых симптомов. Следовательно, пациенты с тромбофлебитом пещеристого синуса должны наблюдаться по крайней мере несколько месяцев после антибиотикотерапии.
Источники: