Что значит смешанная эмфизема легких
Эмфизема лёгких
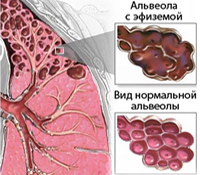
Эмфизема лёгких – это нарушение анатомической структуры легочной ткани, характеризующееся патологическим расширением воздушных пространств, которые расположены дальше терминальных бронхиол, сопровождающееся деструктивными изменениями альвеолярных стенок. Для лечения пациентов, страдающих эмфиземой лёгких, все условия созданы в Юсуповской больнице:
Врачи индивидуально подходят к выбору схемы терапии каждого пациента. Тяжёлые случаи эмфиземы лёгких обсуждают на заседании Экспертного Совета с участием профессоров, доцентов, врачей высшей категории. Ведущие специалисты в области пульмонологии коллегиально вырабатывают схему ведения пациентов.
Наряду с хроническим обструктивным бронхитом и бронхиальной астмой эмфизема относится к группе хронических обструктивных болезней лёгких (ХОБЛ). Все эти заболевания сопровождаются нарушением бронхиальной проходимости. С этим связано некоторое сходство их клинической картины. Каждая из форм ХОБЛ имеет свои, специфические особенности. Правильная своевременная диагностика этих заболеваний позволяет пульмонологам Юсуповской больницы провести рациональную терапию и целенаправленную профилактику осложнений эмфиземы лёгких.
Причины и виды эмфиземы лёгких
По причине и механизму развития различают первичную и вторичную эмфизему лёгких. Первичная эмфизема лёгких является самостоятельной нозологической формой. Она развивается без предшествующей бронхолегочной патологии. В её развитии большое значение придают генетическим факторам (дефициту a1-антитрипсина). Вторичная эмфизема лёгких возникает на фоне других заболеваний органов дыхания, в первую очередь хронического обструктивного бронхита.
По распространённости поражения пульмонологи выделяют диффузную и локальную эмфизему лёгких. К диффузной форме заболевания относится первичная и вторичная эмфизема лёгких, которая развилась на фоне хронического обструктивного бронхита. Локальные формы эмфиземы лёгких (буллезная, иррегулярная, околорубцовая) развиваются при наличии следующих причин:
Большое значение в развитии эмфиземы лёгких играют следующие внешние факторы: загрязнение воздуха, курение, легочные инфекции. Повреждающее действие на легочную ткань оказывают поллютанты (химические вещества или соединения, которые находятся в воздухе в количествах, которые превышают фоновые значения) и профессиональные вредности, которые приводят к формированию в дыхательных путях хронических процессов и нарушению равновесия в системе протеолиз-антипротеолиз. При проникновении воздушных поллютантов ингаляционным путём происходит повреждение мембран верхушечной части эпителиальных клеток, выходят воспалительные медиаторы, лейкотриены и нарушается баланс в системе оксидант-антиоксидант. При истощении антиоксидантной системы продолжается воспаление слизистой оболочки дыхательных путей. К развитию эмфиземы приводит воздействие твёрдых частиц, взвешенной пыли, углеводородов. Особую опасность представляет ископаемая угольная пыль.
Тяжесть заболевания зависит от интенсивности и длительности курения. Развитию эмфиземы лёгких способствуют компоненты табачного дыма – кадмий, сера, окись азота. Они активизируют работу альвеолярных макрофагов и нейтрофилов. Это способствует повышению уровня металлопротеиназ, нейтрофильной эластазы. При длительном курении снижается активность ингибиторов протеолиза, а протеаз в условиях малейшей недостаточности функции антиферментов вызывают значительное повреждение эластических волокон и разрушение тонких структур респираторного отдела лёгкого. В табачном дыме содержатся оксиданты. Они подавляют активность антиэластазных ингибиторов, тормозят восстановительные процессы в поврежденном эластическом каркасе легкого. Под влиянием курения снижается содержание антиоксидантов в плазме крови, что в совокупности приводит к развитию эмфиземы лёгких.
Одной из причин развития эмфиземы лёгких является легочная инфекция. При наличии инфекционного воспаления происходит стимуляция протеолитической активности макрофагов и нейтрофилов. В качестве дополнительного источника протеолитических агентов могут выступать бактерии, респираторные вирусы. Сами по себе вирусы не стимулируют выработку нейтрофилов или макрофагов, но из-за способности подавлять иммунитет они способствуют обострению воспалительных процессов и развитию бактериальной инфекции.
Признаки эмфиземы лёгких
Клиническая картина эмфиземы лёгких включает проявления хронического бронхита, который часто предшествует её развитию или сопутствует заболеванию, самой эмфиземы, а также сердечной и дыхательной недостаточности, осложняющих её течение. Врачи записывают в историю болезни диагнозы ХОБЛ, бронхиальная астма, эмфизема. Все эти заболевания имеют сходные симптомы, но каждое из них проявляется характерными признаками.
Основной симптом эмфиземы лёгких – одышка. В начале болезни она появляется только при значительной физической нагрузке. Первоначально больные часто не замечают этого признака. Одышка у больных эмфиземой лёгких долгие годы заметно не проявляется. Она исподволь прогрессирует, она превращается в состояние, которое угрожает жизни пациента. Со временем резко снижается толерантность к физическим нагрузкам, так как компенсаторные возможности находятся на пределе даже в состоянии покоя.
Одышка обычно имеет экспираторный характер. У пациентов наблюдаются короткий, «хватающий» «острый» вдох и удлинённый, иногда ступенеобразный выдох. Больные «пыхтят» – осуществляют выдох при сомкнутых губах, надувая щёки. При этом давление в бронхиальном дереве повышается. Это уменьшает спадение мелких бесхрящевых бронхов на выдохе, обусловленное нарушением эластических свойств легочной ткани и возрастанием внутригрудного давления, способствует увеличению объёма вентиляции.
У больных эмфиземой лёгких кашель не выраженный. При обострении хронического бронхита кашель усиливается, отделяется слизисто-гнойная мокрота. О тяжёлом обострении обструктивной болезни лёгких свидетельствует появление непродуктивного кашля и прекращение отхождения мокроты. Это происходит при развитии синдрома утомления дыхательных мышц. Застою мокроты в просвете дыхательных путей способствует употребление противокашлевых и успокоительных средств.
Пациенты с эмфиземой лёгких в начальных стадиях заболевания принимают вынужденное положение на животе с опущенными вниз головой и плечевым поясом. Это что приносит им облегчение вследствие повышения брюшного давления, поднятия вверх диафрагмы и улучшения её функции. При тяжёлой эмфиземе лёгких c наличием выраженных изменений грудной клетки и утомления респираторных мышц горизонтальное положение вызывает напряжённую работу диафрагмы, поэтому больные вынуждены даже спать в сидячем положении. Больные эмфиземой лёгких част сидят с наклонённым вперед туловищем, опершись руками о край кровати или колени. Это позволяет фиксировать плечевой пояс и включить в акт дыхания дополнительную мускулатуру.
Цвет кожных покровов при эмфиземе лёгких становится синюшным только в далеко зашедших случаях. При накоплении в крови избыточного количества углекислого газа язык приобретает голубой оттенок. Из-за повышения внутригрудного давления шейные вены набухают во время выдоха. Парадоксальный тип дыхания при эмфиземе лёгких проявляется втягиванием рёбер на вдохе в связи с тем, что уплощённая диафрагма располагается низко.
При осмотре грудной клетки пульмонологи выявляют бочкообразную грудную клетку. При перкуссии определяются следующие симптомы:
Характерно уменьшение печёночной и сердечной тупости за счёт повышенной воздушности и увеличения объёма легочной ткани. Во время аускультации выслушивается ослабленное везикулярное дыхание, в тяжёлых случаях заболевания оно становится резко ослабленным. При форсированном выдохе могут появляться скудные сухие свистящие хрипы.
Пульмонологи Юсуповской больницы для уточнения диагноза проводят комплексное обследование пациентов с помощью следующих инструментальных методов:
При наличии показаний применяют электроимпедансную томографию – метод, который основан на измерении электрического сопротивления тканей, в том числе тканей грудной клетки. Торакоскопия – эндоскопическое исследование, которое позволяет выявить мелкие буллы (пузыри), расположенные под плеврой. Эмфизема лёгких на ЭхоКГ проявляется специфическими признаками. С помощью ингаляционных тестов с бронходилятаторами выявляют у больных эмфиземой стойкий необратимый характер бронхиальной обструкции. При развитии дыхательной недостаточности исследуют газовый состав крови.
Как вылечить эмфизему лёгких
Лечение эмфиземы лёгких – сложная задача. Пульмонологи Юсуповской больницы проводят комплексную терапию, направленную на лечение собственно эмфиземы, хронической обструктивной болезни, осложнений заболевания. Врачи проводят мероприятия, которые нацелены на повышение качества жизни больных и замедление прогрессирования заболевания. Первоочередное значение имеет отказ от курения.
Методы специфической терапии собственно эмфиземы лёгких, которые уменьшали бы потерю лёгкими эластичности, до конца не разработаны. Врачи проводят заместительную терапию дефицита a1-антитрипсина следующими препаратами:
Пациентам назначают аэрозоли a1-АТ. В целях повышения продукции a1-АТ используют синтетический анаболический стероид даназол. Для коррекции системы протеолиз-антипротеолиз назначают антиоксиданты (витамина Е, аскорбиновую кислоту, глутатион, b-каротин, микроэлементы цинк и селен, тиосульфат натрия). Пациентам назначают средства, которые влияют на сурфактантную систему лёгких, восстанавливают поверхностно-активные свойства альвеолярной выстилки. С этой целью используются следующие вещества для интратрахеального введения:
Интратрахеально вводят липосомы. Положительно влияют на сурфактантную систему лёгких антагонисты кальция при их сочетанном применении внутрь и ингаляционно (лазолван, бромгексин, глицирам).
В большинстве случаев буллезной эмфиземы лёгких выполняют оперативные вмешательства. Наиболее перспективными являются видеоторакоскопические операции. В последнее время хирурги в качестве оперативных методов лечения эмфиземы лёгких применяют хирургическую редукцию легочного объёма и трансплантацию лёгких.
Для лечения ХОБЛ, которая протекает параллельно с эмфиземой лёгких, используют бронходилатирующие и мукорегуляторные средства, иммунокорригирующую терапию, антибактериальные средства, глюкокортикоиды. Врачи Юсуповской больницы при лечении эмфиземы лёгких уделяют большое внимание коррекции дыхательной недостаточности, которая достигается путем оксигенотерапии и тренировкой дыхательной мускулатуры. Предпочтение отдают длительной (18 часов в сутки), малопоточной (2–5 л в минуту) кислородотерапии. Наличие дыхательной аппаратуры экспертного класса позволяет врачам отделения реанимации и интенсивной терапии использовать при тяжёлой дыхательной недостаточности гелиево-кислородные смеси и неинвазивную вентиляцию лёгких с двумя уровнями положительного давления.
Специалисты клиники реабилитации обучают пациентов, страдающих эмфиземой лёгких, специальной дыхательной гимнастики, в том числе направленной на пассивизацию выдоха, используют приспособления, создающие положительное давление в конце выдоха. По показаниям применяют чрескожную электрическую стимуляцию диафрагмы.
Для того чтобы пройти обследование и курс адекватной терапии эмфиземы лёгких, записывайтесь на приём к пульмонологу он лайн или позвонив по телефону. Специалисты контакт центра предложат удобное вам время консультации ведущих специалистов в области заболеваний органов дыхания. В клинике реабилитации специалисты проведут курс восстановительной терапии, направленной на укрепление дыхательной мускулатуры.
Эмфизема легких
Эмфизема легких – это хроническое неспецифическое заболевание легких, в основе которого лежит стойкое, необратимое расширение воздухоносных пространств и повышенное вздутие легочной ткани дистальнее концевых бронхиол. Эмфизема легких проявляется экспираторной одышкой, кашлем с небольшим количеством слизистой мокроты, признаками дыхательной недостаточности, рецидивирующими спонтанными пневмотораксами. Диагностика патологии проводится с учетом данных аускультации, рентгенографии и КТ легких, спирографии, анализа газового состава крови. Консервативное лечение эмфиземы легких включает прием бронхолитиков, глюкокортикоидов, кислородотерапию; в некоторых случаях показано резекционное хирургические вмешательство.
МКБ-10
Общие сведения
Причины
Любые причины, приводящие к хроническому воспалению альвеол, стимулируют развитие эмфизематозных изменений. Вероятность развития эмфиземы легких повышается при наличии следующих факторов:
Патогенез
Под воздействием данных факторов происходит повреждение эластической ткани легких, снижение и утрата ее способности к воздухонаполнению и спадению. Переполненные воздухом легкие приводят к слипанию мелких бронхов при выдохе и нарушениям легочной вентиляции по обструктивному типу. Формирование клапанного механизма при эмфиземе легких вызывает вздутие и перерастяжение тканей легкого и формирование воздушных кист – булл. Разрывы булл могут вызывать эпизоды рецидивирующего спонтанного пневмоторакса.
Эмфизема легких сопровождается значительным увеличением легких в размерах, которые макроскопически становятся похожими на крупнопористую губку. При исследовании эмфизематозной легочной ткани под микроскопом наблюдается деструкция альвеолярных перегородок.
Классификация
Эмфизема легких подразделяется на первичную или врожденную, развивающуюся как самостоятельная патология, и вторичную, возникшую на фоне других заболеваний легких (чаще бронхита с обструктивным синдромом). По степени распространенности в легочной ткани выделяют локализованную и диффузную формы эмфиземы легких.
По степени вовлечения в патологический процесс ацинуса (структурно-функциональной единицы легких, обеспечивающей газообмен, и состоящей из разветвления терминальной бронхиолы с альвеолярными ходами, альвеолярными мешками и альвеолами) различают следующие виды эмфиземы легких:
Особо выделяют врожденную долевую (лобарную) эмфизему легких и синдром Маклеода – эмфизему с неясной этиологией, поражающую одно легкое.
Симптомы эмфиземы легких
Ведущим симптомом эмфиземы легких является экспираторная одышка с затрудненным выдохом воздуха. Одышка носит прогрессирующий характер, возникая сначала при нагрузке, а затем и в спокойном состоянии, и зависит от степени дыхательной недостаточности. Пациенты с эмфиземой легких делают выдох через сомкнутые губы, одновременно надувая щеки (как бы «пыхтят»). Одышке сопутствует кашель с выделение скудной слизистой мокроты. О выраженной степени дыхательной недостаточности свидетельствуют цианоз, одутловатость лица, набухание вен шеи.
Пациенты с эмфиземой легких значительно теряют в весе, имеют кахектичный вид. Потеря массы тела при эмфиземе легких объясняется большими энергозатратами, расходуемыми на интенсивную работу дыхательных мышц. При буллезной форме эмфиземы легких возникают повторные эпизоды спонтанного пневмоторакса.
Осложнения
Прогрессирующее течение эмфиземы легких приводит к развитию необратимых патофизиологических изменений в сердечно-легочной системе. Спадение мелких бронхиол на выдохе приводит к нарушениям легочной вентиляции по обструктивному типу. Деструкция альвеол вызывает уменьшение функциональной легочной поверхности и явления выраженной дыхательной недостаточности.
Редукция сети капилляров в легких влечет за собой развитие легочной гипертензии и возрастание нагрузки на правые отделы сердца. При нарастающей правожелудочковой недостаточности возникают отеки нижних конечностей, асцит, гепатомегалия. Неотложным состоянием при эмфиземе легких является развитие спонтанного пневмоторакса, требующее дренирования плевральной полости и аспирации воздуха.
Диагностика
В анамнезе пациентов с эмфиземой легких отмечаются большой стаж курения, профессиональные вредности, хронические или наследственные заболевания легких. При осмотре пациентов с эмфиземой легких обращает внимание увеличенная, бочкообразная (цилиндрической формы) грудная клетка, расширенные межреберные промежутки и эпигастральный угол (тупой), выпячивание надключичных ямок, поверхностное дыхание с участием вспомогательной дыхательной мускулатуры.
Перкуторно определяется смещение нижних границ легких на 1-2 ребра книзу, коробочный звук по всей поверхности грудной клетки. Аускультативно при эмфиземе легких выслушивается ослабленное везикулярное («ватное») дыхание, глухие сердечные тона. В крови при выраженной дыхательной недостаточности выявляется эритроцитоз и повышение гемоглобина.
Лечение эмфиземы легких
Консервативная терапия
Специфическое лечение отсутствует. Первостепенным является устранение предрасполагающего к эмфиземе фактора (курения, вдыхания газов, токсических веществ, лечение хронических заболеваний органов дыхания).
Лекарственная терапия при эмфиземе легких симптоматическая. Показано пожизненное применение ингаляционных и таблетированных бронхолитиков (сальбутамола, фенотерола, теофиллина и др.) и глюкокортикоидов (будесонида, преднизолона). При сердечной и дыхательной недостаточности проводят оксигенотерапию, назначают диуретики. В комплекс лечения эмфиземы легких включают дыхательную гимнастику.
Хирургическое лечение
Хирургическое лечение эмфиземы легких заключается в проведении операции по уменьшению объема легких (торакоскопической буллэктомии). Суть метода сводится к резекции периферических участков легочной ткани, что вызывает «декомпрессию» остальной части легкого. Наблюдения за пациентами после перенесенной буллэктомии показывают улучшение функциональных показателей легких. Пациентам с эмфиземой легких показана трансплантация легких.
Прогноз и профилактика
Отсутствие адекватной терапии эмфиземы легких приводит к прогрессированию заболевания, нетрудоспособности и ранней инвалидизации вследствие развития дыхательной и сердечной недостаточности. Несмотря на то, что при эмфиземе легких происходят необратимые процессы, качество жизни пациентов можно повысить постоянно применяя ингаляционные препараты. Оперативное лечение буллезной эмфиземы легких несколько стабилизирует процесс и избавляет пациентов от рецидивирующих спонтанных пневмотораксов.
Существенным моментом профилактики эмфиземы легких является антитабачная пропаганда, направленная на предупреждение и борьбу с курением. Также необходимы раннее выявление и лечение пациентов с хроническим обструктивным бронхитом. Пациенты, страдающие ХОБЛ, подлежат наблюдению пульмонолога.
Эмфизема легких
Эмфизема легких (ЭЛ) занимает одно из ведущих мест среди заболеваний органов дыхания как по распространенности, так и по тяжести проявлений. Заболеваемость ЭЛ постоянно возрастает, особенно у лиц пожилого возраста.
Эмфизема легких (ЭЛ) занимает одно из ведущих мест среди заболеваний органов дыхания как по распространенности, так и по тяжести проявлений. Заболеваемость ЭЛ постоянно возрастает, особенно у лиц пожилого возраста. На аутопсии эмфизема выявляется более чем у 60% пациентов, умерших после 60 лет, в то время как клиницисты ставят этот диагноз менее чем в 20% случаев [23]. Значительная распространенность этого заболевания, прогрессирующее течение, временная нетрудоспособность и ранняя инвалидизация больных из-за развития дыхательной недостаточности и легочного сердца наносят значительный экономический ущерб.
Определение
Эмфизема легких — это анатомическая альтерация легких, характеризующаяся патологическим расширением воздушных пространств, расположенных дистальнее терминальных бронхиол, и сопровождающаяся деструктивными изменениями альвеолярных стенок. В соответствии с этим определением обязательным признаком ЭЛ считается не только расширение, но и деструкция респираторных отделов легких, причем термин «деструкция» должен пониматься не только как разрушение, но и как нарушение нормальной структуры. Такое определение ЭЛ (с морфологических позиций) позволяет отличать ее от различных форм вздутия легких, которые возникают вследствие обратимого нарушения бронхиальной проходимости (приступа бронхиальной астмы); гипервоздушности, появляющейся при интенсивной физической нагрузке, энергичном разговоре, холодовом воздействии на дыхательные пути; от так называемой компенсаторной, или викарной, эмфиземы, а также от интерстициальной эмфиземы, которая представляет собой скопление воздуха в межуточной ткани [5, 18, 23].
ЭЛ наряду с хроническим обструктивным бронхитом и бронхиальной астмой относится к группе хронических обструктивных болезней легких (ХОБЛ). Все эти заболевания сопровождаются нарушением бронхиальной проходимости, с чем и связано некоторое сходство их клинической картины. Однако каждая из форм ХОБЛ имеет свои, специфические особенности, и правильная, своевременная диагностика этих заболеваний позволяет провести целенаправленную профилактику и рациональную терапию.
Этиопатогенез
Эмфизема легких по этиопатогенетическим признакам подразделяется на первичную и вторичную. Первичная ЭЛ развивается без предшествующей бронхолегочной патологии и является самостоятельной нозологической формой. Раньше первичную эмфизему называли идиопатической, эссенциальной, генуинной и т. п., так как причина ее до сих пор остается недостаточно ясной. В последнее время в ее развитии важное значение стали придавать генетическим факторам, в частности дефициту a1-антитрипсина (a1-AT). Вторичная ЭЛ возникает на фоне других заболеваний органов дыхания, в первую очередь хронического обструктивного бронхита. По распространенности поражения выделяют диффузную и локальную формы ЭЛ. Первичная и вторичная ЭЛ, развившаяся на фоне хронического обструктивного бронхита, относится к диффузной форме. Такие причины, как рубцовые изменения в легочной паренхиме и плевре, локальные нарушения бронхиальной проходимости, врожденные изменения легочной ткани, перерастяжение части легкого вследствие сморщивания или оперативного удаления других его частей, приводят к развитию локальных форм эмфиземы легких (иррегулярной, буллезной, околорубцовой). Однако локальные формы ЭЛ далеко не всегда соответствуют приведенному выше морфологическому определению [18].
Генетическим факторам, и в первую очередь дефициту a1-АТ, отводится важная роль в развитии ЭЛ. a1-АТ, относящийся к сывороточным белкам из группы a1-глобулинов, представляет собой гликопротеид с молекулярной массой 50 000-55 000. Он обусловливает примерно 90% всей трипсинингибирующей способности плазмы. a1-антитрипсин является основным ингибитором сериновых протеаз, к которым относятся трипсин, химотрипсин, нейтрофильная эластаза, коллагеназа, тканевой калликреин, плазминоген, фактор Ха. a1-АТ кодируется геном Pi (proteinase inhibitor), расположенным на длинном плече хромосомы 14 [23]. Его количество в сыворотке крови у здорового человека в норме составляет 1,5–3,5 г/л. Уровень сывороточного a1-АТ равен 0,80 г/л (11 mumol/L), что составляет примерно 35% нормального уровня и является тем порогом, ниже которого значительно повышается риск развития эмфиземы легких [42]. Выделено не менее 90 различных генетически детерминированных вариантов a1-АТ [31]. Доказана значительная роль гомозиготных форм наследственного дефицита a1-АТ в развитии первичной диффузной ЭЛ, а также цирроза печени. Эмфизема возникает у таких людей в 15 раз чаще. Роль гетерозиготных форм дефицита a1-АТ в развитии ЭЛ окончательно не установлена. Существует специфика географического и этнического распределения вариантов a1-АТ. Распространенность наследственного дефицита a1-АТ в России существенно ниже, чем в странах Северной Европы, эндемичных по данной патологии [21, 23, 31, 37].
Врожденный дефицит a1-АТ может при определенных условиях привести к избыточному действию ферментов, в том числе эластазы, прижизненному разрушению тончайших межальвеолярных перегородок и слиянию отдельных альвеол в более крупные эмфизематозные полости с постепенным уменьшением общей дыхательной поверхности легких [18]. Главная роль в рассматриваемых процессах принадлежит нейтрофильной эластазе. Одним из главных источников эластазы в организме человека являются нейтрофилы. Косвенное значение имеют также макрофаги. Следует отметить, что врожденный дефицит a1-АТ ведет к развитию ЭЛ преимущественно у взрослых в возрасте 30-40 лет, что, вероятно, связано с провокационными факторами: курением, воздушными поллютантами, неблагоприятными условиями труда [17]. Однако не у всех пациентов с дефицитом a1-АТ развивается эмфизема, особенно если они не подвергались воздействию табачного дыма и поллютантов [28].
Возможно, имеются и другие механизмы развития ЭЛ.
Среди экзогенных факторов в развитии ЭЛ большое значение имеют курение, загрязнение воздуха, легочные инфекции. Особенно агрессивным фактором является курение, от интенсивности и длительности которого зависит тяжесть заболевания. Среди наиболее вероятных компонентов табачного дыма, способствующих развитию ЭЛ, — кадмий, окиси азота и серы. Механизм действия табачного дыма при ЭЛ связан в первую очередь с тем, что его компоненты активизируют деятельность альвеолярных макрофагов и нейтрофилов, что способствует повышению уровня нейтрофильной эластазы, металлопротеиназ, играющих важную роль в патогенезе ЭЛ. Кроме того, при длительном курении снижается активность ингибиторов протеолиза, и прежде всего a1-АТ, а протеазы, особенно в условиях даже малейшей недостаточности функции антиферментов, вызывают значительное повреждение эластических волокон и разрушение тонких структур респираторного отдела легкого. Кроме того, табакокурение активизирует процессы свободнорадикального окисления. В табачном дыме содержатся оксиданты, которые подавляют активность антиэластазных ингибиторов, тормозят восстановительные процессы в поврежденном эластическом каркасе легкого. Под влиянием курения снижается и содержание антиоксидантов в плазме крови. Все это способствует развитию ЭЛ [18, 23, 25, 34].
Среди факторов, провоцирующих развитие ЭЛ, особо следует отметить поллютанты и профессиональные вредности, так как они оказывают повреждающее действие на легочную ткань, приводят к формированию хронических процессов в дыхательных путях и появлению дисбаланса в системе протеолиз-антипротеолиз. Наибольшее значение среди поллютантов имеют диоксиды серы и азота, озон. Проникновение воздушных поллютантов ингаляционным путем приводит к повреждению мембран апикальной части эпителиальных клеток, что способствует выходу воспалительных медиаторов, лейкотриенов и нарушению в системе оксидант-антиоксидант. Истощение антиоксидантной системы играет важную роль в продолжающемся воспалении слизистой оболочки дыхательных путей [23]. К развитию эмфиземы приводит также воздействие взвешенной пыли, твердых частиц, углеводородов и др. Особенно опасна для развития ЭЛ ископаемая угольная пыль [6]. Исследования показали, что у эмфиземы, вызванной воздействием минеральной пыли и табачного дыма, сходные механизмы возникновения [30].
Одной из причин развития ЭЛ является легочная инфекция. Инфекционное воспаление стимулирует протеолитическую активность макрофагов и нейтрофилов. Бактерии также могут выступать в качестве дополнительного источника протеолитических агентов, в том числе эластазы. Все это ведет к развитию протеазно-антипротеазного дисбаланса. В последнее время немаловажное значение в патогенезе ХОБ и ЭЛ придается респираторным вирусам. Сами по себе вирусы не вызывают выраженной нейтрофильной или макрофагальной реакции, но из-за высокой контагиозности и способности подавлять местный и общий иммунитет они в большинстве случаев способствуют обострению воспалительных процессов с развитием бактериальной инфекции [13, 19].
Раньше развитие эмфиземы легких на фоне ХОБ связывалось с нарушением бронхиальной проходимости, что приводило к возникновению клапанного механизма и развитию феномена «воздушной ловушки». Однако в настоящее время значение механизма «воздушной ловушки» в развитии эмфиземы легких оспаривается. По мнению ряда авторов, клапанный механизм следует рассматривать скорее как следствие, а не причину заболевания.
Таким образом, ведущим патогенетическим механизмом развития ЭЛ считается дисбаланс в системе протеазы-антипротеазы, при котором наблюдается избыток протеаз или недостаток антипротеаз, что ведет к аутолизу тончайших структур респираторного отдела легочной ткани [8, 23].
Патологическая анатомия эмфиземы легких
Изменения в гистологической картине эмфиземы касаются бронхов и бронхиол, соединительной и эластической ткани легких, альвеолярного эпителия и легочных сосудов. Основным морфологическим критерием диффузной эмфиземы легких является деструкция респираторного отдела легких. Новейшие исследования показали, что размеры входа в альвеолы у здорового человека составляют не более 10 мкм, в то время как при ЭЛ альвеолярные поры превышают 20 мкм. Стенки альвеол представлены гладкими мышцами сосудов. Истончаются и запустевают капилляры. Эластические волокна находятся на стадии дегенерации. Все это приводит к уменьшению поверхности активно функционирующих альвеол. Эмфизематозно измененные альвеолы вызывают сдавление неизмененных, что также имеет немаловажное значение в нарушении вентиляционной функции легких [23].
Морфологическая классификация ЭЛ основана на ее отношении к различным частям ацинуса или дольки. Различают панацинарную (панлобулярную,), центриацинарную (центрилобулярную, проксимальную), периацинарную (дистальную, парасептальную), иррегулярную (околорубцовую), буллезную эмфиземы.
Панацинарная (панлобулярная) эмфизема характеризуется более или менее равномерным поражением ткани ацинусов. Процесс захватывает весь ацинус без избирательного изменения в области респираторных бронхиол или альвеол. Изменения преобладают в нижних отделах легких. Такая форма чаще наблюдается при первичной диффузной эмфиземе у больных с гомозиготным дефицитом a1-АТ.
При центриацинарной (центрилобулярной, проксимальной) эмфиземе изменения происходят в первую очередь в центральной части ацинуса, что соответствует респираторным бронхиолам, которые увеличены, так как их стенки подвергаются деструкции и растягиваются. Респираторные бронхиолы окружены неизмененными или малоизмененными альвеолами по периферии ацинуса. Центриацинарная ЭЛ чаще развивается у больных хроническим обструктивным бронхитом и наблюдается преимущественно в верхних отделах легких (задних и апикальных сегментах), иногда в верхушечных сегментах нижних долей.
Морфологически выделяют также периацинарную (дистальную, перилобулярную, парасептальную) эмфизему легких, при которой поражаются преимущественно периферические отделы ацинусов, прилежащие к межацинарным перегородкам, плевре.
Отношение иррегулярной, или околорубцовой, эмфиземы легких к ацинусу установить трудно, так как ее развитие чаще всего связано с рубцовыми изменениями в легких или с очагами фиброза. Она развивается при туберкулезе, саркоидозе, пневмокониозе, гистоплазмозе, эозинофильной гранулеме и др. Такая эмфизема является неравномерной, локальной. Она имеет деструктивный характер, но процесс локализуется в строго определенном участке легочной ткани. При иррегулярной эмфиземе поражаются как альвеолы, так и респираторные бронхиолы, альвеолярные ходы и мешочки; особенно характерно для нее расширение альвеолярных ходов [10, 23].
Буллезная эмфизема характеризуется формированием воздушных полостей диаметром более 0,5 см (булл). Эмфизему легких, сопровождающуюся формированием множества крупных булл, называют иногда буллезной болезнью. По локализации буллы делят на подплевральные и интрапаренхиматозные. По размеру различают мелкие (до 1 см), средние (1–5 см), крупные (5–10 см) и гигантские (более 10 см) буллы. По форме — округлые, овальные, полиморфные. Выделяют также напряженные, ненапряженные и спавшиеся; вентилируемые и невентилируемые; тонкостенные и толстостенные буллы. Для клинического применения разработана следующая классификация буллезной эмфиземы легких [7]: солитарные буллы; множественные буллы; буллы с диффузной эмфиземой; буллы с другими заболеваниями (симптоматические буллы); односторонняя легочная эмфизема (cиндром Маклеода). Следует различать понятия буллы и блебы. Блебы (blebs), или пузыри, образуются в соединительнотканных прослойках легкого при интерстициальной эмфиземе легких вследствие разрыва легочных структур с проникновением воздуха в интерстиций. Чаще всего буллы образуются при локализованных или иррегулярных видах ЭЛ. Однако и при диффузных формах (центриацинарной, панацинарной), особенно на поздних стадиях заболевания, возможно развитие множественных булл.
Необходимо иметь в виду, что приведенное выше морфологическое деление эмфиземы легких является схематичным и морфологическое распознавание различных видов эмфиземы, особенно на поздних стадиях развития, в запущенных случаях, может представлять значительные трудности [13, 18].
Патологическая физиология
Функциональные изменения при ЭЛ обусловлены несколькими взаимосвязанными механизмами: нарушением эластического каркаса легких, ведущим к изменению структуры легочных объемов и механических свойств легких; бронхиальной обструкцией; деструкцией межальвеолярных перегородок с прогрессирующим уменьшением общей функционирующей поверхности легких и снижением диффузионной способности. Одним из важных патогенетических факторов является механизм экспираторного закрытия мелких дыхательных путей. В настоящее время большое внимание в патогенезе ЭЛ уделяется также утомлению дыхательной мускулатуры. Кроме того, дыхательная недостаточность усугубляется сдавлением гигантскими буллами нормальной в функциональном отношении легочной ткани. Нарушение газообмена при ЭЛ обусловлено: ухудшением легочной вентиляции, поддерживающей постоянный газовый состав альвеолярного воздуха; нарушением кровообращения в легких и корреляцией между процессами вентиляции и перфузии в альвеолах; затруднением диффузии газов через альвеолокапиллярную мембрану из-за ее деструкции; раскрытием в легких артериовенозных анастомозов. Сложная патофизиологическая картина ЭЛ в каждом конкретном случае имеет свои особенности, зависящие от ее формы и тяжести течения [16, 18, 23].
Клиническая картина ЭЛ включает проявления самой эмфиземы, хронического бронхита, который часто предшествует ее развитию или сопутствует ей, а также дыхательной и сердечной недостаточности, осложняющих ее течение. Имеется сходство в клинической картине ЭЛ, хронического обструктивного бронхита, бронхиальной астмы (особенно ЭЛ и ХОБ), что является одной из причин их объединения в понятие хронических обструктивных заболеваний легких (ХОБЛ). Однако каждое из этих заболеваний имеет свои характерные особенности.
Одышка — первая и основная жалоба больных эмфиземой легких. Одышка в начале болезни появляется только при значительной физической нагрузке, и первоначально больные часто ее не замечают. Одышка у больных ЭЛ опасна тем, что долгие годы, заметно не проявляясь и исподволь прогрессируя, она превращается в состояние, угрожающее жизни больного. Толерантность к физическим нагрузкам резко снижена, так как даже в состоянии покоя компенсаторные возможности находятся на пределе. Одышка обычно имеет экспираторный характер. У больных наблюдаются короткий, «острый», «хватающий» вдох и удлиненный, иногда ступенеобразный выдох. Они осуществляют выдох при сомкнутых губах, надувая щеки («пыхтят»). При этом повышается давление в бронхиальном дереве, что уменьшает экспираторный коллапс мелких бесхрящевых бронхов (обусловленный нарушением эластических свойств легочной ткани и возрастанием внутригрудного давления) и способствует увеличению объема вентиляции. Кашель не является специфической жалобой больных ЭЛ и чаще всего обусловлен наличием хронического бронхита. Как правило, кашель при этом бывает сухой или с небольшим количеством трудноотделяющейся мокроты слизистого характера. Обострение бронхита всегда сопровождается усилением кашля и отделением мокроты слизисто-гнойного характера. Необходимо обращать внимание на появление непродуктивного кашля и прекращение отхождения мокроты, что может свидетельствовать о тяжелом обострении обструктивной болезни легких, нередко связанном с развитием синдрома утомления дыхательных мышц. Застою мокроты в просвете дыхательных путей способствует также употребление седативных и противокашлевых средств [23].
Масса тела при ЭЛ снижена, что связано с напряженной работой респираторных мышц, направленной на преодоление высокого сопротивления терминального отдела дыхательных путей [23]. Пациенты с эмфиземой легких в начальных стадиях заболевания принимают вынужденное положение на животе с опущенными вниз головой и плечевым поясом, что приносит им облегчение. При таком положении больного достигаются повышение брюшного давления, поднятие вверх диафрагмы и улучшение ее функции. Однако при тяжелой эмфиземе c выраженными изменениями грудной клетки и утомлением респираторных мышц горизонтальное положение вызывает напряженную работу диафрагмы, поэтому больные вынуждены даже спать в сидячем положении [23]. Больные ЭЛ нередко занимают положение сидя с несколько наклоненным вперед туловищем, опершись руками о колени или край кровати, что позволяет фиксировать плечевой пояс и включить дополнительную мускулатуру в акт дыхания. Цвет кожных покровов при эмфиземе легких скорее розовый, чем синюшный. Маловыраженный цианоз обусловлен длительным сохранением газового состава крови, только в далеко зашедших случаях появляется цианоз, который обусловлен развитием гиперкапнии. При этом у больных выявляется «вересковый язык» (голубой оттенок языка), который является клиническим показателем гиперкапнии и больше характерен для ХОБ. Наблюдается набухание шейных вен во время выдоха из-за повышения внутригрудного давления. Большое значение в прогнозе заболевания имеет оценка дыхательной мускулатуры, так как появление синдрома ее утомления всегда свидетельствует о прогрессировании болезни и усугублении дыхательной недостаточности [23]. Необходимо оценить синхронность участия в дыхательном цикле диафрагмы, мышц брюшного пресса, плечевого пояса, шеи и межреберных мышц. Нужно уметь выявлять дискоординацию дыхательных движений, а также следить за появлением признаков парадоксального дыхания, когда ребра на вдохе парадоксально втягиваются, что связано с тягой низкостоящей уплощенной диафрагмы.
При осмотре грудной клетки выявляется бочкообразная грудная клетка. Иногда наблюдается кифоз. При перкуссии определяется коробочный звук. Отмечаются увеличение высоты стояния верхушек, смещение нижних границ легких вниз и резкое ограничение подвижности нижнего легочного края. Характерно уменьшение сердечной и печеночной тупости за счет повышенной воздушности и увеличения объема легочной ткани. При аускультации выслушивается ослабленное везикулярное дыхание (в тяжелых случаях — резко ослабленное). Побочные дыхательные шумы не характерны для больных ЭЛ. Однако при форсированном выдохе или при проведении кашлевой пробы могут появляться скудные сухие свистящие хрипы.
Изолированная ЭЛ встречается редко. Как правило, она сочетается с признаками хронического обструктивного бронхита. Дифференциальная диагностика этих двух состояний представляет порой определенные трудности, что является еще одной причиной их объединения в понятие ХОБЛ. Признаки бронхита и эмфиземы очень часто, особенно в запущенных случаях, встречаются в различных сочетаниях. Однако нередко у больных ХОБЛ удается выделить преобладание признаков ЭЛ или бронхита, в связи с чем говорят о двух вариантах ХОБЛ: эмфизематозном и бронхитическом. Эмфизематозный вариант иногда называют «одышечный», «розовый», «пыхтящий», а больных этим вариантом ХОБЛ — «розовыми пыхтельщиками». Основной жалобой является прогрессирующая одышка, напоминающая пыхтение. В клинической картине ведущими являются симптомы, типичные для ЭЛ. Характерны длительное сохранение газового состава крови в покое и позднее развитие легочного сердца. Бронхитический тип («кашляющий», «синюшный», «отечный») характеризуется преобладанием симптомов бронхита. Основной жалобой является продуктивный кашель. Наблюдаются выраженный цианоз, симптомы легочного сердца, которое развивается на ранних стадиях болезни. Больные с таким вариантом ХОБЛ имеют вид «синюшных отечников». Эти два варианта ХОБЛ в чистом виде встречаются редко, и причисление больных к тому или иному типу часто вызывает затруднение. Значительная часть пациентов попадает в смешанную, промежуточную, группу лиц, у которых имеются признаки ХОБ, ЭЛ, дыхательной недостаточности и легочного сердца, выраженные в той или иной степени.
Инструментальные методы диагностики
Рентгенологическое исследование. Основными рентгенологическими признаками являются увеличение прозрачности легочных полей и их общей площади, ослабление сосудистого легочного рисунка, низкое расположение и уплощение диафрагмы, ограничение ее подвижности, увеличение костодиафрагмальных углов. Сердце, как правило, не увеличивается; вследствие низкого стояния диафрагмы оно принимает каплевидную форму («капельное сердце»). Происходит расширение ретростернального пространства, увеличение размеров которого и ослабление легочного рисунка на периферии наилучшим образом коррелируют с выраженностью эмфиземы [13]. Особое значение в диагностике имеют рентгенофункциональные пробы, в частности проба Ю. Н. Соколова и ее модификации, которые основаны на изменении прозрачности легочных полей в разных фазах дыхания. На томограммах определяются уменьшение калибра мелких сосудистых разветвлений, расширение корней легких. На ангиограммах выявляются признаки деваскуляризации. Бронхографическая картина характеризуется как «зимнее дерево без листьев».
Функциональное исследование легких имеет важное значение в диагностике ЭЛ, для которой характерны увеличение общей емкости легких и остаточного объема, снижение жизненной емкости легких. Наблюдаются повышение сопротивления в дыхательных путях на выдохе (в отличие от ХОБ, при котором сопротивление повышено на вдохе и выдохе) и стойкое снижение скоростных показателей (ФЖЕЛ, ОФВ1, теста Тиффно, скоростных максимальных экспираторных потоков, рассчитываемых по кривой поток/объем). Проведение ингаляционных тестов с бронходилятаторами позволяет выявить у больных эмфиземой стойкий необратимый характер бронхиальной обструкции. У больных ХОБ может наблюдаться частичный бронходилятационный ответ. Одним из ранних признаков ЭЛ является снижение диффузионной способности. Отмечаются также увеличение статической и уменьшение динамической растяжимости легочной ткани [13, 18, 23].
При развитии дыхательной недостаточности, чтобы правильно выбрать лечение и определить прогноз, необходимо исследовать газовый состав крови. Напряжение кислорода в артериальной крови ниже 60 мм рт. ст. свидетельствует о терминальной дыхательной недостаточности. Таким больным целесообразно проводить длительную кислородотерапию. Особого внимания требуют больные с повышенным напряжением СО2 в артериальной крови, так как с гиперкапнией связаны обострение дыхательной недостаточности и развитие синдрома утомления дыхательных мышц [23].
Изменения в периферической крови
Для больных ХОБЛ в связи с гипоксией характерно развитие полицитемического синдрома (повышение числа эритроцитов и уровня гемоглобина, низкая скорость оседания эритроцитов, высокая вязкость крови), что еще больше усугубляет дыхательную недостаточность. Эти изменения более характерны для больных ХОБ.
Лечение
Лечение больных ЭЛ представляет собой сложную задачу. Терапия должна быть направлена на лечение собственно ЭЛ, ХОБ, осложнений заболевания (дыхательной и сердечной недостаточности в случае присоединения легочного сердца), а также включать мероприятия, нацеленные на повышение качества жизни больных и замедление прогрессирования болезни. Первоочередное значение имеет отказ от курения. Здесь важна активная позиция врача, направленная на борьбу с курением. В настоящее время для врачей разработаны методические рекомендации по лечению табачной зависимости [23, 28].
Методы специфического лечения собственно ЭЛ, направленные на уменьшение потери легкими эластичности, до конца не разработаны. Предлагается заместительная терапия дефицита a1-антитрипсина донорской плазмой, нативным a1-АТ из сыворотки здоровых доноров, а также a1-АТ, созданным методом генной инженерии. Пациенты с уровнем a1-АТ в плазме менее 11 mumol/L, имеющие обструкцию воздухоносных путей, должны рассматриваться как претенденты на заместительную терапию. Заместительная терапия особенно показана больным с наследственным дефицитом a1-АТ. Новые подходы к лечению предполагают назначение аэрозолей a1-АТ [37, 42]. Исследуется возможность применения низкомолекулярных синтетических ингибиторов эластазы, в том числе новых водорастворимых [38]. Действие всех этих средств направлено против ферментативного разрушения соединительно-тканной стромы легких. Большие надежды в терапии больных с наследственным дефицитом a1-АТ возлагаются на метод генной инженерии, который позволяет «исправлять» дефектный ген [20, 37]. В целях повышения синтеза a1-АТ предлагается использовать синтетический анаболический стероид деназол [9]. На стадии изучения находится направление по применению средств, восстанавливающих поврежденные эластические волокна. Экспериментально была показана возможность их восстановления, в частности при использовании ретиновой кислоты [32, 33]. Для коррекции системы протеолиз-антипротеолиз целесообразно назначение антиоксидантов (витамина Е, аскорбиновой кислоты, глутатиона, b-каротина, микроэлементов цинк и селен, тиосульфата натрия и др.). В последнее время выявлено, что муколитик ацетилцистеин обладает антиоксидантными свойствами [23], однако он не показан больным с наследственным дефицитом a1-АТ [9]. Возможно применение средств, влияющих на сурфактантную систему легких, восстанавливающих поверхностно-активные свойства альвеолярной выстилки. С этой целью используются различные вещества для интратрахеального введения: эвкалиптовое масло, ментол, камфора, жирные кислоты, пальмитиновая кислота, дипальмитил-лецитин, фосфолипиды [3]. Имеется опыт интратрахеального введения липосом. В последние годы разработан новый липосомальный препарат на основе природных фосфолипидов — липин [26]. Имеются данные о положительном влиянии на сурфактантную систему легких антагонистов кальция при их сочетанном применении внутрь и ингаляционно [11], лазолвана, бромгексина, глицерама (особенно выраженным сурфактантпротективным действием обладает лазолван) [14]. Считается, что для восстановления сурфактантной системы наиболее перспективным является метод ингаляционного введения сурфактанта непосредственно в легкие [12]. Однако следует отметить, что методы воздействия на эластические свойства легких при эмфиземе, а также на сурфактантную систему недостаточно разработаны и внедрены в широкую практику.
В большинстве случаев буллезной ЭЛ эффективным является хирургическое лечение. Наиболее перспективными считаются видеоторакоскопические операции. Особенно широкое распространение они получили в последние 10 лет в связи с развитием эндоскопической техники [7]. В последнее время разработаны также хирургические методы лечения диффузной эмфиземы: хирургическая редукция легочного объема и трансплантация легких [15, 40].
В терапии ЭЛ важное место отводится лечению ХОБ, поскольку эти два патологических процесса нередко протекают параллельно и между ними порой бывает трудно провести грань. При этом используются бронходилятирующие и мукорегуляторные средства, иммунокорригирующая терапия, антибактериальные средства (при обострении воспалительного процесса), кортикостероиды и др. Для лечения ХОБ и ЭЛ применяются бронхорасширяющие препараты трех основных групп: b2-агонисты, антихолинергические средства, теофиллины. У больных ХОБ с ЭЛ действие ингаляционных холинолитиков по сравнению с b1-агонистами оказывается более выраженным, а число побочных реакций — минимальным. b2-агонисты должны с осторожностью использоваться у пожилых пациентов, особенно с патологией сердца, так как у них могут проявляться нежелательные кардиотоксические эффекты, характерные для этой группы препаратов. b2-агонисты целесообразно комбинировать с ингаляционными холинолитиками, когда монотерапия последними оказывается неэффективной. Возможно использование комбинированного препарата беродуала, содержащего ипратропиум бромид и фенотерол. В последнее время широкое распространение получила ингаляционная терапия через небулайзер. Преимущества небулайзерной терапии заключаются в том, что не требуется координации вдоха и ингаляции; ингаляция легковыполнима у пожилых и тяжелых больных; возможна доставка высоких доз лекарственного препарата за короткий период времени; создается высокодисперсный аэрозоль с идеальным диаметром частиц 1–5 мкм, который способен достичь периферических отделов дыхательных путей. Теофиллины обладают менее выраженным бронхолитическим эффектом, однако с их использованием связан ряд побочных эффектов, например уменьшение системной легочной гипертензии. Кроме того, они влияют на сердечный выброс, усиливают диурез, стимулируют центральную нервную систему, предотвращают и уменьшают утомление дыхательной мускулатуры. Предпочтение отдается пролонгированным формам теофиллина. Их назначение наиболее показано в ходе комплексной терапии ХОБЛ, когда предшествующая сочетанная терапия холинолитиками и b2-агонистами оказалась недостаточной [1, 23].
Глюкокортикостероидная терапия показана при тяжелой ЭЛ, при быстром прогрессировании болезни и в случае неэффективности максимальных доз препаратов базисной терапии (бронхорасширяющих средств). Обычно назначается пробная терапия преднизолоном в дозе 15–20 мг в сутки с оценкой эффективности в ближайшие 3–4 дня. Показания к назначению кортикостероидов противоречивы. Известно, что только 20-30% больных с ХОБЛ отвечают положительно на длительное лечение оральными кортикостероидами [1, 23, 28]. Следует учитывать миопатическое действие кортикостероидов на скелетную мускулатуру, а также возможность усугубления остеопороза, который развивается при ЭЛ. Для лечения остеопороза целесообразно использовать витаминные препараты, особенно витамин D3, минеральные соли, содержащие кальций, а в более тяжелых случаях показана курсовая терапия кальцитонином [23].
Важным направлением в лечении ЭЛ является коррекция дыхательной недостаточности, которая достигается путем оксигенотерапии и тренировкой дыхательной мускулатуры. Оксигенотерапия показана при снижении РаО2 до 60 мм рт. ст. и менее, SaO2