Что значит повышенное давление
Гипертония: причины, степени, стадии, симптомы, лечение
Гипертония, или артериальная гипертензия – состояние, характеризующееся стабильным, то есть выявленным при неоднократных измерениях, повышением артериального давления. Сопровождая многие заболевания, она считается фактором риска развития опасных осложнений со стороны сердечно-сосудистой системы, включая инсульт и инфаркт миокарда. Гипертоническая болезнь, как основная причина рассматриваемой патологии, требует приема лекарственных препаратов, нормализации образа жизни пациента и питания.
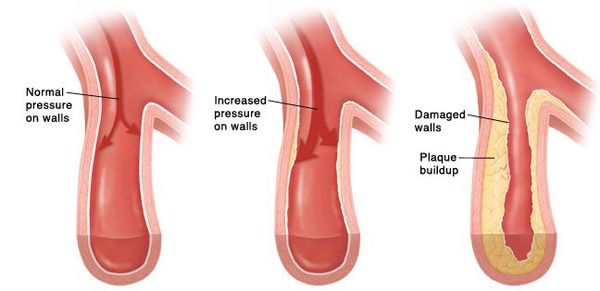
Кровяное давление представляет собой силу, с которой циркулирующая кровь действует на стенки сосудов. Такое давление в момент сокращения сердца называется систолическим, а в период его расслабления – диастолическим. Диапазон нормальных значений для этих показателей достаточно широкий.
В ходе многочисленных наблюдений [1] ученые пришли к выводу, что риск сердечно-сосудистых осложнений возрастает при каждом дополнительном увеличении АД на 10 мм рт. ст. уже начиная с уровня 115/75 мм рт. ст. Однако целесообразным оказалось медикаментозное снижение давления лишь выше 140/90 мм. рт. ст., поэтому именно такое значение принимают за критерий определения артериальной гипертонии.
Причины
Классификация
Если удалось выявить заболевание, приводящее к повышению АД, артериальная гипертензия называется вторичной или симптоматической. В случае неустановленной причины гипертония считается первичной, вызванной гипертонической болезнью.
Симптомы
Часто повышение АД не сопровождается ухудшением самочувствия и может остаться незамеченным для пациента, поэтому так важно регулярно измерять артериальное давление, особенно лицам среднего и пожилого возраста.
Осложнения
Диагностика
Лечение
При умеренном и низком риске возникновения сердечно-сосудистых осложнений больному рекомендуется только изменение образа жизни, коррекция рациона, снижение веса, повышение физической активности и специальная гимнастика при гипертонии, отказ от вредных привычек на фоне регулярного измерения АД. Нередко этих мероприятий бывает достаточно для нормализации кровяного давления.
Диета при гипертонии предполагает ограничение поваренной соли, кофеина, острых, соленых, копченых и пряных блюд, продуктов с высоким содержанием жира, субпродуктов, кондитерских изделий с масляным кремом и алкогольных напитков. Допустимо употреблять вне обострения заболевания не более 5 г соли в день. Рекомендуемая суточная норма жидкости – 1-1,2 литра.
В случае безуспешного немедикаментозного лечения в течение нескольких месяцев, а также при высоком риске возникновения осложнений прибегают к гипотензивной терапии с применением лекарств от гипертонии, цель которой – снижение АД менее 140/90 мм. рт. ст. Для больных сахарным диабетом или лиц, уже страдающих патологиями сердечно-сосудистой системы, уровень целевого давления еще ниже – 130/80 мм. рт. ст.
Гипертония (повышенное давление)
Обзор
Повышение давления выше возрастной нормы правильно называть артериальной гипертензией.
Если давление повышается часто или длительно, а при обследовании выявить причины этого не удается, то ставят диагноз гипертоническая болезнь. Если у человека есть какое-либо заболевание, которое явилось причиной повышения давления (например, черепно-мозговая травма в прошлом, болезни почек и др.), то говорят о вторичной артериальной гипертензии. Однако в просторечие все случаи повышенного давления часто называют гипертонией.
Гипертония известна как «тихий убийца», так как не всегда имеет явные симптомы, особенно на начальных стадиях.Установлено, что повышенное давление имеют 20-30 % взрослого населения страны, хотя многие долгое время не знают о своем заболевании. Если гипертонию не лечить, повышаются риски сердечного приступа или инсульта. Единственный способ узнать о наличии проблемы — регулярно измерять кровяное давление.
Кровяное давление — это сила, с которой кровь давит на стенки сосудов и сердца. При гипертонии давление крови на артерии и сердце становится излишне высоким, что приводит к преждевременному износу этих органов и повышает опасность других заболеваний, например, нарушения работы почек или головного мозга.
Кровяное давление измеряется в миллиметрах ртутного столба (мм рт. ст. ) и фиксируется в двух измерениях:
Например, если ваш врач говорит, что ваше кровяное давление «140 на 90», это означает, что ваше систолическое давление равно 140 мм рт. ст., а диастолическое давление — 90 мм рт. ст.
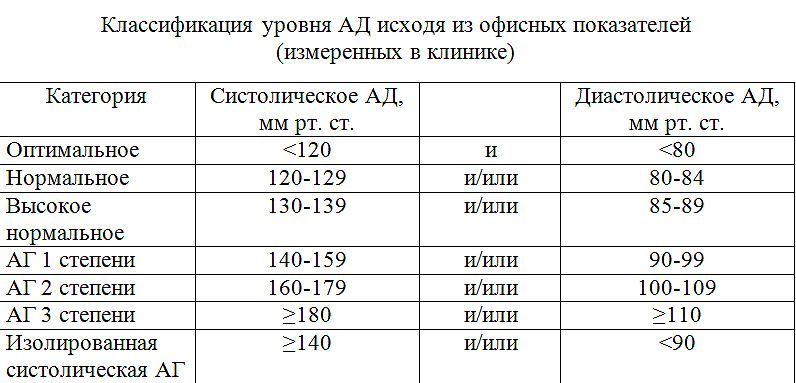
Оптимальным давлением крови у взрослого человека принято считать показатели менее 120/80 мм рт. ст. Однако в пределах нормы лежат цифры до 139/89 включительно. Если по результатам нескольких измерений ваше давление превышает 140/90 включительно, у вас артериальная гипертензия, требуется дополнительное обследование и, возможно, лечение.
Симптомы артериальной гипертензии (гипертонии)
Повышение кровяного давления не всегда сопровождается изменением самочувствия. Единственный способ наверняка узнать, есть ли у вас гипертония, состоит в том, чтобы измерить кровяное давление. Взрослым людям следует проверять свое кровяное давление по крайней мере один раз в пять лет.
Если вы беременны, важно постоянно проверять свое кровяное давление, даже если оно не является высоким. Наблюдение за кровяным давлением в процессе беременности снижает риск развития осложнений. Повышенное кровяное давление у беременной женщины может привести к преэклампсии. Это опасное состояние, при котором имеется проблема с плацентой (органом, который обеспечивает кровообращение будущего ребенка).
Иногда симптомами повышенного давления становятся:
Такие признаки появляются у людей при очень высоком давлении. Если вы обнаружили у себя какой-то из этих симптомов, обратитесь к врачу. Без лечения артериальная гипертензия может привести к серьезным заболеваниям, включая инсульт и инфаркт. Сразу же запишитесь на прием к терапевту, если вы обнаружили у себя какой-либо из этих симптомов или повышенное давление. Если симптомы выражены значительно, вызовите скорую помощь.
Причины гипертонии (артериальной гипертензии)
В более 90% случаев причину повышенного кровяного давления установить не удается. Тогда гипертензию называют эссенциальной или первичной. К факторам, которые могут повысить риск развития у вас первичной гипертензии, относятся:
Известные причины гипертонии
Около 10% случаев повышенного давления являются результатом определенного заболевания или конкретной причины. Эти случаи относятся к вторичной гипертензии. Типичными причинами повышения давления в этом случае являются:
Диагностика гипертонии
Для диагностики артериальной гипертензии и выявления её возможных причин прежде всего прибегают к систематическому измерению артериального давления крови. Это может быть сделано как медицинским работником, так и самостоятельно, с помощью домашнего аппарата для измерения давления.
Здоровым людям в возрасте более 40 лет следует измерять свое кровяное давление не реже, чем раз в пять лет. Если вы имеете повышенный риск гипертонии вам следует чаще проверять кровяное давление, в идеале — один раз в год.
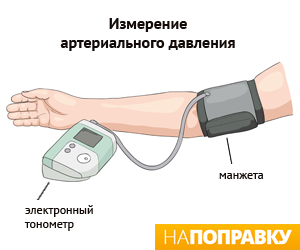
Проверку кровяного давления обычно несложно провести в большинстве поликлиник и больниц. Кровяное давление обычно измеряется с помощью тонометра (манометра), устройства, которое состоит из стетоскопа, манжеты, измерительного прибора, нагнетателя воздуха и клапана.
Манжета оборачивается вокруг плеча и накачивается, чтобы ограничить кровоток в артерии. Затем воздух в манжете начинают медленно спускать, прослушивая при этом пульс с помощью стетоскопа. Прослушивание вашего пульса в месте ниже манжеты со спускаемым воздухом позволяет получить надежные данные о показаниях вашего кровяного давления. Кроме того, сейчас распространены автоматические (цифровые) тонометры, которые измеряют давление и пульс, используя электрические датчики.
Прежде, чем приступить к измерению кровяного давления, вам следует отдохнуть в течение как минимум пяти минут и опорожнить свой мочевой пузырь. Чтобы получить верные показания кровяного давления, вам нужно сидеть и не разговаривать во время манипуляции.
Если при одном из измерений у вас обнаружилось повышенное кровяное давление, то это совсем не обязательно означает, что у вас гипертония. В течение дня уровень кровяного давления может колебаться. Давление может повышаться во время приема у врача из-за тревоги и стресса. В этих случаях рекомендуется измерять давление в течение дня самостоятельно, с помощью домашнего тонометра. Исключив «страх белого халата», можно получить более объективные показатели.
У вас также могут взять анализы крови и мочи, чтобы проверить наличие заболеваний, повышающих риск развития высокого кровяного давления, например, заболеваний почек.
Расшифровка показаний тонометра
Кровяное давление измеряется в миллиметрах ртутного столба (мм рт. ст.) и фиксируется в двух диапазонах:
Например, если ваше систолическое кровяное давление составляет 140 мм рт. ст., а диастолическое кровяное давление составляет 90 мм рт. ст., то говорят, что ваше давление — 140 на 90.
В идеале, кровяное давление должно составлять менее 120/80. Тем не менее, показания ниже 140/90 в общем случае рассматриваются как нормальные. В случае наличия у вас заболевания почек, сахарного диабета или заболеваний сердца и системы кровообращения, ваше целевое кровяное давление должно быть ниже 130/80 мм рт. ст.
Если показатели давления в течение нескольких дней выше отметки 140/90 — у вас артериальная гипертензия и требуется дальнейшее обследование.
Лечение повышенного давления
Если ваше кровяное давление незначительно выше 130/80 мм рт. ст., и при этом риск развития у вас сердечно-сосудистых заболеваний низок, то вы должны быть способны понизить давление лишь за счет внесения определенных изменений в свой образ жизни.
Если ваше кровяное давление является умеренно высоким (140/90 мм рт. ст. или выше), и имеется риск развития у вас сердечно-сосудистых заболеваний в течение следующих 10 лет, то лечение будет включать прием лекарств и корректировку вашего образа жизни.
Если ваше кровяное давление является очень высоким (180/110 мм рт. ст. или выше), то в ближайшее время вам необходимо лечение, возможно, с дополнительным обследованием, в зависимости от состояния вашего здоровья.
Образ жизни при артериальной гипертензии
Ниже приведены некоторые изменения, которые вы могли бы внести в свой образ жизни, чтобы снизить давление. Некоторые из них приведут к быстрому улучшению в течение нескольких недель, другие окажут влияние через более длительный срок.
Чем более здоровые привычки вы освоите, тем больший положительный эффект это окажет. На практике, некоторые люди обнаруживают, что при поддержании здорового образа жизни, у них вообще исчезает необходимость в приёме лекарств.
Лекарственное лечение гипертонии
Имеется широкий выбор понижающих давление препаратов. Возможно, вам понадобится принимать более одного вида лекарств, потому что иногда для лечения гипертонии нужна комбинация нескольких лекарств.
В некоторых случаях, вам нужно будет принимать понижающие давление препараты на протяжении всей жизни. Однако, если ваш уровень кровяного давления остается под контролем в течение нескольких лет, у вас появится возможность прекратить лекарственное лечение. Большинство препаратов от высокого давления могут вызывать побочные эффекты, но эта проблема может быть решена за счет замены принимаемых препаратов.
Сообщите своему врачу, если у вас появится какой-либо из из следующих распространённых побочных эффектов приема препаратов:
Ниже представлены наиболее широко применяемые препараты от высокого давления.
Ингибиторы АПФ могут вызывать непредвиденные побочные эффекты, если принимаются вместе с другими, в том числе безрецептурными, препаратами. Перед началом приема какого-либо дополнительного препарата проконсультируйтесь с врачом, не вызовет ли их сочетание негативных побочных эффектов.
Блокаторы кальциевых каналов (антагонисты кальция) препятствуют поступлению кальция в клетки мышечной ткани сердечных и кровеносных сосудов. Это приводит к расширению ваших артерий (больших кровеносных сосудов) и снижению кровяного давления.
Употребление грейпфрутового сока при приеме некоторых видов блокаторов кальциевых каналов может повысить риск возникновения побочных эффектов. Подробнее вы можете обсудить этот вопрос со своим врачом.
Мочегонные средства (диуретики) действуют за счет выведения с мочой из организма избытка жидкости и соли.
Бета-блокаторы (бета-адреноблокаторы) действуют путем снижения частоты и силы сердечных сокращений, снижая таким образом кровяное давление. Раньше бета-блокаторы были популярным лекарственным средством от высокого давления, но в настоящее время они как правило используются только тогда, когда другие средства не оказывают требуемого действия. Это связано с тем, что бета-блокаторы считаются менее эффективными, чем другие виды лекарств от повышенного давления.
Также бета-блокаторы могут оказывать влияние на действие других препаратов, вызывая возникновение побочных эффектов. Посоветуйтесь со своим врачом перед началом приема других препаратов в комбинации с бета-блокаторами.
Не прекращайте приём бета-блокаторов внезапно, не посоветовавшись со своим врачом. Это может привести к серьезным побочным эффектам, таким как повышение кровяного давления или приступ стенокардии.
Альфа-блокаторы (альфа-адреноблокаторы) обычно не рекомендуются как препарат первого выбора для снижения высокого кровяного давления, кроме случаев, когда другие препараты не оказывают нужного действия. Альфа-блокаторы действуют путём расслабления ваших кровеносных сосудов, значительно облегчая кровоток внутри них.
Распространённые побочные эффекты альфа-блокаторов включают:
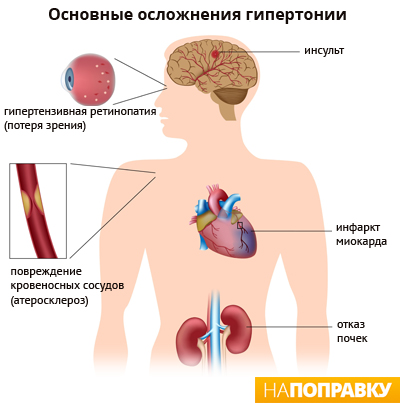
Осложнения гипертонии
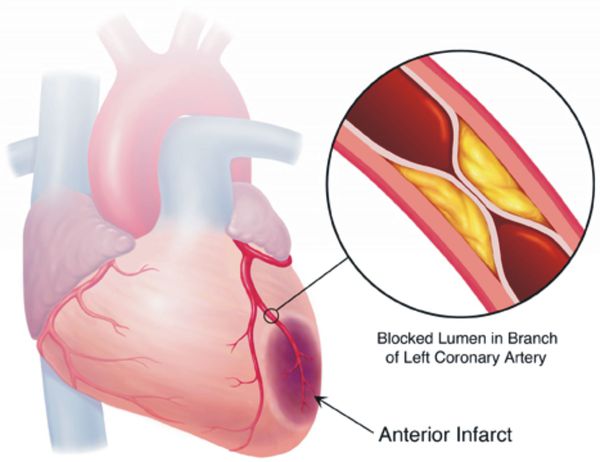
Повышенное кровяное давление оказывает дополнительную нагрузку на ваше сердце и кровеносные сосуды. Если гипертонию не лечить, через определенное время повышается риск развития у вас инфаркта, инсульта и заболеваний почек.
Сердечно-сосудистые заболевания при гипертонии
Гипертония может вызвать много различных болезней сердца и кровеносных сосудов и сосудов сердца (сердечно-сосудистых заболеваний), включая:
Заболевания почек и повышенное давление
Гипертония может также привести к повреждению мелких кровеносных сосудов в почках и нарушению их функции. Данное осложнение может послужить причиной таких симптомов как:
Заболевания почек лечат с помощью лекарств и пищевых добавок. Более серьезные случаи требуют проведения диализа (лечебной процедуры, при которой кровь искусственно очищается от токсических продуктов обмена веществ в организме) или пересадки почки.
Профилактика повышенного давления
Развитие гипертонии может быть предотвращено за счет здорового питания, поддержания нормального веса, выполнения регулярных физических упражнений, ограничения потребления алкоголя и отказа от курения.
Курение само по себе не вызывает высокого кровяного давления, но значительно повышает риски инфаркта миокарда и инсульта. Курение, как и высокое кровяное давление, приводит к сужению артерий. Если вы курите при наличии гипертонии, то ваши артерии будут сужаться намного быстрее и риски развития у вас в будущем заболеваний сердца и лёгких значительно повысятся.
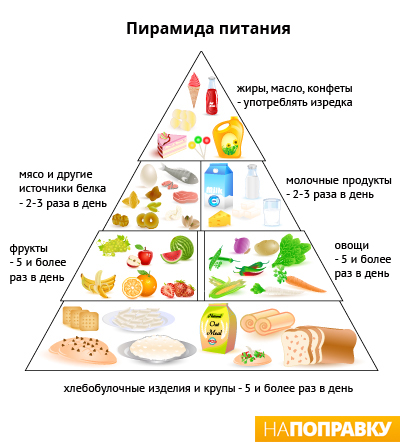
Питание при высоком давлении
Сократите количество соли в вашем рационе, ешьте много фруктов и овощей. Соль повышает давление. Чем больше соли вы потребляете, тем выше ваше давление. Стремитесь съедать менее 6 г соли в день, что примерно равно одной чайной ложке.
Как было доказано, употребление пищи с низким содержанием жиров и высоким содержанием клетчатки (например, цельнозернового риса, хлеба и пасты) и большого количества фруктов и овощей помогает снизить кровяное давление. Фрукты и овощи богаты витаминами, минералами и волокнами, которые поддерживают ваш организм в здоровом состоянии. Стремитесь съедать пять порций по 80 г. фруктов и овощей каждый день.
Регулярное употребление алкоголя выше допустимых норм со временем приведет к повышению вашего кровяного давления. Мужчинам не рекомендуется употреблять более 2-4 порций алкоголя в день регулярно, а женщинам — более 2-3. Под регулярным употреблением понимается каждый день или большую часть дней недели. 1 порция алкоголя примерно соответствует рюмке водки, половине бокала вина или половине кружки пива.
Также, поскольку алкоголь высококалориен, то его регулярное употребление ведет к увеличению веса, а соответственно — к повышению вашего кровяного давления. Прочитайте подробнее о том, как разумно дозировать спиртное.
Если вы выпиваете более четырех чашек кофе в день, то это может привести к повышению давления. Если вы — большой поклонник кофе, чая или других богатых кофеином напитков (таких, как кока-кола и некоторые энергетические напитки), рассмотрите возможность сокращения их потребления. Очень хорошо, когда вы пьете чай и кофе в рамках сбалансированного питания, но важно, чтобы такие напитки не были вашим единственным источником жидкости.
Вес и физические упражнения при гипертонии
Избыточный вес вынуждает сердце работать интенсивнее, чтобы прокачивать кровь через весь организм, что обычно приводит к повышению вашего кровяного давления. Если вам действительно нужно сбросить избыточный вес, важно помнить о том, что потеря даже двух-трех килограммов веса приведет к значительному изменению показаний вашего кровяного давления и улучшению вашего здоровья в целом.
Активный образ жизни и регулярное выполнение физических упражнений ведут к снижению кровяного давления за счет поддержания сердца и кровеносных сосудов в хорошем состоянии. Регулярное выполнение физических упражнений также помогает вам сбросить вес, что также помогает вам снизить кровяное давление.
Взрослому следует каждую неделю тратить не менее 150 минут (2 часа и 30 минут) на упражнения умеренной интенсивности на открытом воздухе, такие как езда на велосипеде или быстрая ходьба. При выполнении упражнений вам следует ориентироваться на то, что вы должны почувствовать себя разогретым и слегка запыхавшимся. Полному человеку, чтобы достичь данного состояния, может оказаться достаточно немного пройтись в горку. Физическая активность может включать самые разные упражнения, от спорта до ходьбы и работы в саду.
Релаксационные упражнения могут снизить кровяное давление. Они включают:
К какому врачу обратиться при гипертонии?
Если у вас повышенное давление, найдите хорошего терапевта, который сможет разобраться в причинах заболевания и назначить лечение. Если у вас есть жалобы на сердце или имеются хронические сердечно-сосудистые заболевания, выберите кардиолога, воспользовавшись нашим сервисом.
Что такое артериальная гипертензия (гипертония)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 24 года.
Определение болезни. Причины заболевания
Повышением артериального давления могут сопровождаться десятки различных хронических заболеваний, и гипертоническая болезнь — лишь одно из них, но самое частое: примерно 9 случаев из 10. Диагноз ГБ устанавливается в тех случаях, когда имеется стабильное повышение АД, но при этом никаких иных заболеваний, которые приводят к повышению АД, не обнаруживается.
Гипертоническая болезнь — это болезнь, для которой стабильное повышение АД служит основным ее проявлением. Факторы риска, увеличивающие вероятность ее развития, были установлены при наблюдениях за большими группами людей. Помимо имеющейся у некоторых людей генетической предрасположенности, среди таких факторов риска находятся:
Симптомы артериальной гипертензии
Повышенное артериальное давление само по себе у многих людей не проявляется какими-либо субъективными ощущениями. Если же повышенное АД сопровождается симптомами, это может быть ощущение тяжести в голове, головная боль, мелькание перед глазами, тошнота, головокружение, неустойчивость при ходьбе, а также ряд других симптомов, довольно неспецифичных для повышенного артериального давления. Перечисленные выше симптомы гораздо отчетливее проявляют себя при гипертоническом кризе — внезапном значительном подъеме АД, приводящем к явному ухудшению состояния и самочувствия.
Можно было бы и дальше перечислять через запятую возможные симптомы ГБ, но особой пользы в этом нет. Почему? Во-первых, все эти симптомы неспецифичны для гипертонической болезни (т.е. могут встречаться как по отдельности, так и в различных сочетаниях и при других болезнях), а во-вторых, для констатации наличия артериальной гипертонии важен сам факт стабильного повышения артериального давления. А выявляется это не оценкой субъективных симптомов, а только при измерениях АД, причем неоднократных. Имеется в виду, во-первых, что «за один присест» следует измерять АД дважды или трижды (с небольшим перерывом между измерениями) и принимать за истинное АД среднее арифметическое из двух или трех измеренных значений. Во-вторых, стабильность повышения АД (критерий диагностики гипертонической болезни как хронического заболевания) следует подтвердить при измерениях в разные дни, желательно с интервалом не менее недели.
В случае развития гипертонического криза симптомы будут обязательно, иначе это не гипертонический криз, а просто бессимптомное повышение АД. И симптомы эти могут быть как те, что перечислены выше, так и другие, более серьезные — о них говорится в разделе «Осложнения».
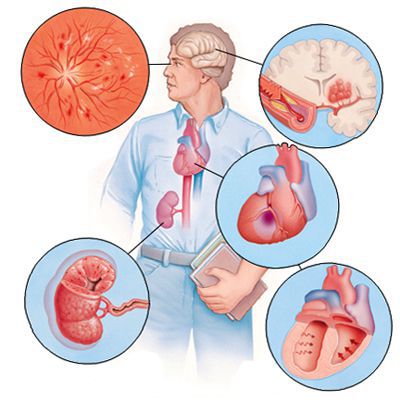
Если гипертоническая болезнь с течением времени — обычно многих лет — приводит к поражению различных органов (их в данном контексте называют «органы-мишени»), то это может проявиться снижением памяти и интеллекта, инсультом либо преходящим нарушением мозгового кровообращения, увеличением толщины стенок сердца, ускоренным развитием атеросклеротических бляшек в сосудах сердца и других органов, инфарктом миокарда или стенокардией, снижением скорости фильтрации крови в почках и т. д. Соответственно, клинические проявления будут обусловлены уже этими осложнениями, а не повышением АД как таковым.
Патогенез артериальной гипертензии
Классификация и стадии развития артериальной гипертензии
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по наивысшему из двух значений, причем неважно — систолическому или диастолическому. Степень повышения АД при диагностике гипертонической болезни устанавливают при неоднократных измерениях в разные дни.
Осложнения артериальной гипертензии
Цель лечения гипертонической болезни — не «сбивание» повышенного артериального давления, а максимальное снижение риска сердечно-сосудистых и других осложнений в долговременном аспекте, поскольку этот риск — опять-таки, при оценке в масштабе «годы-десятилетия» — увеличивается на каждые дополнительные 10 мм рт. ст. уже от уровня АД 115/75 мм рт. ст. Имеются в виду такие осложнения, как инсульт, ишемическая болезнь сердца, сосудистая деменция (слабоумие), хроническая почечная и хроническая сердечная недостаточность, атеросклеротическое поражение сосудов нижних конечностей.
Большинство больных гипертонической болезнью до поры до времени ничего не беспокоит, поэтому у них нет особой мотивации лечиться, регулярно принимая определенный минимум лекарственных препаратов и изменив образ жизни на более здоровый. Однако в лечении гипертонической болезни не существует каких-то одноразовых мероприятий, которые бы позволили навсегда забыть об этой болезни, ничего более не делая для ее лечения.
Диагностика артериальной гипертензии
С диагностикой артериальной гипертонии как таковой все обычно обстоит довольно просто: для этого требуется лишь неоднократно зарегистрированное АД на уровне 140/90 мм рт. ст. и выше. Но гипертоническая болезнь и артериальная гипертония — не одно и то же: как уже говорилось, повышением АД может проявляться целый ряд заболеваний, и гипертоническая болезнь — только одно из них, хотя и самое частое. Врач, проводя диагностику, с одной стороны, должен убедиться в стабильности повышения АД, а с другой — оценить вероятность того, не является ли повышение АД проявлением симптоматической (вторичной) артериальной гипертонии.
Для этого на первом этапе диагностического поиска врач выясняет, в каком возрасте впервые начало повышаться АД, нет ли таких симптомов, как, например, храп с остановками дыхания во сне, приступы мышечной слабости, необычные примеси в моче, приступы внезапного сердцебиения с потливостью и головной болью и т.д. Имеет смысл уточнить, какие лекарственные препараты и биодобавки принимает пациент, т.к. в некоторых случаях именно они могут привести к повышению АД или усугублению уже повышенного. Несколько рутинных (выполняемых практически всем пациентам с повышенным АД) диагностических тестов, наряду со сведениями, полученными в ходе беседы с врачом, помогают оценить вероятность некоторых форм вторичной гипертонии: общий анализ мочи, определение в крови концентрации креатинина и глюкозы, а иногда — калия и других электролитов. В целом же, с учетом невысокой распространенности вторичных форм артериальной гипертонии (около 10% от всех ее случаев) для дальнейшего поиска этих заболеваний как возможной причины повышенного АД надо иметь веские основания. Поэтому, если на первом этапе диагностического поиска не обнаруживается существенных данных в пользу вторичного характера артериальной гипертонии, то в дальнейшем считается, что АД повышено за счет гипертонической болезни. Это суждение может быть иногда впоследствии пересмотрено по мере появления новых данных о пациенте.
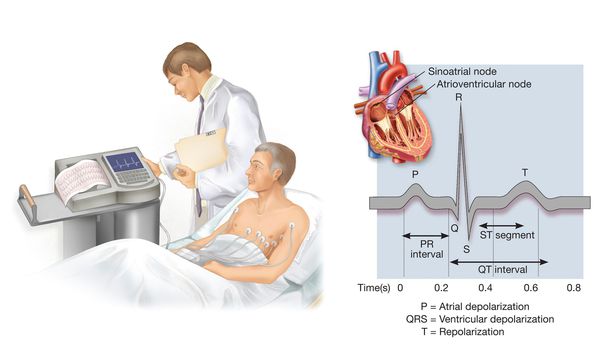
Помимо поиска данных за возможный вторичный характер повышения АД, врач устанавливает наличие факторов риска сердечно-сосудистых заболеваний (это нужно для оценки прогноза и более целенаправленного поиска поражения внутренних органов), а также, возможно, уже существующих болезней сердечно-сосудистой системы или их бессимптомного поражения — это влияет на оценку прогноза и стадии гипертонической болезни, выбор лечебных мероприятий. С этой целью, помимо беседы с пациентом и его осмотра, выполняется ряд диагностических исследований (например, электрокардиография, эхокардиография, ультразвуковое исследование сосудов шеи, при необходимости — некоторые другие исследования, характер которых определяется уже полученными о пациенте медицинскими данными).
Суточное мониторирование АД с помощью специальных компактных приборов позволяет оценить изменения АД в ходе привычного для пациента образа жизни. Данное исследование необходимо не во всех случаях — в основном, если измеренное на приеме у врача АД значительно отличается от измеренного дома, при необходимости оценить ночное АД, при подозрении на эпизоды гипотонии, иногда — для оценки эффективности проводимого лечения.
Таким образом, одни диагностические методы при обследовании пациента с повышенным АД применяются во всех случаях, к применению других методов подходят более избирательно, в зависимости от уже полученных о пациенте данных, для проверки предположений, возникших у врача в ходе предварительного обследования.
Лечение артериальной гипертензии
В отношении немедикаментозных мер, направленных на лечение гипертонической болезни, больше всего убедительных доказательств накоплено о положительной роли снижения потребления поваренной соли, уменьшения и удержания на этом уровне массы тела, регулярных физических тренировках (нагрузках), не более чем умеренном употреблении алкоголя, а также об увеличении содержания в рационе овощей и фруктов. Только все эти меры эффективны как часть долговременных изменений того нездорового образа жизни, который и привел к развитию гипертонической болезни. Так, например, снижение массы тела на 5 кг приводило к снижению АД в среднем на 4,4/3,6 мм рт. ст. [9] — вроде бы, немного, но в сочетании с другими вышеперечисленными мерами по оздоровлению образа жизни эффект может оказаться весьма значительным.
Оздоровление образа жизни обосновано практически для всех больных гипертонической болезнью, а вот медикаментозное лечение показано хотя и не всегда, но в большинстве случаев. Если больным с повышением АД 2 и 3 степеней, а также при гипертонической болезни любой степени с высоким рассчитанным сердечно-сосудистым риском медикаментозное лечение назначают обязательно (его долговременная польза продемонстрирована во многих клинических исследованиях), то при гипертонической болезни 1 степени с низким и средним рассчитанным сердечно-сосудистым риском польза такого лечения не была убедительно доказана в серьезных клинических испытаниях. В таких ситуациях возможную пользу от назначения медикаментозной терапии оценивают индивидуально, учитывая предпочтения пациента. Если, несмотря на оздоровление образа жизни, повышение АД у таких пациентов сохраняется на протяжении ряда месяцев при повторных визитах к врачу, необходимо вновь переоценить необходимость применения лекарств. Тем более, что величина расчетного риска часто зависит от полноты обследования пациента и может оказаться значительно выше, чем это представлялось вначале. Почти во всех случаях лечения гипертонической болезни стремятся добиться стабилизации АД ниже 140/90 мм рт. ст. Это не означает, что оно в 100% измерений будет находиться ниже этих значений, но чем реже АД при измерении в стандартных условиях (описанных в разделе «Диагностика») будет превышать этот порог, тем лучше. Благодаря такому лечению значительно уменьшается риск сердечно-сосудистых осложнений, а гипертонические кризы если и случаются, то гораздо реже, чем без лечения. Благодаря современным лекарственным препаратам те негативные процессы, которые при гипертонической болезни неизбежно и подспудно разрушают со временем внутренние органы (прежде всего, сердце, мозг и почки), эти процессы замедляются или приостанавливаются, а в ряде случаев их можно даже обернуть вспять.
Из лекарственных препаратов для лечения гипертонической болезни основными являются 5 классов лекарств [9] :
В последнее время особенно подчеркивается роль в лечении гипертонической болезни первых четыре классов лекарств. Бета-адреноблокаторы тоже используются, но в основном тогда, когда их применения требуют сопутствующие заболевания — в этих случаях бета-блокаторы выполняют двойное предназначение.
В наши дни предпочтение отдается комбинациям лекарственных препаратов, так как лечение каким-то одним из них редко приводит к достижению нужного уровня АД. Существуют также фиксированные комбинации лекарственных препаратов, которые делают лечение более удобным, так как пациент принимает лишь одну таблетку вместо двух или даже трех. Подбор нужных классов лекарственных препаратов для конкретного пациента, а также их доз и частоты приема проводится врачом с учетом таких данных о пациенте, как уровень АД, сопутствующие заболевания и др.
Благодаря многогранному положительному действию современных лекарств лечение гипертонической болезни подразумевает не только снижение АД как такового, но и защиту внутренних органов от негативного воздействия тех процессов, которые сопутствуют повышенному АД. Кроме того, поскольку главная цель лечения — максимально снизить риск ее осложнений и увеличить продолжительность жизни, то может потребоваться коррекция уровня холестерина в крови, прием средств, снижающих риск тромбообразования (которое приводит к инфаркту миокарда или инсульту), и т. д. Отказ от курения, как бы банально это ни звучало, позволяет многократно снизить имеющиеся при гипертонической болезни риски инсульта и инфаркта миокарда, затормозить рост атеросклеротических бляшек в сосудах. Таким образом, лечение гипертонической болезни подразумевает воздействие на болезнь по многим направлениям, и достижение нормального артериального давления — лишь одно из них.
Прогноз. Профилактика
Суммарный прогноз определяется не только и не столько фактом повышенного артериального давления, сколько количеством факторов риска сердечно-сосудистых заболеваний, степенью их выраженности и длительностью негативного воздействия.
Такими факторами риска являются:
При этом важны не только интенсивность воздействия факторов риска (например, курение 20 сигарет в день, несомненно, хуже, чем 5 сигарет, хотя и то, и другое связано с ухудшением прогноза), но и длительность их воздействия. Для людей, которые еще не имеют явных сердечно-сосудистых заболеваний, кроме гипертонической болезни, оценить прогноз можно с помощью специальных электронных калькуляторов, один из которых учитывает пол, возраст, уровень холестерина в крови, АД и курение. Электронный калькулятор SCORE пригоден для оценки риска смерти от сердечно-сосудистых заболеваний в ближайшие 10 лет от момента оценки риска. При этом получаемый в большинстве случаев невысокий в абсолютных числах риск может производить обманчивое впечатление, т.к. калькулятор позволяет рассчитать именно риск сердечно-сосудистой смерти. Риск же нефатальных осложнений (инфаркт миокарда, инсульт, стенокардия напряжения, и др.) в разы выше. Наличие сахарного диабета увеличивает риск по сравнению с рассчитанным с помощью калькулятора: для мужчин в 3 раза, а для женщин — даже в 5 раз.
В отношении профилактики гипертонической болезни можно сказать, что, поскольку известны факторы риска ее развития (малоподвижность, лишний вес, хронический стресс, регулярное недосыпание, злоупотребление алкоголем, повышенное потребление поваренной соли и другие), то все изменения образа жизни, уменьшающие воздействие этих факторов, снижают и риск развития гипертонической болезни. Однако снизить этот риск совсем до нуля вряд ли возможно — есть факторы, которые от нас не зависят совсем или зависят мало: генетические особенности, пол, возраст, социальное окружение, некоторые другие. Проблема состоит в том, что о профилактике гипертонической болезни люди начинают задумываться в основном тогда, когда они уже нездоровы, а АД уже в той или иной степени повышено. А это уже вопрос не столько профилактики, сколько лечения.