Что значит перевели на ивл
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
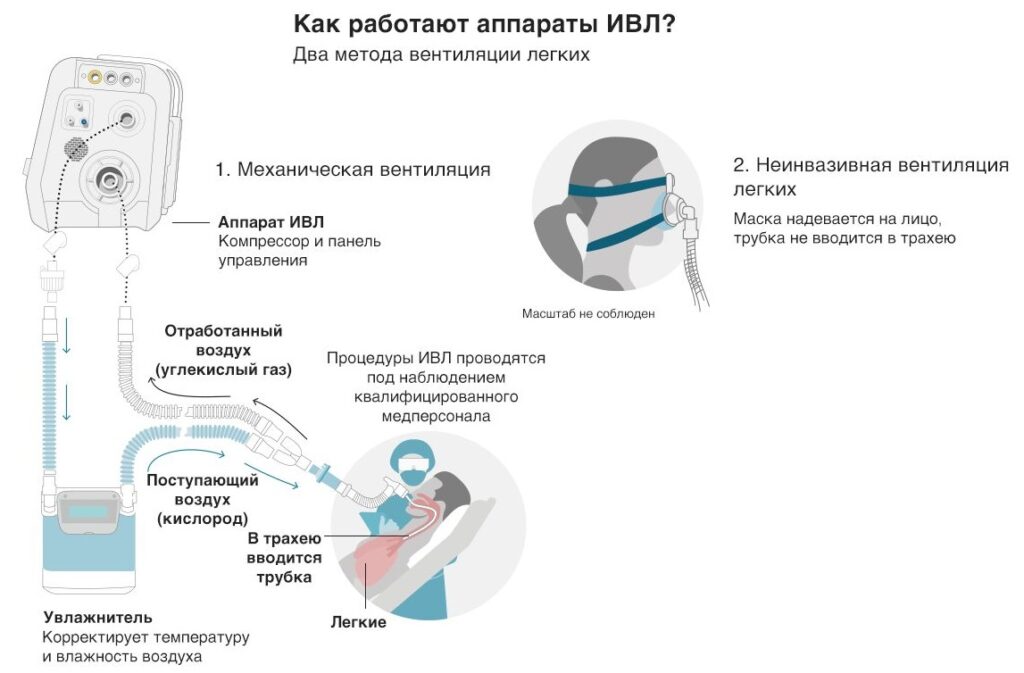
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Что значит перевели на ивл
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Кому показана искусственная вентиляция легких и как их восстанавливать после респираторной поддержки
Глоток воздуха

— Игорь Зиновьевич, при каких условиях пациент не может обойтись без ИВЛ и как часто вы назначаете эту процедуру?
— Сразу же хочу подчеркнуть: искусственная вентиляция легких — не приговор. ИВЛ задействуется, если системы дыхания и кровообращения человека не справляются самостоятельно. Но нужно понимать, что часть пациентов, которых, к сожалению, не удается спасти, погибают не из-за ИВЛ, а из-за тяжелейшего течения коронавирусной инфекции и обширного поражения внутренних органов (это могут быть не только легкие).
Статистика во всем мире примерно равнозначная. Около 50 % человек могут перенести ковид бессимптомно, в амбулаторном лечении на дому нуждаются 30 %, а в госпитализации (но не в отделение реанимации) — до 20 % пациентов, из которых 5—7 % будут нуждаться в интенсивной терапии, а половина из них — в той или иной аппаратной поддержке.
К слову, за время пандемии специалисты пересмотрели подходы к респираторной терапии. Сегодня она ступенчатая: начинается с подачи определенного количества литров кислорода в минуту, и многим этого бывает достаточно. Если нет, дальше используют высокопоточную оксигенацию, но и это еще не подключение к ИВЛ: пациент в сознании, дышит сам, просто ему под повышенным давлением подают кислород либо через специальные назальные канюли, либо через лицевую маску, либо через шлем для неинвазивной вентиляции легких. И только следующий шаг — ИВЛ, когда аппарат полностью берет на себя дыхательную функцию.
— Пациент в это время находится в медикаментозной коме?
— Прежде чем подключить человека к аппарату ИВЛ, необходимо установить в трахею специальную трубку. Для этого больного вводят в медикаментозную кому. Но когда уже достаточное количество кислорода поступает в легкие и ситуация в целом улучшается, пациент возвращается в сознание. Если он находится на ИВЛ достаточно длительное время, трубку, помещенную в трахею, заменяют на трубку, которая вводится через шею (трахеостому). По мере уменьшения интенсивности работы аппарата ИВЛ и стабилизации состояния многие пациенты могут пить воду и даже самостоятельно есть ложкой кашу.
— А общаться с врачами?
— Только письменно и жестами. И эту возможность все стараются использовать. Спрашивают о своем состоянии, просят передать привет родным, поддержать их. Кто-то даже пытается шутить, кто-то пишет слова благодарности врачам. Кто-то просто выражает свои эмоции, это тоже полезно. Медики, в свою очередь, просят своих подопечных быть оптимистами, потому что вера в себя, свои силы очень помогает справиться с болезнью.
— Как долго можно находиться на ИВЛ?
— В третью волну пандемии больше тяжелых случаев ковида? Аппараты ИВЛ теперь нужны чаще?
— На данный момент мы не наблюдаем обвального роста новых случаев. Не исключено, что это связано с особенностями эпидемиологического процесса. Заболевание новое, оно проходит определенные этапы эволюции. А вот что касается тяжелых случаев, то их действительно больше. В чем причина? Есть много теорий. Сейчас весна, традиционное время гиповитаминоза, когда организм ослаблен, снижен защитный механизм иммунитета. Кроме того, вирус мутирует, подстраивается под своего носителя. Основная проблема состоит в иммунном ответе организма на ковид. Тем не менее подчеркну, что далеко не каждому из нынешних тяжелых пациентов необходима искусственная вентиляция легких, так что аппаратов у нас хватает, есть даже запас.
— Игорь Зиновьевич, насколько мне известно, основной момент в развитии любой пандемии — ее купирование. Нужно ли вакцинироваться людям, которые перенесли тяжелую форму ковида, нуждались в респираторной поддержке?
— Обязательно. При накоплении определенного пула в 60—70 % вакцинированных людей в популяции любая пандемия сходит на нет. Поэтому и тем, кто уже перенес ковид, и тем, кому посчастливилось пока с ним не столкнуться, нужно вакцинироваться. Сегодня мы не можем однозначно утверждать, что чем тяжелее была форма болезни, тем больше выработалось антител. Увы, практика показывает, что такие пациенты заболевают и по второму, и по третьему разу. Не так давно в Китае подтвердили четвертый случай ковида у одного и того же человека. А ведь каждый раз организм работает на износ, чтобы справиться с болезнью, расходует иммунные ресурсы, после чего вынужден бороться еще и с последствиями. Поэтому мой совет — привиться и вздохнуть свободнее.
— Посоветуйте, как в домашних условиях восстанавливать легкие после респираторной поддержки.
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
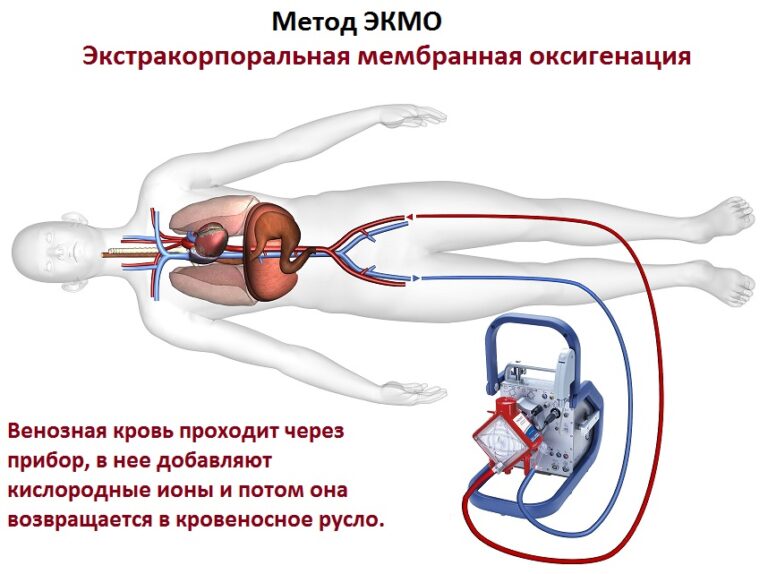
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.
ИВЛ при коронавирусе
Важное о коронавирусе
В 2020 году на фоне пандемии коронавирусной инфекции выражение «искусственная вентиляция лёгких» и аббревиатуру ИВЛ узнали даже люди, далёкие от медицины. В практике анестезиологов-реаниматологов аппарат ИВЛ – штатный инструмент жизнеобеспечения, прежде всего, при хирургических вмешательствах, когда пациент не может дышать самостоятельно из-за введённых мышечных релаксантов. Вентиляцию применяют при травмах, интоксикациях, черепно-мозговых травмах и органических поражении нервной системы, приведшем к параличу дыхательной мускулатуры. Искусственная вентиляция легких при коронавирусе – «процедура последней надежды» при развитии острого респираторного дистресс-синдрома (дыхательной недостаточности). ОРДС, наряду с цитокиновым штормом и септическим шоком, а также резким повышением свёртываемости крови – грозное осложнение COVID-19, вызывающее наибольшее число летальных исходов и долговременных органических поражений всех систем, не только лёгких. К сожалению, в общественном сознании закрепилось немало недостоверной информации и просто мифов относительно применения механической вентиляции и выживаемости после ИВЛ при коронавирусе. Ниже мы постараемся эти мифы развеять.
Зачем ИВЛ при коронавирусе?
Кому требуется ИВЛ при коронавирусе?
Механическая вентиляция лёгких при коронавирусе показана при развитии острой дыхательной недостаточности, приведшей к гипоксии (кислородному голоданию). Внешне она проявляется одышкой, быстрой утомляемостью, бледностью или даже синюшностью кожных покровов. Подробнее про симптомы ОРДС при COVID-19 можно почитать здесь.
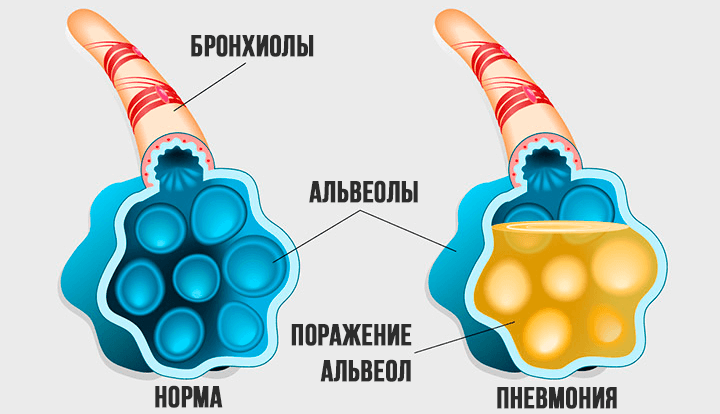
Причина респираторного дистресс-синдрома – в отёке лёгких. Поражённый вирусом эпителий альвеол становится проницаемыми, и они заполняются кровью и межклеточной жидкостью, переставая участвовать в газообмене. Справедливости ради отметим, что поражение лёгких – основная, но не единственная причина гипоксии при коронавирусе. Снабжение тканей кислородом, прежде всего мозга и сердечной мышцы, ухудшается ещё и из-за способности вируса поражать красные кровяные тельца (эритроциты), которые «развозят» по организму кислород.
Из-за нейротоксического эффекта вируса пациент не ощущает дыхательного дискомфорта (состояние сродни высотной болезни альпинистов), между тем быстро прогрессирующее разрушение лёгких делает болезнь необратимой. Вот почему решение о респираторной поддержке и подключении к ИВЛ при коронавирусе принимается после измерения сатурации (содержания кислорода в крови). Обычно такие меры принимаются при снижении оксигенации ниже 90%, однако в каждом конкретном случае врач учитывает комплекс факторов:
Нахождение пациента на ИВЛ требует круглосуточных усилий целой реанимационной бригады (врача анестезиолога-реаниматолога и двух медсестёр или медбратьев). Больные с избыточным весом требуют ещё большего внимания и усилий. Поместить на вентиляцию всех больных технически невозможно, да в этом и нет необходимости.
В то же время весной 2020 года в Европе и в Северной Америке (страны со значительным числом возрастных пациентов) отмечались случаи вынужденной сортировки больных. Из-за дефицита аппаратов ИВЛ на вентиляцию в первую очередь направлялись пациенты с бо́льшими шансами на выживание.
Какие аппараты ИВЛ используют при ковиде?
Аппаратная вентиляция лёгких – это не просто закачка в дыхательные пути обогащенного кислородом воздуха с помощью кислородного концентратора. Современный аппарат ИВЛ – высокотехнологичное устройство, которое способно гибко менять режимы и поддерживать газообмен в течение длительного времени. Аппараты отличаются интеллектуальным уровнем: наиболее продвинутые модели способны самостоятельно анализировать состояние пациента и принимать текущие решения без непосредственного участия врача.
Принцип работы устройства заключается в подаче кислородосодержащей смеси с давлением чуть выше атмосферного и с контролем объема и состава смеси на вдохе и выдохе. Аппараты, установленные в операционных, способны также смешивать и дозировать газообразные и аэрозольные продукты. Рядовые аппараты ИВЛ рассчитаны только на подачу кислорода.
Неинвазивная вентиляция легких
Для кислородной поддержки больных средней тяжести используют носовые канюли и масочные респираторы. Канюля обеспечивает подачу смеси с 40% кислорода. Маска плотно облегает лицо и подаёт в нос и рот воздух, обогащённый кислородом на 60%. В состав ингаляции могут включаться лекарственные препараты (муколитики, антибиотики). Больной находится в сознании, общается с врачом и почти сразу после начала поточной респираторной поддержки чувствует себя гораздо лучше.
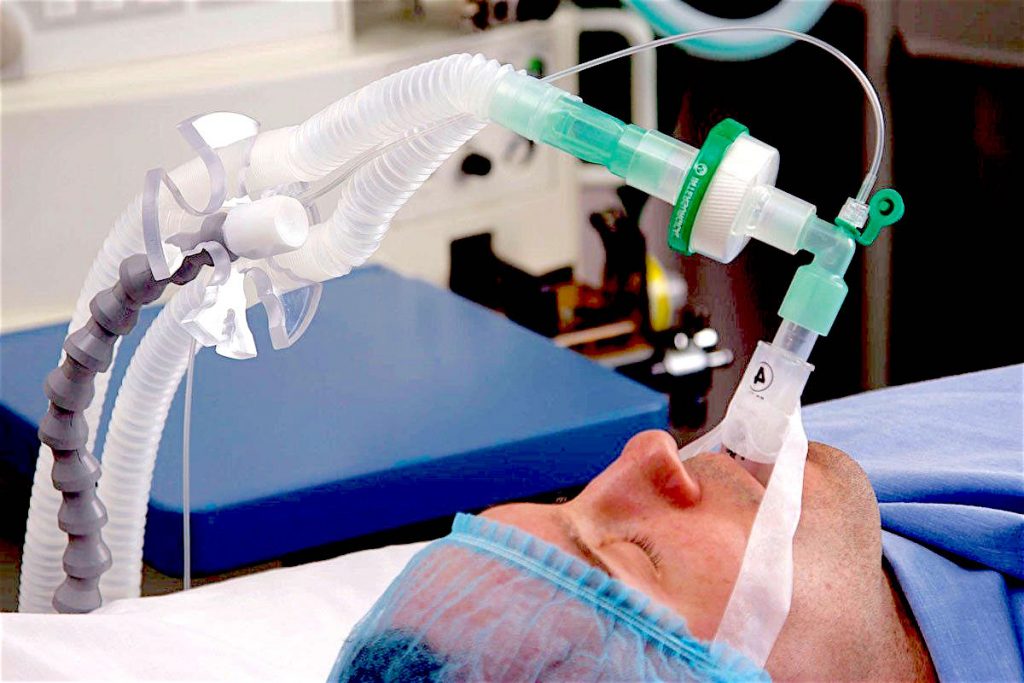
Инвазивная вентиляция легких
В тяжелых случаях приходится прибегать к интубации – введению дыхательной трубки в трахею пациента. На конце трубки закреплён эластичный шарик, который раздувается воздухом и удерживает трубку внутри. Если по прогнозам специалистов предполагается длительное (более 7 дней) нахождение больного на ИВЛ, ему устанавливают внешнюю трахеостому.
Во всех случаях из-за болезненности процедуры и крайнем дискомфорте от нахождения инородного тела в горле пациента вводят в медикаментозный сон — искусственную кому. Он находится без сознания вплоть до отключения от ИВЛ. Большинство пациентов на инвазивной вентиляции не помнят ничего, что происходило с ними в ОРИТ.
Всё это время питание и введение пероральных лекарственных препаратов осуществляется через зонд. В мочеиспускательный канал ставится катетер для отведения мочи. Сотрудники реанимации проводят регулярную санацию трахеобронхиального дерева, следят за гигиеной пациентов, по возможности подстригают им ногти, чистят зубы, удаляют растительность у мужчин на лице. Это крайне важно не только с точки зрения эстетики, но и в плане предотвращения вторичных инфекций.
Подключение к ИВЛ при коронавирусе предполагает помещение больного на живот, в так называемую прон-позицию как минимум на 16 часов в сутки. В таком положении оптимизируется нарушенный кровоток и газообмен в поражённых лёгких. К сожалению, длительное нахождение в такой позе приводит к появлению пролежней на лице. Не спасают даже специальные гелевые подушки и регулярная смена положения головы. Неизбежен риск пролежней и на теле пациента ввиду его неподвижности. Особенно уязвимы люди с избыточной массой тела, для них даже конструируют специальные кровати.
Режимы аппарата
Современные аппараты ИВЛ способны работать в десятках режимов и подрежимов, причём разные производители подчас именуют их по-разному. В таблице дана наиболее распространенная классификация схем работы «вентиляторов» (по-английски и в русском переводе).
| Сокращение | Расшифровка | Русский перевод |
| СРАР | Continuous Positive Airway Pressure | Постоянное положительное давление в дыхательных путях. Спонтанное дыхание пациента при непрерывной подаче воздушной смеси. |
| CMV | Continuous mandatory ventilation | Постоянная и равномерная принудительная вентиляция. |
| IRV | Inverse Ratio Ventilation | Принудительная вентиляция, при которой вдох длиннее выдоха. |
| PCV | Pressure cycled ventilation | Циклическое переключение с вдоха на выдох при достижении порогового значения давления в легких. |
| PSV | Pressure Support Ventilation | Поддержка спонтанного вдоха пациента. |
| IMV | Intermittent Mandatory Ventilation | Согласованное чередование принудительных вдохов со спонтанными. |
| BIPAP | Biphasic positive airway pressure | Чередование более высокого и низкого давления. |
| MMV | Mandatory minute ventilation | Аппарат с заданным интервалом отслеживает количество вдыхаемого и выдыхаемого воздуха и корректирует поток. |
| Dual Control Breath | Dual Control Breath | Аппарат оперативно меняет доставляемый объём в рамках одного вдоха, ориентируясь на давление в лёгких. |
Этим перечнем режимы аппаратов ИВЛ далеко не ограничиваются. Ещё раз обратим внимание на терминологические разночтения у разных производителей техники. Настроить процесс искусственной вентиляции лёгких при ковиде непрофессионалу не под силу (впрочем, едва ли он сумеет и просто грамотно интубировать пациента). Когда в начале пандемии весной 2020 года состоятельные граждане приобретали домой аппараты ИВЛ, у реаниматологов это вызывало лишь сочувственное недоумение.
Как подключают к ИВЛ при коронавирусе
С неинвазивной вентиляцией легких при коронавирусе проблем обычно не бывает. Больной напуган усиливающейся нехваткой воздуха, а маска и даже носовая канюля даёт немедленное облегчение. Этические проблемы возникают при необходимости интубации. Тут возможны два варианта:
Но вот согласие на ИВЛ получено, и врачи приступают к борьбе за жизнь больного. Сначала снимается ажитация (состояние тревоги и страха перед процедурой). Затем вводятся внутривенно анальгетики и седативные препараты, обеспечивающие долговременную депрессию сознания, но сохраняющие за пациентом способность к естественным физиологическим реакциям, в том числе к спонтанному дыханию.
Интубация (процесс введения трубки в трахею) у профессионального врача анестезиолога-реаниматолога занимает не более 20 секунд. В то же время на практике у врачей встречаются трудные интубации. Сложности обусловлены:
Людям, страдающим ожирением, при ковиде не везёт вдвойне. Они и так относятся к группе риска, а анатомические особенности тела могут помешать реанимационным мероприятиям. Впрочем, у реаниматологов всегда остается возможность провести хирургическое вмешательство и установить трахеостому.
Прогнозы выживаемости на ИВЛ при коронавирусе
Говорить о том, каковы шансы выжить после подключения к ИВЛ, не совсем корректно. Искусственная вентиляция – это не лечение, а неотложное мероприятие, которое спасает от быстрой, но мучительной смерти от удушья. Прогноз зависит от того, насколько успешно врачи смогут справиться с воспалительным процессом в лёгких, тромбозами, цитокиновым штормом и сепсисом, а также с неизбежным обострением попутных заболеваний.
Сколько лежат на ИВЛ при COVID-19?
Ни в одном протоколе Минздрава не найдете сведений о том, сколько держат на ИВЛ при коронавирусе. Правило однозначно: чем меньше, тем лучше. Вентиляция лёгких, особенно инвазивная, — это крайняя мера, которая при вcей своей спасительной составляющей имеет массу побочных эффектов:
Увы, и в нашей стране, и за рубежом случались поломки аппаратов ИВЛ, приводившие к гибели пациентов.
Последствия ИВЛ
Упомянутый выше доктор Марик призывал: «Избегайте интубации, старайтесь ограничиться кислородом через маску. Смертность при интубации велика». Момент спорный. Пациенты умирали не от ИВЛ, а от необратимых поражений органов и тканей, легких, сердца, сосудов, почек. Вовремя назначенная и профессионально завершенная вентиляция сама по себе не убивает, а травмы зубов при трудной интубации или инфицированные пролежни всё же не фатальны. Однако огромную роль в предотвращении осложнений играет профессионализм врачей анестезиологов-реаниматологов и младшего медицинского персонала, их сплоченность и самоотверженность. Денис Проценко, главный врач «Коммунарки», уверен, что именно командный дух коллектива помогает ему спасать жизни безнадежных пациентов.
Чем можно заменить искусственную вентиляцию легких?
В тяжёлых случаях ковида, особенно при сочетании острой дыхательной недостаточности с цитокиновым штормом и гиперкоагуляцией крови, разумной альтернативы инвазивной вентиляции нет – без неё пациент обречён. Существует процедура экстракорпоральной мембранной оксигенации (ЭКМО), применяемая как симптоматическая терапия, при которой в организм поступает обогащенная кислородом кровь. Но метод ЭКМО сложный и дорогостоящий, выполняется в единичных клиниках и применяется лишь в самых критических случаях. При ЭКМО выживаемость – 1 человек из 10. Выживаемость после ИВЛ при коронавирусе сейчас оценивается в разных источниках по-разному. Наиболее пессимистично настроенные эксперты оценивают смертность на инвазивной ИВЛ в 76%, на неинвазивной – в 36%. Но это касается лишь пациентов, переведённых или сразу поступивших в ОРИТ.
Тяжелое и очень тяжелое течение болезни вызывает, кроме того, серьезные осложнения, которые также могут стать причиной смерти уже после выписки из стационара.
Советы врачей о вентиляции легких при ковиде
Первый и самый главный совет – не болеть и не попадать на любую искусственную вентиляцию легких, хоть инвазивную, хоть неинвазивную. Риск баротравмы или повреждения зубов при интубации есть даже при относительно безобидной операции по удалению желчного пузыря, что же говорить о неделях на ИВЛ при ковиде. Носите маски, соблюдайте социальную дистанцию, ограничьте круг контактов. Если вы всё-таки заразились и лечитесь пока дома, старайтесь всеми силами предупредить дыхательную недостаточность. Спите на животе, выполняйте простые, но эффективные упражнения дыхательной гимнастики – надувайте шарики или дуйте в воду через трубочку. При появлении одышки, боли в груди и неснижающейся высокой температуре вызывайте скорую помощь.
Отзывы переболевших коронавирусом с применением ИВЛ
Я был, что называется ковид-диссидентом или коронаскептиком. Считал что это обычный грипп, только от китайской летучей мыши. Маску не носил из принципа, один раз даже чуть с самолета не сняли. И вот в сентябре заболел. Неделю проходил с температурой, кашлем, потом вроде все прошло. И вдруг однажды дома понял, что разучился дышать. Все перепугались больше меня. Хорошо скорая приехала быстро. Все в скафандрах, как космонавты. Надели кислородную маску, отвезли на КТ. 50% поражения лёгких. В реанимацию. Сначала лежал в маске, на неинвазивной вентиляции легких. Но потом и она не стала спасать. Врач говорит, будем тебя интубировать. Рот нормально открывается? Зубы целы? А мне уже все равно, делайте говорю что хотите. В общем надели маску, что-то ещё ввели в вену и я отключился. Очнулся будто через полчаса. Оказалось, через неделю. Понял по щетине – порядком оброс. С возвращением говорят. Повезло тебе, парень. Ребята! Это все серьезно! Носите эти дурацкие маски! Искусственная вентиляция лёгких при коронавирусе это конечно весело и в диковинку, но лучше туда не попадать!
Юрий, 37 лет
Короной я, похоже, заразилась в больнице, где лежала в кардиологии. Это было ещё весной, когда про ковид никто толком не знал. Поняла что что-то не так, когда отделение закрыли на карантин. Никого не принимают и не выписывают. Вскоре поднялась температура, заболели голова и горло. Я жутко кашляла, сворачивало в три погибели. Становилось все хуже и однажды я почувствовала, что задыхаюсь. Прибежали медсестры, все уже ходили в защитных костюмах. Быстро меня на каталку и в палату интенсивной терапии. В ПИТ я пробыла три дня. К счастью до трубки дело не дошло. Откачали с помощью маски, потом вставили трубку в нос. Я дышала и просила высшие силы только об одном – дайте сил и здоровья этим врачам и медсестрам, что с нами возятся!
Надежда, 57 лет
Нашу маму скорая забрала после недели с температурой 39 и кашлем. Она жаловалась на одышку и однажды вечером побледнела и стала хрипеть, в прямом смысле задыхаться. Врач спросил возраст, узнал что 75 лет и с сомнением начал куда-то звонить. Потом посветлел лицом и сказал, что есть свободные ковидные койки. Быстро загрузились в машину и через весь город поехали. Мама под кислородом. Ей стало лучше, она даже сама вышла в приемном отделении, но тут ей снова поплохело. Её сразу на каталку и в реанимацию. Я осталась оформлять документы. Часа через два пришел врач, сказал, что маму сразу подключили к аппарату ИВЛ. Состояние тяжелое, ещё бы несколько часов, и мы бы её потеряли.
На инвазивной вентиляции легких она провела неделю. Потом ещё неделю просто в реанимации с респираторной поддержкой. И две недели в обычной палате, там тоже был подведен кислород, но он ей к счастью уже не понадобился.
Мария, 44 года