Что значит отрицательная динамика при ковиде
Всё прошло? Кому нужна углублённая диспансеризация после COVID-19
Нормализация температуры и два отрицательных ПЦР-теста означают лишь то, что острая фаза COVID‑19 уже позади. Человек больше не заразен и не опасен для окружающих. Но риск для его собственного здоровья и самой жизни всё ещё остаётся высоким даже после видимого выздоровления. Как не пропустить серьёзные последствия инфекции?

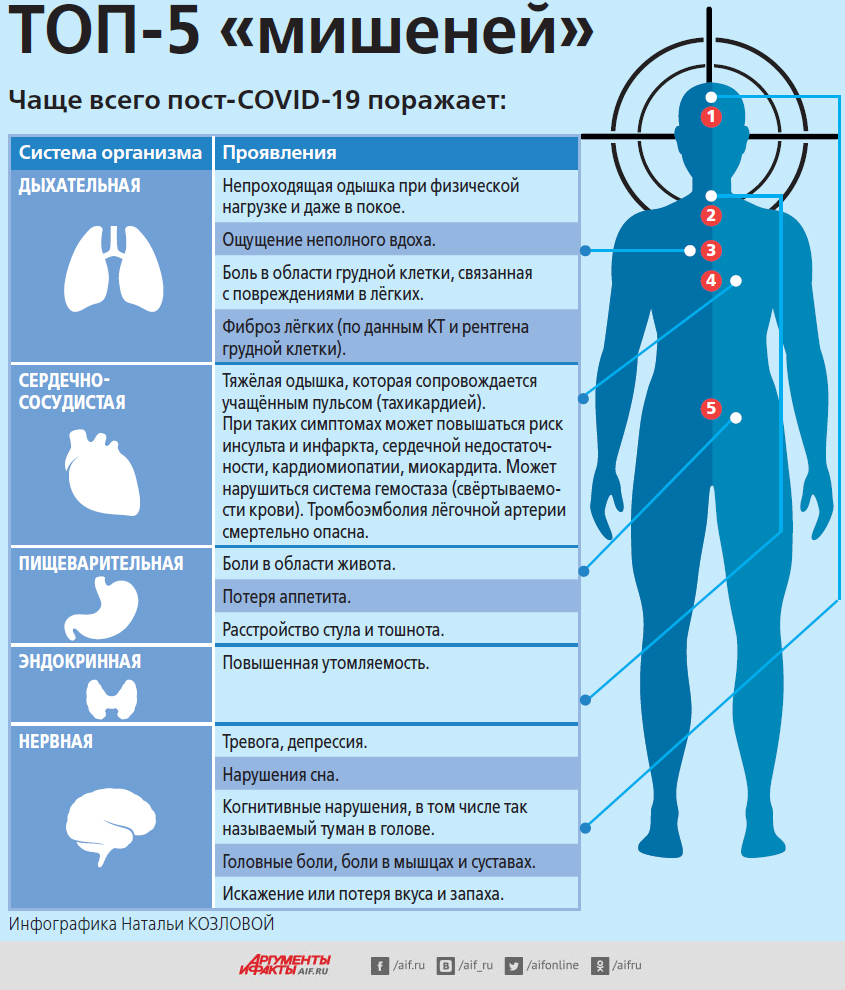
По мнению авторитетных мировых экспертов, даже спустя месяцы после перенесённого COVID-19 люди продолжают страдать от различных нарушений здоровья. Всего в общей сложности учёными было проанализировано 203 патологических симптома, которые могут входить в понятие «ковидный хвост». Причём проблемы могут возникнуть даже у тех, у кого болезнь протекала в лёгкой форме, и проявиться не сразу, а спустя месяцы после выздоровления.
Хроническим болезням – особое внимание
Пациенты с хроническими заболеваниями – самая уязвимая группа и в случае заражения коронавирусной инфекцией. Ведь любая инфекция – это стресс, способный привести к обострению таких патологий. А коронавирус – это очень тяжёлый стресс.
Среди всех хронических заболеваний наиболее опасными в сочетании с COVID-19 являются болезни лёгких, в частности бронхиальная астма, а также сахарный диабет, онкологические и аутоиммунные патологии. В повышенной группе риска по тромбозам находятся люди, имеющие хронические заболевания, связанные с нарушением обмена веществ, избыточным весом, хроническими заболеваниями сердца и сосудов (ИБС, атеросклероз).
Этим людям необходимо пройти углублённую диспансеризацию для предотвращения последствий постковидного синдрома, поскольку у них наиболее высок риск скрытого течения фатальных осложнений.
На этом этапе углублённой диспансеризации проводится обязательный осмотр врачом-терапевтом или врачом общей практики, а также несколько диагностических процедур:
Если на первом этапе диспансеризации были найдены осложнения (например, если показатель сатурации в покое у пациента 94 и ниже или результат теста с 6-минутной ходьбой или анализ на концентрацию D-димера в крови не в норме), то необходим второй этап.
При необходимости врач может назначить дополнительные обследования, а также направить к узким специалистам. При диагностировании осложнений или хронических заболеваний, в том числе связанных с перенесённой новой коронавирусной инфекцией, пациент направляется на диспансерное наблюдение. Там перечень обследований дополняется, назначается программа реабилитации и поддерживающей терапии.
КСТАТИ
При любых проблемах можно получить содействие страхового представителя. На этот случай разработан сервис «Линия помощи» на сайте любой страховой компании, работающей по ОМС. Эксперты помогут решить все вопросы относительно лечения с медицинскими организациями, проведут экспертизу качества медицинской помощи, дадут рекомендации по дальнейшим шагам, направив пациента в нужное медицинское учреждение.
Болезнь с продолжением
Такими терминами, как «долгий ковид», «ковидный хвост» или «постковидный синдром», врачи обозначают состояние, при котором последствия коронавирусной инфекции продолжаются ещё длительное время после окончания острой фазы заболевания. Считается, что патологические симптомы могут сохраняться на протяжении полугода и даже дольше.

Новый диагноз: Long-COVID
Эту болезнь и связанные с ней риски медикам ещё предстоит изучить. И диспансеризация – один из шагов на этом пути.

Несмотря на то что ВОЗ недавно внесла диагноз «Long-COVID» в МКБ‑10 (международную классификацию болезней), чёткое определение данного заболевания до сих пор не сформировано.
Опасный период
На данный момент у медиков ещё недостаточно достоверных знаний о причинах и самой сути постковидного синдрома. Тем не менее учёные рассматривают это явление не только как классическую постинфекционную астению, известную по таким заболеваниям, как грипп, пневмония и прочим, но и как более широкое понятие. Ведь и COVID-19, как уже известно, не просто респираторное, но мультисистемное заболевание.
Симптомы «долгого ковида» крайне разнообразны. Но самыми распространёнными, по данным исследований, являются: усталость, одышка (ощущение нехватки воздуха), проблемы с концентрацией внимания, а также неврологические симптомы, в частности туман в голове, забывчивость, тревожность. Тем не менее могут возникать и другие, самые разнообразные проявления, начиная от головокружения, учащённого сердцебиения, тремора (дрожи в конечностях), мышечных и суставных болей и заканчивая выпадением волос и сыпью на коже. Кроме того, многие пациенты теряют ощущение вкуса и запаха. У большинства из них через полгода всё само собой восстанавливается, хотя есть люди, у которых более года с обонянием и вкусом остаются проблемы.
Также известно и тоже доказано исследованиями, что у пациентов, перенёсших коронавирусную инфекцию, гораздо чаще, чем в целом в популяции, возникают сердечно-сосудистые риски (инфаркты, инсульты, тромбоэмболия). Эта опасность максимальна в ближайшие 2–3 месяца после болезни.
Женский пол – фактор риска
Как показало китайское исследование, у людей, которые перенесли болезнь тяжело, постковидный синдром в течение полугода встречается чаще, чем у тех, кто болел в лёгкой форме. Тем не менее и легко переболевшие не застрахованы от развития «ковидного хвоста». Что касается связи постковидного синдрома с пожилым возрастом и другими хроническими заболеваниями, то тут данные исследований противоречивы. Несколько повышен такой риск у пациентов с бронхиальной астмой по сравнению с теми, у кого астмы нет. Тем не менее однозначно говорить о том, что «долгий ковид» угрожает в большей степени людям с хроническими заболеваниями, пока нельзя. Пожилой возраст также не является доказанным фактором риска, более того, судя по исследованиям, «ковидный хвост» чаще развивается у молодых людей.
Стоит сказать ещё об одном доказанном факторе риска, который подтвердили все исследования. Это женский пол. У женщин постковидный синдром встречается чаще, чем у мужчин. Относительно детей пока ещё мало данных для того, чтобы утверждать, что у этой группы пациентов «долгого ковида» не бывает, но совершенно точно, что у детей он встречается существенно реже, чем у взрослых.
Без самодеятельности
Как именно лечить постковидный синдром, медики пока не знают. Но есть довольно интересная и подкреплённая предварительными исследованиями версия, что можно помочь переболевшим бороться с негативными последствиями COVID-19. Но если вопрос лечения «долгого ковида» пока остаётся дискутабельным, то не вызывает сомнений необходимость оценить потенциальный вред, который мог нанести вирус организму. Для этого как раз и была придумана и введена углублённая диспансеризация. Конечно, если человек через 2–3 месяца после болезни нормально себя чувствует, у него нет никаких тревожных симптомов, он ведёт активную жизнь, занимается спортом, то ему совершенно необязательно ходить по врачам и искать у себя какие-то патологии, повышая свой уровень тревожности. Но если есть хоть малейшие симптомы, лучше, конечно, обследоваться, благо есть такая возможность, которой, кстати, нет в большинстве других стран.
С 1 июля этого года в России запущена расширенная программа диспансеризации для переболевших COVID-19. Она включена в Программу государственных гарантий бесплатного оказания гражданам медицинской помощи на 2021–2023 годы. То есть положена всем бесплатно по полису ОМС. Пройти углублённую диспансеризацию можно спустя 60 дней после заболевания. Если пациент болел дома, не обращаясь к врачу, и данные о перенесённом заболевании отсутствуют, то диспансеризацию можно пройти по своей инициативе. При этом очень важно удержаться от соблазна самостоятельно назначать себе анализы и особенно трактовать их. С этим может справиться исключительно врач, поскольку важны не только отклонения показателей от референтных значений, но и то, насколько они повышены или понижены, кроме того, необходимо учитывать соотношения разных показателей между собой. Те, кто не владеет этими специальными знаниями, рискуют как минимум потратить деньги зря, как максимум сделать неверные выводы и нанести себе вред самолечением.
Нужно ли делать КТ легких при положительном анализе на COVID-19?
В марте 2020 года Министерство Здравоохранения РФ опубликовало документ «Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)». В этом документе указано, что при подозрении на коронавирус пациенту наряду с ПЦР-анализом крови на коронавирус необходимо проверить, не поражены ли легкие.
«Золотым стандартом» диагностики вирусных пневмоний сегодня считается компьютерная томография (КТ) легких, точнее, мультиспиральная компьютерная томография (или МСКТ).
Это метод лучевой диагностики, который представляет собой усовершенствованный вариант рентгенографии. Томограф делает множество сканов, после чего изображение обрабатывается на компьютере в объемную трехмерную модель, на которой просматривается каждый миллиметр легочной ткани.
По сравнению с обычным рентгеном, это более информативный метод, однако современное оборудование (мультиспиральные сканеры) есть не в каждом медицинском учреждении. Если возможность сделать КТ легких отсутствует, при этом у пациента наблюдается кашель, одышка, снижение сатурации крови кислородом по результатам пульсоксиметрии (это уже выраженная пневмония), то следует не теряя времени сделать обзорную рентгенографию грудной клетки. К сожалению, рентген не всегда показывает признаки 1 и 2 стадии вирусной пневмонии, при которой может быть даже 30% поражение легких. Также затруднительна дифференциальная диагностика вирусной и бактериальной пневмонии. При наличии одновременно и воспаления (инфильтрации легких), и онкогенных очагов на рентгене легче пропустить последние.
В этой связи диагностическая пара — ПЦР и КТ легких при коронавирусе — наиболее предпочтительный вариант, минимизирующий риски диагностической ошибки.
Ложный результат теста на коронавирус
Как показывает практика, ПЦР-диагностика обладает 30% погрешностью — это значит, что иногда она дает ложноположительный или ложноотрицательный результат. Тем не менее, лабораторные анализы помогут выявить коронавирус или другой возбудитель инфекции, поскольку симптомы пневмонии могут быть вызваны другим возбудителем: бактерией, грибком и др.
ПЦР-диагностика представляет собой анализ крови или мокроты. Тестирование показывает ответ иммунной системы, то есть белковые антитела, которые выделяются в ответ на вирус и атакуют его. Существует три вида таких антител: IgA, IgG и IgM — они вырабатываются в разные периоды инфекции. В последнюю очередь повышается уровень IgG. Причем обнаружены эти антитела могут быть как у пациентов уже переболевших коронавирусом, так и у больных. В первом случае тест на коронавирус покажет ложноположительный результат.
Ложноотрицательный результат теста на коронавирус чаще всего связан с ранними сроками тестирования — когда исследование проведено в течение недели после заражения коронавирусом (ПЦР показывает наиболее достоверный результат только через 2 недели). Мазок, взятый из полости носа слишком поздно, также может не показать вирус, поскольку инфекция уже переместилась вниз по дыхательным путям.
Анализ на коронавирус положительный. Зачем же делать КТ легких?
Лабораторная диагностика не показывает, насколько поражены легкие, имеется ли отек, фиброз. Только компьютерная томография позволяет оценивать риски для жизни и здоровья пациента, эффективность назначенного лечения, ход реабилитации.
Существует 4 степени вирусной пневмонии, вызванной COVID-19:
КТ-1 — легкая, поражено до 25% органа;
КТ-2 — умеренная, поражено 25-50% легких;
КТ-3 — средне-тяжелая, поражено 50-75% легких;
КТ-4 — тяжелая, поражено >75% легких.
Специфические признаки вирусной пневмонии, о которых мы ранее рассказывали в этой статье, врач-рентгенолог увидит на компьютерной томографии легких. Чтобы достоверно идентифицировать возбудителя пневмонии (коронавирус, пневмококк, грибок бластомикоз и др.) необходимо сдать лабораторные анализы. Результаты компьютерной томографии не нужно ждать так долго, как ПЦР — это позволяет сохранить время и как можно раньше начать лечение. При этом, если КТ легких показывает более 50% поражение легких, пациенту потребуется госпитализация. Особенность вирусной пневмонии COVID-19 заключается в быстром переходе от легкой стадии к более тяжелой. Кроме того, на первой и второй стадии болезнь иногда протекает практически бессимптомно или как ОРВИ.
Что покажет КТ легких?
КТ легких достоверно покажет признаки вирусной пневмонии, вызванной коронавирусом, даже на первой стадии, когда поражено всего 3-5% легких. Очаги инфильтрации на томограммах представлены сравнительно более светлыми участками «матового стекла». Как правило, они расположены с двух сторон и локализуются в нижних, средних, задних отделах. «Матовые стекла» — это нефункционирующие участки легких, пораженные инфекцией и заполненные жидкостью. В норме альвеолы легких заполнены воздухом, а легочная ткань на сканах КТ визуализируется однородным темным цветом.
КТ показывает и другие осложнения вирусной пневмонии:
Пациентам с подтвержденным коронавирусом рекомендуется делать КТ легких дважды:
Если самочувствие пациента улучшается — обследование легких проходят с интервалом 2-3 недели.
Если лечение не приносит желаемых результатов — первую томографию делают через 3 дня после начала терапии, а вторую еще через неделю (при условии, что положительная динамика все еще не наблюдается).
Таким образом, повторная компьютерная томография покажет, есть ли положительная динамика, или, наоборот, патологические процессы усиливаются.
Что покажет КТ легких?
Делать необоснованную компьютерную томографию легких во время пандемии не нужно — это излишне, а в очереди могут быть пациенты, которым КТ легких необходима в срочном порядке.
Компьютерную томографию легких делают по направлению врача или самостоятельно, если был контакт с человеком, зараженным ковидом, а также при наличии следующих симптомов:
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Определение антител IgM и IgG к коронавирусной инфекции
Болеете ли Вы коронавирусной инфекцией? Бывает так, что человек не знает об этом! А может это простая простуда? А может аденовирусная инфекция? А может бактериальная инфекция? Ответ на эти вопросы даст анализ на антитела. Тяжелое течение covid-19, течение средней тяжести, легкое недомогание или вообще бессимптомная форма заболевания приводят к формированию в организме антител к вирусу.
Наличие двух видов иммуноглобулинов (IgM и IgG) означают позднюю инфекцию – скорее всего, дело идет к выздоровлению.
Организм переболевшего человека вырабатывает антитела к нуклеокапсидному белку коронавируса (N-белок) и к спайковому (S) белку вируса. Естественный иммунитет обеспечивает N-белок. Выявление IgG к спайковому белку дает право судить о наличии защитного иммунитета, который может сформироваться как после перенесенного заболевания, так и после вакцинации вакциной «Спутник-V».
Полуколичественный анализ позволяет отслеживать динамику уровня антител IgG, оценить силу иммунного ответа к COVID-19. Наши исследования, проводимые с помощью набора реагентов «SARS-Cov-2 IgG-ИФА-БЕСТ» дают оценку поствакцинального иммунного ответа, сгенерированного иммунизацией вакцинным препаратом «Спутник–V» («Гам-КОВИД-Вак»), разработанным на основе S-белка (Spike).
При оценке иммунного ответа после вакцинации рекомендуется контролировать уровень антител в динамике. Пройти исследование лучше через 42 дня после I этапа вакцинации и далее через каждые 3 месяца.
Итак, определение в крови антител IgM и IgG к коронавирусной инфекции позволяет выявить:
Медицинский центр «МСЧ №157» приглашает Вас пройти данные исследования, которые проводятся лабораторией нашей клиники (срок выполнения анализа 3-4 дня).
Оценка данных компьютерной томографии легких у больных ревматоидным артритом с и без интерстициального поражения легких и изучение взаимосвязи выявлен
У больных ревматоидным артритом прогрессирование интерстициального поражения легких (ИПЛ) связано с активностью иммуновоспалительного процесса. Антивоспалительная терапия может как улучшить наблюдаемую при компьютерной томографии (КТ) картину ИПЛ, так и с
In patients suffering from rheumatoid arthritis, progressing of interstitial pulmonary affection (IPA) is connected with activity of immuno-inflammatory process. Anti-inflammatory therapy can both enhance the IPA clinical picture observed in computer tomography (CT), and stabilize x-ray progressing CT of the changes.
Ревматоидный артрит (РА) — наиболее распространенное воспалительное ревматическое заболевание, характерной особенностью которого является прогрессирующее течение с формированием деформаций и тяжелых функциональных нарушений опорно-двигательного аппарата, наличие широкого спектра внесуставных проявлений [1–3].
К числу внесуставных проявлений РА относится интерстициальное поражение легких (ИПЛ). Риск развития ИПЛ у больных РА составляет около 8% по сравнению с 1% в популяции [4]. По данным российских и зарубежных исследователей поражение легких является непосредственной причиной смерти у 10–20% пациентов с РА [5–7]. Bыживаемость больных с РА при возникновении развернутой клинической картины ИПЛ составляет 3,5 года [8–10].
Использование компьютерной томографии высокого разрешения легких (КТВР) имеет определяющее значение в диагностике ИПЛ, позволяет определить локализацию, степень распространенности и выраженности ИПЛ, а также является важным инструментом мониторинга патологического процесса [11, 12].
Целью настоящего исследования явилось изучение результатов КТВР легких у пациентов с РА с и без ИПЛ и их взаимосвязи с рентгенологическим прогрессированием суставов.
Материалы и методы исследования
В исследование были включены 68 больных РА, соответствующих критериям Американской коллегии ревматологов (American College of Rheumatology, ACR) 1987 г., последовательно поступивших на стационарное лечение в клинику ФГБНУ НИИР им. В. А. Насоновой. У 56 (82%) пациентов методом КТВР были выявлены различные признаки ИПЛ [13]. Клиническая характеристика больных РА с и без ИПЛ представлена в табл. 1.
Активность РА определялась по индексу активности болезни (DAS28). Рентгенография кистей и дистальных отделов стоп в прямой проекции проводилась на рентгенодиагностическом комплексе Stephanix Evolution N80HF. Рентгеновское исследование органов грудной клетки больных РА выполнялось на спиральном компьютерном томографе GE «Light Speed VCT» (с толщиной среза 0,65 мм). Для количественной оценки деструктивных изменений в суставах у больных РА использовался модифицированный метод Шарпа–ван дер Хейде (Sharp–van der Heijde) [14]. IgM ревматоидного фактора (РФ) измеряли иммунонефелометрическим методом (BN ProSpec, Siemens, Германия). Количественное определение антител к циклическому цитруллинированному пептиду (АЦЦП) в сыворотке крови проводили иммунохемилюминесцентным методом на анализаторе Cobas e411 (Roche, Швейцария).
Результаты
Оценка результатов компьютерной томографии (КТ) легких исходно и в динамике через год была проведена у 56 больных РА с признаками ИПЛ и у 12 больных без ИПЛ. Изменение КТ-картины легких в динамике выявлено у 24 больных (35%), из них три пациента без ИПЛ, у которых при повторном обследовании обнаружили фиброзные тяжи. Таким образом, изменения в динамике по данным КТВР легких выявлялись преимущественно у больных с ИПЛ, из которых у 15 человек (27%) наблюдалось улучшение, а у шести (11%) — ухудшение рентгенологической картины легких, соответственно у 35 (63%) состояние легких оставалось стабильным.
Сравнительный анализ больных без динамики и с ухудшением КТ-картины легких показал, что среди последних достоверно чаще выявлялись больные с поражением нижних базальных сегментов легких (р 0,05). При повторном обследовании больных через 12 месяцев отмечалась тенденция к рентгенологическому прогрессированию независимо от динамики КТ-картины легких, причем достоверного различия между группами не обнаружено (табл. 5).
Обсуждение
Анализ данных КТВР легких больных РА с и без ИПЛ исходно и в динамике через год показал, что улучшение КТ-картины легких при ИПЛ происходило за счет уменьшения или исчезновения зон «матового стекла». Отрицательная динамика проявилась как увеличением зон «матового стекла», так и появлением или увеличением количества КТ-признаков ИПЛ.
Несмотря на многочисленные исследования, значение КТ-симптома «матового стекла» до настоящего времени остается неясным. Вопрос о его преимущественно воспалительной природе широко обсуждается. Работы, посвященные изучению идиопатических интерстициальных пневмоний, при морфологическом исследовании в большинстве случаев указывают на клеточную инфильтрацию в участках этого КТ-симптома, а также частую обратимость изменений на фоне лечения [23, 24].
Полученные в нашей работе результаты показали ассоциацию КТ-признака «матового стекла» с высокими показателями индекса воспалительной активности РА, при этом отмечалось преимущественное поражение нижних базальных сегментов. Оценка больных в динамике выявила улучшения КТ-картины легких у пациентов с симптомом «матового стекла». Это свидетельствует в большей степени о воспалительном характере этого признака, чем о фиброзном, что отражает активный процесс. Воспалительный характер симптома «матового стекла» был показан и в работах других авторов [25, 26].
Среди пациентов с отсутствием динамики по результатам КТ-исследования только 7% оказались с симптомом «матового стекла», вероятно, для них терапия оказалась недостаточно эффективной. Хотя, может быть, этот факт подтверждает мнение тех исследователей, которые считают КТ-симптом «матового стекла» следствием уже фиброзных изменений мелких легочных структур [27, 28].
При анализе терапии больных РА с и без динамики КТ-картины легких обнаружилось, что среди пациентов с РА с отрицательной динамикой не оказалось лиц, получающих ритуксимаб. В то же время в группе с отсутствием динамики КТ-изменений легких 43% больных в качестве терапии ГИБП использовали ритуксимаб, а при положительной динамике КТ-картины легких пациентов, лечившихся ритуксимабом, оказалось 67%. Ритуксимаб является анти-В?клеточным препаратом — химерные моноклональные антитела к CD20 антигену В-лимфоцитов [29]. Препарат применяется в медицине с 1997 года для лечения В?клеточных неходжскинских лимфом, а в последние годы — широкого круга аутоиммунных заболеваний [30].
В двух недавно проведенных исследованиях была оценена эффективность и безопасность применения ритуксимаба у пациентов с РА с ИПЛ (19 и 48 пациентов соответственно). Было показано, что терапия ритуксимабом безопасна и не приводит к прогрессированию ИПЛ [20, 31]. Вышеизложенное свидетельствует о перспективах применения данного ГИБП у больных РА с ИПЛ. Динамика КТ-картины легких у пациентов с РА с и без ИПЛ оказалась взаимосвязана с эффективностью проводимой антивоспалительной терапии. У больных, обнаруживших при динамическом обследовании улучшение КТ-изменений легких, проводимая антивоспалительная терапия оказалась с хорошим эффектом по критериям Европейской антиревматической лиги (European League against Rheumatism, EULAR) [32], в то время как при ухудшении рентгенологической картины легких у пациентов была определена неэффективность терапии.
Изучение взаимосвязи рентгенологических изменений в суставах и легких у больных РА с и без ИПЛ показало, что прогрессирование эрозивно-деструктивных процессов в суставах происходило независимо от динамики КТ-картины легких.
Заключение
Таким образом, у больных РА прогрессирование ИПЛ связано с активностью иммуновоспалительного процесса. Адекватная антивоспалительная терапия может как улучшить КТ-картину ИПЛ, так и стабилизировать рентгенологическое прогрессирование КТ-изменений. Кроме того, полученные данные свидетельствуют об отсутствии взаимосвязи между динамикой изменений КТ-картины легких и деструктивных процессов в суставах, а также существовании различных иммунопатогенетических механизмов повреждения легочной ткани и суставов у больных РА.
Литература
ФГБУ НИИР им. В. А. Насоновой РАМН, Москва

.gif)
.gif)