Что такое susp в медицине
Рак молочной железы: симптомы, диагностика и лечение
Рак молочной железы — опасная болезнь, которая ежегодно уносит тысячи жизней. В России смертность от него остается крайне высокой. Каждый год более 55 000 женщин узнают об этом страшном диагнозе, и лишь половине удается побороть рак. Данная патология в большинстве случаев поражает железистые клетки протоков или долек молочной железы.
Появление первых признаков рака груди не всегда удается уловить, так как в большинстве случаев на начальном этапе это заболевание протекает бессимптомно. Иногда может наблюдаться болезненность молочных желез и боли во время менструального цикла. Нередко новообразование обнаруживается при осмотре или скрининговой маммографии. Лечение обычно включает хирургическое иссечение, часто с лучевой терапией, с адъювантной химиотерапией или гормональной терапией.
Причины и факторы риска
Ежегодно только в России злокачественные опухоли в данном органе обнаруживаются у 50 тысяч женщин. А во всем мире это число превышает миллион. И статистика по выживаемости также пока что неутешительна. Почти половина случаев заболевания у женщин оканчивается летальным исходом. К факторам риска, способным спровоцировать развитие опухоли, относятся:
Но бывает, что рак обнаруживают у пациенток, не входящих ни в одну из этих групп риска.
Код рака молочных желез по МКБ 10
При постановке диагноза женщинам, у которых выявлен рак молочной железы, отражается стадия рака, его локализация. Рак молочной железы по МКБ имеет общий код С50. Онкологические заболевания груди подразделяются на подгруппы, которым присвоена дополнительная степень:
Многие женщины, обращаются к врачу-онкологу с вопросом о том, какой код имеет рак левой молочной железы в системе МКБ 10. Для данной разновидности злокачественной опухоли представлен общий код С50, которому присваивается дополнительная степень в зависимости от его расположения.
Мнение эксперта
Врач-онколог, химиотерапевт, кандидат медицинских наук
Рак молочной железы много лет является наиболее распространенной формой онкологических заболеваний. Во всем мире насчитывается более 1,5 млн женщин, страдающих от патологии. Несмотря на проводимое лечение, треть случаев заканчивается летальным исходом. В России статистика такова: каждая 10 женщина из 1000 страдает от рака молочных желез. Нельзя исключить появление патологии у мужчин. По данным статистики соотношение мужчин и женщин в структуре заболеваемости составляет 1:100.
На распространенность патологии оказывают влияние внутренние и внешние факторы. Поэтому важно вовремя проводить скрининг, особенно женщинам с отягощенной наследственностью. Врачи рекомендуют заниматься самообследованием и проходить маммографию 1 раз в 2 года. При появлении патологических признаков требуется сразу обращаться к врачу. Агрессивное течение рака молочных желез характеризуется стремительным прогрессированием. Прогноз на выздоровление благоприятен, если диагноз установлен на ранних стадиях.
Врачи Юсуповской больницы выявляют опухолевые очаги на любом этапе развития. Это позволяет проводить корректную терапию и облегчить симптомы болезни. Для лечения используются современные препараты, входящие в состав последних мировых рекомендаций по терапии онкологических заболеваний.
Классификация опухолей
В современной медицине классификация рака молочной железы осуществляется по различным основаниям. Так, по степени распространенности выделяется три разновидности: первичная опухоль, рак с поражением региональных лимфоузлов, злокачественная опухоль с отдаленными метастазами.
Специалистами разработана обширная классификация по стадиям, которая применяется при постановке диагноза во всем мире. Выделяется 4 стадии развития злокачественной опухоли груди, от которых зависит тактика лечения и прогноз.
Главными показателями эффективности врача-онколога является его опыт и сотрудничество с медицинским сообществом. Современные врачи-онкологи не только классифицируют рак груди МКБ, но и разрабатывают схемы терапии с учетом сопутствующих заболеваний и особенностями течения болезни.
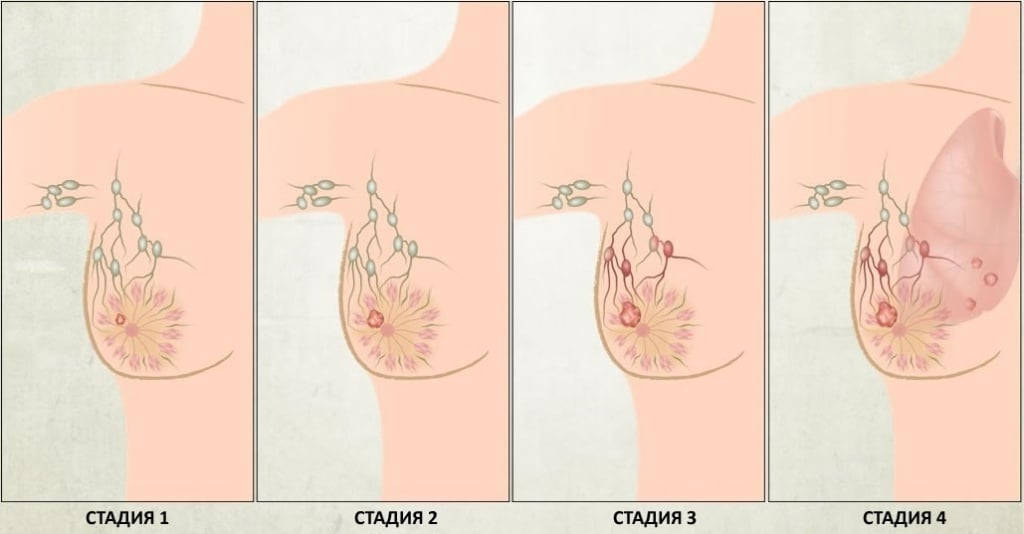
Рак молочной железы: стадии
Стадия рака молочной железы определяется, исходя из характеристик конкретной болезни. Определение стадии помогает выбрать лучшие варианты лечения.
Обычно стадия рака молочной железы обозначается цифрой по шкале от 0 до IV, при этом стадия 0 описывает неинвазивный рак (рак in situ), а стадия IV — инвазивную болезнь, распространившуюся в другие части тела.
Рак молочной железы развивается постепенно. Врачи выделяют следующие стадии рака молочной железы:
Нулевая, первая и вторая стадии считаются ранними, на этих этапах шансы на успешное излечение достаточно велики. Если же рак был обнаружен на третьей или четвертой стадии, процент выживаемости значительно ниже.
Кроме клинических четырех стадий, существует четыре гистологические степени рака молочной железы, в зависимости от злокачественности:
Стадии TNM
Во всем мире принята классификация рака молочной железы по ТНМ, которая включает размер опухоли, состояние лимфатических узлов, наличие или отсутствие метастазов. Система определения стадий TNM дает полную информацию о развитии опухоли:
Метастазы при раке молочной железы
Злокачественные клетки способны распространяться по организму. При раке груди они способны «мигрировать» по организму двумя основными способами – с током крови и по лимфатическим путям.
Метастазы при раке груди, распространяющиеся в организме лимфогенным путем, обнаруживаются в региональных лимфатических узлах (окологрудинных, под- и надключичных, подмышечных).
Лечение метастазирующего рака молочной железы проводят при помощи следующих методов:
Локальная терапия направлена на уничтожение клеток опухоли и ее метастазов. С этой целью используют лучевую терапию, оперативное вмешательство, а также курс приема стероидных препаратов.
Системная терапия подразумевает химио- и гормонотерапию, а также различные дополнительные инновационные методики лечения. Эффективность такого лечения проявляется не сразу. Когда метастазы поражают головной и спинной мозг, печень, кости, с целью остановки развития злокачественных клеток в сочетании с системной терапией применяют лучевую.
Симптомы
Многие случаи рака молочной железы обнаруживаются как объемные образования самим пациентом или во время рутинного объективного обследования или маммографии. Реже встречаются симптомы в виде болей, набухания или неясного уплотнения в молочных железах.
Симптомы рака молочной железы:
Диагностика рака молочной железы
Примерно в 70% случаев опухолей груди, подозрительные образования первоначально были обнаружены самими пациентками, а не выявлены при медицинском осмотре. Любая женщина должна взять за правило проводить самостоятельный осмотр своих грудных желез. Эта процедура несложна и должна проводиться каждый месяц после окончания менструаций.
При обследовании первоочередное внимание необходимо обращать на следующие параметры:
Если обнаружен подозрительный симптом или образование непонятной природы, то следует обратиться к врачу-маммологу. Он проведет мануальное обследование груди и может назначить дополнительные процедуры такие, как УЗИ, маммография (рентгенография области грудных желез), дуктография (маммография с контрастным веществом).
Все женщины от 40 до 49 лет должны проходить маммографию раз в 1-2 года, а женщинам после 50 лет врачи настоятельно рекомендуют обследоваться ежегодно. Если подозрения в злокачественности образования все еще остаются, то проводится биопсия с последующим исследованием клеточного материала.
Чтобы оценить распространение болезни в организме в клинике онкологии Юсуповской больницы могут назначаться:
Иммуногистохимический анализ рака молочной железы: расшифровка и показания
Иммуногистохимическое исследование – вид изучения тканей при использовании определенных реактивов. После проведения биопсии или операции, взятый материал подвергается окрашиванию для гистологического метода исследования.
При иммуногистохимии рака молочной железы реактивы, которые используют, содержат в себе антитела, меченные определенными веществами. Антитело-белковое соединение, которое образует специфическую реакцию при соединении с другими участками. В результате такого метода можно судить о присутствии разных веществ в тканях.
В теле человека каждый день происходят иммуногистохимические реакции, суть которых основано на взаимодействии антиген-антитело. Например, при болезни, когда вирусы и бактерии попадают в организм человека, в крови образуются антитела, которые захватывают чужеродные вещества. По такому принципу работает и вакцинация, когда в ответ на вводимые антигены вырабатываются антитела, которые при болезни захватывают чужеродные микроорганизмы.
Материалом для исследования является опухолевая ткань, забор которой производится во время биопсии или же во время операции. Стоит отметить, что материал должен обязательно браться перед началом курса терапии, иначе результат окажется недостоверным.
Взятый материал помещают в формалин (дезинфицирующее средство) и отправляют в лабораторию. Там проводят его обезжиривание, а затем заливают специальным парафином. Далее образец тонко нарезают на пластины до 1 мкм, раскладывают на предметных стеклах и окрашиваются реактивами необходимой концентрации.
Интенсивность окраски реактивов с опухолевыми клетками зависит от содержания рецепторов. Чем больше их находится в материале, тем интенсивнее будет окраска. Гистологи интерпретирует результаты окраски по специальной шкале:
Получить результаты можно уже через одну-две недели.
Как выглядит рак груди на УЗИ
В Юсуповской больнице пациент проходит диагностическое исследование в кратчайшие сроки, сразу после консультации онколога. Чтобы сэкономить время пациента и своевременно начать лечение результаты получают в день осмотра.
Рак груди на УЗИ характеризуется, как:
Нечеткость наружного контура при раке молочной железы на УЗИ является главной особенностью ее злокачественности. Все опухоли, способные к малигнизации имеют плотную структуру. При надавливании датчиком они не изменяют свою форму, а только смещаются и деформируют близкорасположенные мягкие ткани.
При цветном допплеровском картирование рак молочной железы, как и все опухоли, выглядит на УЗИ округлым образованием с признаками неоваскуляризации. Образование новых сосудов служит дополнительных признаком озлокачествления опухоли.
Многие пациенты сомневаются, видно ли рак молочной железы на УЗИ? Ведь КТ либо МРТ в сто раз лучше визуализирует опухоль, и определить ее локализацию. Безусловно, с этим нельзя не согласиться. Но УЗИ – диагностика, как скрининг-метод рака молочной железы во много раз превосходит все вышеперечисленные инструментальные методы. Его преимущество заключается в том, что он:
Онкомаркер на рак молочной железы
Специфический анализ крови при раке груди позволяет определить вид злокачественных клеток, что необходимо для правильного подбора лечения онкологии. В крови определяются онкомаркеры – вещества, которые сигнализируют о развитии злокачественного процесса. О том, какие анализы нужны при раке груди, следует обязательно уточнить у своего лечащего врача. Не следует заниматься самодеятельностью и устанавливать себе диагноз без консультации специалиста.
При развитии злокачественной опухоли в организме человека начинает концентрироваться особое вещество, которое называют онкомаркер. Оно синтезируется либо самой опухолью, либо иммунной системой человека в ответ на заболевание.
Онкомаркеры на рак груди позволяют уточнить диагноз, определить тип рака, его поведение. Это важно для составления правильного лечения.
Выделяют три основных способа выявления онкомаркеров:
Для определения сывороточного онкомаркера используют сыворотку крови. Это наиболее простой и информативный метод диагностики, отражающий состояние онкологического процесса.
Для исследования опухоли в молочной железе оцениваются следующие показатели:
Наиболее чувствительным белком в диагностике рака молочной железы выступает СА 15-3. Его чаще всего исследуют для выявления онкологии. Дополнительно назначают анализ на уровень РЭА в крови, что в сочетании с СА 15-3 даст более ясную картину происходящего.
Лечение рака молочной железы
Эффективное лечение рака груди проводят врачи Юсуповской больницы, которая работает круглосуточно и без выходных. Для лечения рака молочных желез применяют:
При нулевой, первой и второй стадии рака молочной железы по ТНМ целью лечения становится полное выздоровление. В случае третьей и терминальной стадии вероятность полного избавления от рака намного ниже, а цель – улучшение качества жизни и продление ремиссии. Третья, четвертая стадии рака молочной железы по классификации чаще всего требуют комбинированного лечения, которое направлено еще и на профилактику рецидива.
Хирургическое лечение может быть органосохраняющим, носить косметический характер. В запущенных случаях целесообразно полностью удалять молочную железу вместе с лимфоузлами и некоторыми мышцами.
Рецидив рака молочной железы
Рецидив рака молочной железы – злокачественное новообразование, которое развивается через полгода и более после радикального лечения первичной опухоли. Рецидив может возникнуть как на той же молочной железе, так и поражать другую грудь, лимфатические узлы и органы. Вероятность рецидива рака молочной железы зависит от:
Как и для первичной опухоли, для рецидива характерны общие симптомы раковой интоксикации. К ним относятся:
Реабилитация после рака молочной железы
Реабилитация после рака молочной железы имеет свои особенности. Так как хирургическая операция, радио- и химиотерапия являются самыми эффективными методами борьбы с раком молочной железы, то необходимо устранять осложнения, непосредственно связанные с патологическим действием опухоли на организм, а также с побочным действием лечения.
Наиболее эффективными методами реабилитации после рака молочной железы являются:
Такие мероприятия способствуют возобновлению двигательной активности и устранению наиболее распространенных послеоперационных осложнений.
Осложнения после операции по удалению рака молочной железы имеют разный характер и степень выраженности, в зависимости от стадии рака и режима реабилитации. Бывают ранние осложнения (первые две недели после операции) и поздние (месяца, годы). К наиболее часто возникающим ранним осложнениям относятся:
Чтобы минимизировать вероятность возникновения таких побочных явлений, необходима комплексная работа не только онколога и врача-реабилитолога, но и других смежных специалистов, таких как: кардиолог, невролог, психолог, эндокринолог и т.д.
При раке молочной железы всем ли дают инвалидность?
Группа инвалидности при онкологии молочной железы 2 стадии может присваиваться, если наступает умеренное ограничение жизнедеятельности в связи с утратой способности работать на работах с тяжелой физической нагрузкой на плечевой сустав в полном объеме. Третья группа инвалидности присваивается при выраженной и резко выраженной контрактуре плечевого сустава, постмастэктомическом синдроме, при лимфостазе 2 степени, который развивается как последствие лечения, при рецидивирующих рожистых воспалениях из-за необходимости переквалифицироваться или значительно уменьшить объемы выполняемых работ.
Инвалидность 2 группы наступает у больных с выраженным ограничением жизнедеятельности и неспособностью к трудовой деятельности в полном объеме:
При отсутствии способности к самообслуживанию и выраженном ограничении жизнедеятельности присваивается 1 группа инвалидности. Показанием для присвоения этой группы служат следующие состояния:
Оформление инвалидности начинается с посещения врача-онколога. Врач онкологической клиники Юсуповской больницы направляет пациентку на определенные исследования:
В некоторых случаях требуется консультация и заключение психолога, помощь которого можно получить в больнице. Дают ли инвалидность при онкологии молочной железы в вашем индивидуальном случае можно узнать у лечащего врача. Решение по назначению инвалидности принимает бюро МСЭ.
Что такое рак предстательной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Васильевича, уролога со стажем в 27 лет.
Определение болезни. Причины заболевания
Рак предстательной железы (РПЖ) — это злокачественное новообразование, развивающееся из патологических клеток предстательной железы. Рак предстательной железы является самым распространённым новообразованием у мужчин старше 50 лет и характеризуется значительной летальностью (свыше 16% в отдельных случаях), занимая второе место в структуре смертности после рака лёгких. [1]
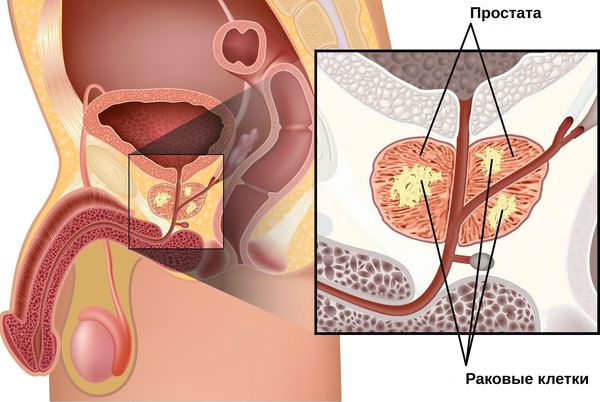
Предстательная железа — особый орган мочеполовой системы мужчин, расположенный в промежутке между прямой кишкой, лобковой костью и мочевым пузырём, охватывает значительный участок мочеиспускательного канала. Простата вырабатывает гормоны и сок простаты, являющийся средой для жизни сперматозоидов, при попадании их в матку участвует в регуляции мочеиспускания.
Наиболее высокий процент заболевания РПЖ наблюдается в США, Канаде, а также в некоторых европейских странах — там болезнь занимает первое место среди всех онкологических заболеваний. Согласно данным Национального института рака (National Cancer Institute, США), с 1986 по 1992 год процент заболеваемости раком простаты среди белокожего населения вырос на 108% и на 102% — для афроамериканцев. [2]
Уровень заболеваемости РПЖ на территории России также неумолимо увеличивается. В 2006 году впервые было выявлено 18 092 случая рака предстательной железы, а стандартизованный показатель равнялся 21,4 на 100 тысяч населения. Прирост заболеваемости с 1996 по 2006 год составил 94,84% при учёте среднего темпа прироста за 2006 год — 6,9%.
Прирост летальности от рака простаты за последние 20 лет составил 58,76%. Такой прирост равнозначен распространению самой настоящей эпидемии. Так, в США в 2016 году было заявлено 272843 (а в 2009 году — 207789) первичных выявлений рака предстательной железы, приведших к 29225 летальным случаям в 2009 году. По данным европейских урологов, в 2017 году заболеваемость в Европе составила 219 случаев на 1000 мужчин. В России, согласно эпидемиологическим данным Чиссова В.И., в 2012 году впервые выявлено 24911 случаев рака предстательной железы. [3]
Следует понимать, что интенсивный прирост заболеваемости раком предстательной железы связан, в частности, с широким внедрением в клиническую практику новейших диагностических методов обследования пациентов среднего и пожилого возраста. Огромное значение имеет определение ПСА в качестве скрининга мужчин старше 50 лет, основанный на выявлении простатического специфического антигена в крови и моче мужчин. Например, в 60-х и 70-х годах прошлого века, при отсутствии данной методики, рак предстательной железы выявляли только на поздних стадиях уже в крайне запущенном состоянии. [4]
Частота распространения онкологии этой локализации неодинакова в разных регионах, а также среди лиц разных профессий и представителей определённых национальностей. Чаще всего рак предстательной железы выявляется у североамериканцев и европейцев, реже всего у азиатов. [5]
Причины заболевания раком предстательной железы:
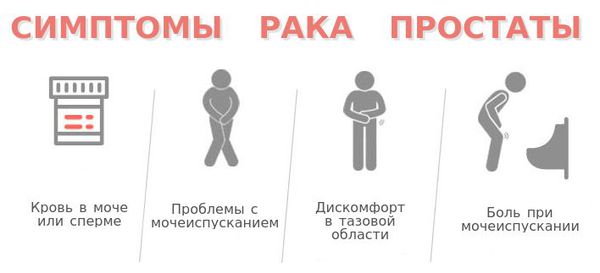
Симптомы рака предстательной железы
Как распознать первые симптомы рака простаты
Следует знать, что рак предстательной железы на ранних стадиях протекает совершенно бессимптомно.
По мере распространения опухоли и появления метастазов начинают проявляться определённые клинические симптомы:
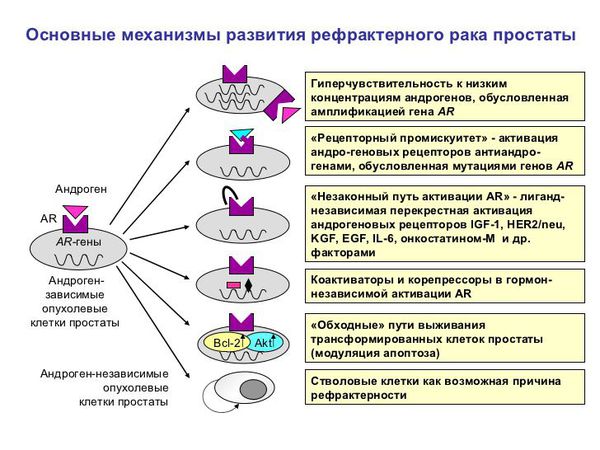
Патогенез рака предстательной железы
Причины, по которым возникает рак простаты, разнообразны и до конца не установлены. Выделяют следующие механизмы молекулярного возникновения РПЖ:
Классификация и стадии развития рака предстательной железы
Классификация рака предстательной железы по системе TNM
Классификацию стадий развития рака разработал французский хирург Пьер Денуа в 1952 году. В дальнейшем она была многократно переработана. В 2002 году было принято решение о прекращении внесения изменений до возникновения радикальных перемен в диагностике и лечении злокачественных опухолей. Идею новой знаковой классификации по системе TNM поддержали национальные комитеты TNM различных стран, данная система получила признание во всём мире. Классификация 2002 года помогает интерпретации полученных результатов, оптимизирует алгоритмы лечения. Система TNM в последней редакции повсеместно используется в установлении диагноза и определении стадии рака предстательной железы.
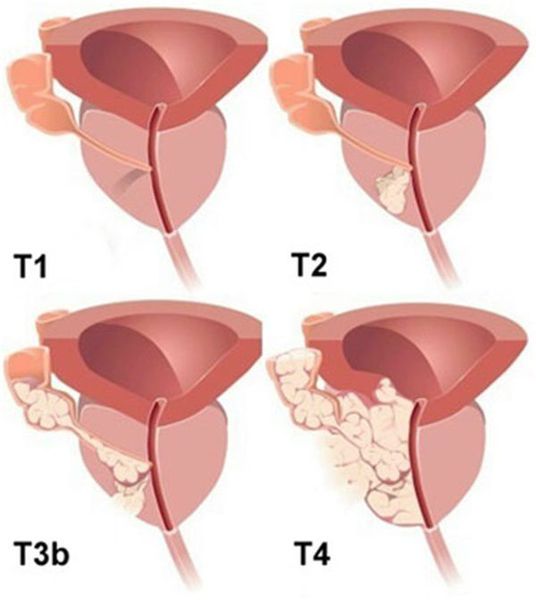
Т — опухоль первичная:
— ТX — недостаточно сведений для интерпретации первичной опухоли;
— Т0 — первичная опухоль не выявляется;
— Т1 — клинических проявлений опухоли нет, она не проявляется при пальпации, её не удаётся визуализировать специальными методами:
— Т2 — опухоль, ограниченная предстательной железой или распространённая в капсуле:
— Т3 — опухоль распространяется за пределы капсулы предстательной железы:
— Т4 — несмещаемая опухоль или опухоль, которая распространяется на соседние ткани и органы, но не на семенные пузырьки: шейку мочевого пузыря, наружный сфинктер, прямую кишку, мышцу, поднимающую задний проход, и/или тазовую стенку.
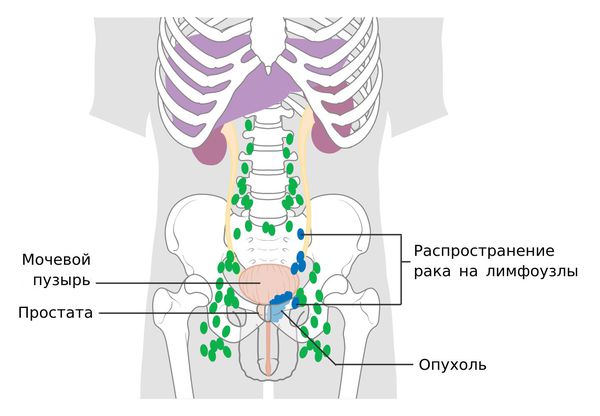
N — регионарные лимфоузлы
Регионарные лимфоузлы предстательной железы — это узлы малого таза, находящиеся ниже бифуркации общих подвздошных артерий. Категория N не зависит от стороны локализации регионарных метастазов.
— NX — недостаточно данных для оценки регионарных лимфоузлов;
— N0 — отсутствие метастаз в регионарных лимфоузлах;
— N1 — метастазы в регионарных лимфоузлах присутствуют.
M — отдалённые метастазы:
— МX — определение наличия отдалённых метастазов невозможно;
— М0 — признаки отдалённых метастазов отсутствуют;
— М1 — присутствие отдалённых метастазов:
Классификация рака простаты по шкале Глисона (Gleason score)
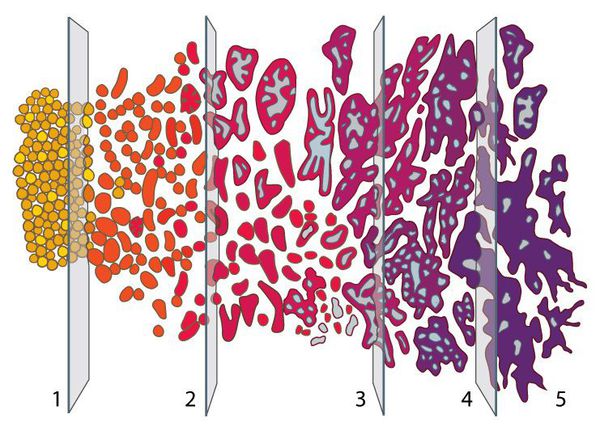
Шкала Глисона позволяет определить степень злокачественности опухоли, выявленной при биопсии предстательной железы. Об уровне опасности опухоли свидетельствуют набранные баллы по данной шкале: чем бал больше, тем опаснее опухоль. В основе оценки опухоли лежит сравнение раковых клеток, полученных при биопсии простаты, с нормальными клетками. Так, отсутствие отличия раковых клеток от обычных позволяет оценить опухоль в 1 балл по шкале Глисона. При радикальном отличии клеток опухоли ставится максимальная оценка в 5 баллов.
Степень злокачественной опухоли определяется по сумме Глисона, то есть путём суммирования баллов данной шкалы (от 1 до 5) по двум самым обширным и злокачественным новообразованиям, которые обнаружили в тканях предстательной железы.
Оценка злокачественных опухолей по сумме Глисона:
Классификация рака простаты по системе Джюит-Уайтмор
По системе Джюит-Уайтмора классификация рака предстательной железы делится на стадии: А, В, С и D. Стадии А и В — излечимы, стадии С и D также вылечиваются, но прогноз их излечения менее благоприятный.
Стадия А. Она является самой ранней стадией. Симптомы не проявляются, хотя раковые клетки уже локализуются в простате:
Стадия В. Опухоль не выходит за пределы простаты. Определяется при пальпировании, и/или фиксируется повышенный уровень ПСА:
Стадия С. Опухоль выходит за пределы капсулы простаты и распространяется на соседние ткани и органы, включая семенные пузырьки:
Стадия D. Опухоль распространяет метастазы в регионарные лимфатические узлы или в отдалённые органы и ткани (лёгкие, печень, кости, желудок и т. д.):
Осложнения рака предстательной железы
Метастазы при раке простаты
Раковые клетки продвигаются через соединительную ткань и в результате проникают внутрь кровеносной или лимфатической системы. Затем они переносятся с кровью или лимфой, пока не закрепятся на новом месте, — так образуются метастазы.
Наиболее часто метастазы рака простаты поражают кости. При этом возникает боль в поражённой костной ткани, иногда в отдалённых участках. Если сдавливается нерв, боль может отдавать в другие участки, особенно такое характерно для рук и ног. При поражении метастазами позвоночника часто сдавливается спинной мозг и возникают переломы. Сдавливание нервных стволов может приводить к различным неврологическим симптомам: боли, парестезии (ощущению покалывания, жжения, «ползания мурашек»), гиперестезии (повышенной чувствительности) и т. д.
Помимо костей, метастазы рака простаты часто развиваются в лимфоузлах. Выделяют поражение ближайших лимфатических узлов и отдалённых. Если опухоль распадается и продукты её распада разносятся по организму, метастазы могут появиться в любом лимфатическом узле. Увеличенные лимфоузлы сдавливают органы, что приводит к нарушению их работы и характерным проявлениям. Симптомы зависят от того, где именно локализовались очаги опухоли.
Диагностика рака предстательной железы
Пальцевое исследование предстательной железы через прямую кишку (задний проход) долгое время являлось основным и чуть ли не единственным методом диагностики рака простаты. Метод не потерял своего значения и на сегодняшний день. Специфической характеристикой РПЖ при ректальном исследовании является плотность узлов в одной или двух долях предстательной железы, доходящая до так называемой «каменистости». Однако низкий процент выявления первичного рака простаты (меньше 6% по последним данным), при развитии более информативных методов, постепенно сводит диагностическую ценность метода к минимуму. Кроме того, пальцевое исследование приводит к ложному повышению уровня простатического специфического антигена в результате вынужденной стимуляции предстательной железы. [11] [12]
Простатический специфический антиген (ПСА) является онкомаркером рака предстательной железы и обладает высокой чувствительностью и хорошей специфичностью в отношении данного процесса. ПСА — это белок гликопротеин, который может вырабатываться только эпителием простаты. При раке он старается блокировать развитие клеток эндотелия простаты.
В норме содержание ПСА в крови равно 4,0 нг/мл. Значения 4,0-10,0 нг/мл являются промежуточными (так называемая «серая зона»), а более 10,0 нг/мл — диагностически значимые. ПСА является калликреиноподобной сериновой протеазой, секретируемой клетками эпителия предстательной железы. Этот маркер считается не опухолеспецифическим, а органоспецифическим, в связи с этим сывороточный уровень ПСА может увеличиваться не только при раке простате, но и при доброкачественной гиперплазии предстательной железы, хроническом простатите, а также при любой стимуляции предстательной железы. [13]
Простатический специфический антиген 3 (ПСА 3) (PCA 3 (Prostate Cancer Gen 3) важен при решении вопроса о повторной биопсии после отрицательного результата первоначально проведённого исследования. PCA — наиболее значимый новый биомаркер. Антиген определяется в моче после 3-кратного массажа предстательной железы во время ректального исследования. Показатель РСА 3 превосходит чувствительность общего ПСА и свободного ПСА. Показатель РСА 3 стоит применять вместе с ПСА и иными клиническими факторами риска в номограммах или других системах стратификации риска для того, чтобы принять решение о проведении первичной или повторной биопсии. Считается, что уровень РСА 3 повышается с увеличением объёма РПЖ. [14]
Индекс здоровья простаты (показатель PHI — Prostate healthindex). Его определение основано на определении фракции свободного ПСА (-2проПСА). [15]
Инструментальная диагностика
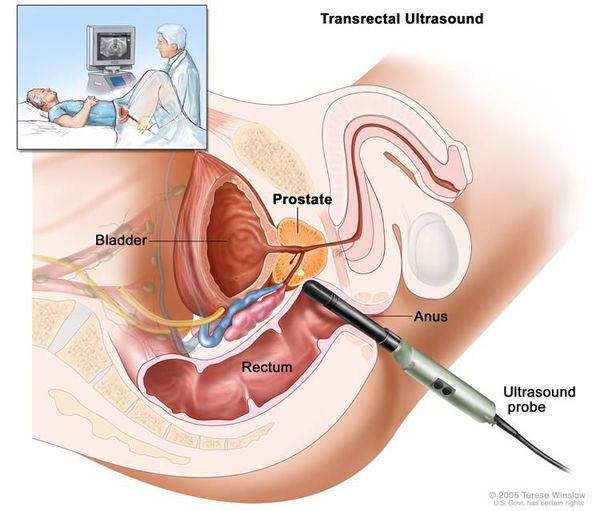
Ультразвуковое исследование рака предстательной железы (трансректальное УЗИ предстательной железы, ТРУЗИ). Эхографическая диагностика рака предстательной железы неоднозначна. Классическая ультразвуковая картина представлена гипоэхогенными очаговыми зонами в периферических отделах предстательной железы. С увеличением площади опухолевых очагов эти зоны содержат как гипо-, так и гиперэхогенные участки. 40 % опухолей предстательной железы, которые диагностированы при биопсии, представлены изоэхогенными участками. [16]
ТРУЗИ проводится для решения двух первоочерёдных задач:
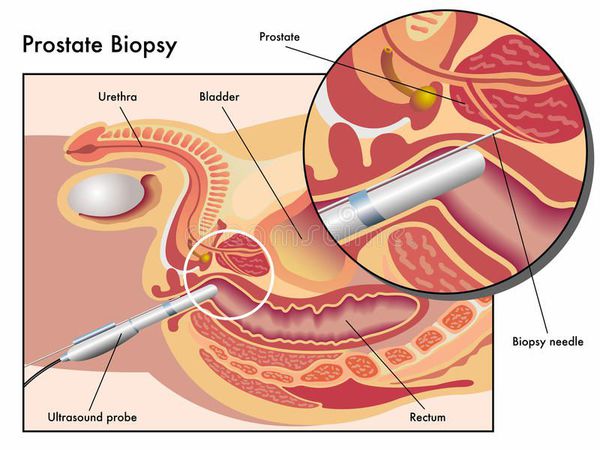
Биопсия простаты — самый точный метод диагностики рака предстательной железы. Стандартная методика выполнения биопсии предстательной железы — трансректальная биопсия под контролем трансректального УЗИ, которая обязательно выполняется, как минимум, из 12 точек. Проводится по результатам одного из трёх методов диагностики: пальцевого ректального исследования, определения концентрации ПСА в сыворотке крови и ТРУЗИ. [17]
Магнитно-резонансная томографии (МРТ) предстательной железы является наиболее чувствительным методом диагностики экстрапростатической инвазии опухоли, а применение динамической магнитно-резонансной простатовезикулографии с помощью контрастного усиления и эндоректальной магнитной катушки повышает точность диагностики ещё на 18%. [18]
Компьютерная томография (КТ). Выполнение КТ предстательной железы для определения стадии процесса не рекомендуется, так как КТ предстательной железы менее информативна, чем МРТ, для дифференциальной диагностики локализованного и экстрапростатического процесса. КТ чаще назначают для планирования дистанционной лучевой терапии (ДЛТ) (ссылка). [19]
Методы диагностики отдалённых метастазов. Для диагностики отдалённых метастазов рекомендуются следующие методы:
Радиоизотопное исследование (сканирование) скелета применяется при первичном обследовании пациентов с высоким баллом злокачественного роста по шкале Gleason, высоким уровнем ПСА (> 10 нг/мл) и щелочной фосфатазы или при выраженном болевом синдроме (в таком случае риск костных метастазов достаточно высок).
Для радиоизотопного исследования внутривенно вводят аналог пирофосфата, объединённый с радиоактивным изотопом технеция-99.
Через три часа после введения препарата (пирофосфат + технеций-99), когда изотоп накопился в костной ткани, пациента укладывают на диагностический стол и с помощью гамма-камеры исследуют расположение радиоактивной метки в костной ткани. Обработка информации происходит с помощью компьютерной программы. Доза радиации, получаемая пациентом при обследовании, очень мала и безопасна.
Лечение рака предстательной железы
Радикальная простатэктомия (РПЭ) — полное удаление простаты
Хирургическое вмешательство в объёме полной простатэктомии является наиболее радикальным методом лечения. Большинство урологов рекомендуют радикальную простатэктомию как метод выбора при лечении локализованного рака предстательной железы. Под таким оперативным лечением подразумевается удаление предстательной железы с семенными пузырьками и участком мочеиспускательного канала. Целью операции при локализованном и некоторых вариантах местно распространённого РПЖ является полное излечение пациента. В редких случаях полное удаление простаты нацелено на паллиативную помощь при лечении местно распространённого процесса, т. е. для улучшения состояния больного. В этих случаях задача операции состоит в удалении основной массы опухоли для повышения эффективности консервативного лечения.
Радикальное хирургическое лечение обычно проводится у пациентов с РПЖ локализованной формы с ожидаемой продолжительностью жизни более 10 лет.
Варианты операционного доступа при выполнении радикальной простатэктомии:
Показания к радикальной простатэктомии:
Преимущества радикальной простатэктомии перед консервативными методами лечения:
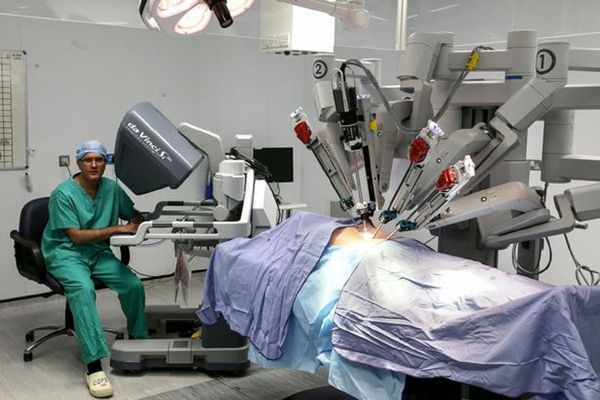
В последние несколько лет стала широко применяться лапароскопическая радикальная простатэктомия, которую можно выполнить чрезбрюшинным или внебрюшинным доступами. Применение данной техники позволяет снизить число осложнений и ускорить процесс реабилитации больных.
Один из вариантов лапароскопической операции — робот-ассистированная радикальная простатэктомия (согласно материалам Guidelines EAU 2015 года — клинического руководства Европейской ассоциации урологов). Робот-ассистированная радикальная простатэктомия (РАРП) активно «вытесняет» РПЭ в качестве «золотого стандарта» оперативного лечения локализованного рака простаты во всём мире. [22] При РАРП, по сравнению с РПЭ, достоверно уменьшается объём кровопотери, имеются преимущества при оценке восстановления удержания мочи и эректильной функции. [14]
Лучевая терапия (ЛТ)
Как и простатэктомия, лучевую терапию относят к радикальным методам лечения локализованного рака простаты. При местно распространённом РПЖ, ЛТ проводят для того, чтобы улучшить выживаемость больных, и чаще в сочетании с гормонотерапией. Цель лучевой терапии — максимально точное достижение терапевтической дозы ионизирующего излучения в ткани предстательной железы при условии минимального лучевого воздействия на окружающие органы и ткани. [23]
Брахитерапия (внутритканевая ЛТ) — имплантация радиоактивных источников в ткань предстательной железы. Для терапии РПЖ применяется постоянная (низкодозная) и временная (высокодозная) брахитерапия. Для временной брахитерапии применяют изотоп 192 Ir. Удаление радиоактивных игл осуществляется после подведения необходимой дозы к предстательной железе. Высокодозную брахитерапию применяют при местно распространённом РПЖ (T3 N0 M0), комбинируя с дистанционным облучением. При локализованном РПЖ чаще применяют постоянную брахитерапию: в предстательную железу вводятся радиоактивные гранулы 125I (период полураспада — 60 дней) или 103Pd (период полураспада — 17 дней). Более локализованное распределение ионизирующего излучения при брахитерапии позволяет подвести более высокую дозу облучения к предстательной железе с меньшим лучевым воздействием на окружающие ткани, чем при проведении дистанционной ЛТ. Внедрение радиоактивных источников производится через промежность под контролем трансректального УЗИ. Доза облучения при имплантации 125I составляет 140-160 гр, при имплантации 103Pd — 115-120 гр. [24]
Минимально инвазивные методы лечения РПЖ
К минимально инвазивным методам лечения РПЖ относятся криоабляция простаты и абляция предстательной железы с помощью высокоинтенсивного сфокусированного ультразвука — HIFU (англ. High Intensity Focused Ultrasound). Криоабляция простаты — хорошо изученный альтернативный метод терапии РПЖ, в то время как метод HIFU до конца не изучен. Фокальная терапия РПЖ с помощью различных методик, таких как криоабляция, ультразвуковая или лазерная абляция и пр.) активно изучается во многих клиниках. [14]
Гормональная терапия
Гормонотерапия, в качестве самостоятельного способа лечения РПЖ, рекомендуется с паллиативной целью. В то же время назначение гормональных препаратов может быть показано в сочетании с радикальным оперативным или лучевым лечением в качестве комбинированной противоопухолевой терапии. Основой механизма действия эндокринного лечения является снижение концентрации тестостерона в клетках предстательной железы, реализованное одним из следующих способов:
К методам гормонотерапии относят:
Гормональные препараты других классов
Рекомендуется принимать кетоконазол — противогрибковый препарат, угнетающий синтез андрогенов надпочечников. Применяют в качестве второй линии гормональной терапии метастатического РПЖ на фоне прогрессирования процесса после проведения максимальной андрогенной блокады. Кетоконазол назначают внутрь в дозе 400 мг 3 раза в сутки.
Иммунотерапия рака простаты
Иммунная терапия рака предстательной железы активирует лимфоциты, способные уничтожить раковые клетки. Мишень — антигены, характерные для рака простаты. Это, прежде всего, PSA, а также простатическая фосфатаза и простатспецифический мембранный антиген (PSMA). При иммунологическом лечении злокачественных опухолей простаты применяются дендритно-клеточные вакцины, вакцины клеток всей опухоли, векторсвязанные вакцины и моноклональные антитела.
На сегодняшний день появились новые лекарственные средства, которые могут стать препаратами первой линии лечения данного заболевания. Абиратерон (Zytiga) — препарат, утверждённый в Израиле и предназначенный для лечения кастрат-резистентного рака предстательной железы. Проствак, как вакцина, стимулирует иммунитет для мобилизации организма на борьбу с раковыми клетками. Выживаемость пациентов с тяжёлыми формами рака простаты, принимающих проствак, повышается с 16-ти месяцев до 24-х. Алфарадин — радиофармпрепарат, выделяющий радиоактивные альфа-частицы, они локально воздействуют на метастазы. Деносумаб защищает кости при возникновении метастаз, препятствуя выводу кальция из костей, притормаживая развитие метастатического процесса в 5 раз эффективнее других препаратов. [14]
Химиотерапия рака простаты
На начальных этапах рака простаты химиотерапия малоэффективна. Это связано с тем, что злокачественные опухолевые клетки предстательной железы растут так же, как и здоровые. Цитостатики же действуют исключительно на быстрорастущие клеточные структуры. Чаще всего противоопухолевые препараты назначаются на III–IV стадии болезни — при больших размерах первичной опухоли, сильной боли, метастазах и наличии нескольких очагов в костной ткани.
Преимущество противоопухолевых химиопрепаратов — это возможность использовать их при агрессивных опухолях предстательной железы, которые уже дали метастазы и не могут быть удалены хирургически. В сочетании с операцией и гормональными препаратами химиотерапия позволяет стабилизировать или улучшить состояние пациента.
Химиотерапия заключается во внутривенном введении специальных химиотерапевтических средств. В среднем один цикл химиотерапии при раке простаты длится 1–4 недели. При раке предстательной железы применяется Доцетаксел с Гозерелином, Бусерелином и Трипторелином.
При неэффективности Доцетаксела или устойчивости к нему применяется Кабазитаксел (Джевтана). Результаты исследований показали, что этот химиопрепарат гораздо эффективнее Митоксантрона, который ранее выбирался для замены Доцетаксела.
Химиотерапевтические препараты останавливают деление злокачественных клеток, замедляя или полностью останавливая рост опухоли. В то же время эти препараты вызывают тяжёлые побочные эффекты, такие как:
Виротерапия
Спасительная терапия
У всех пациентов с метастатическим процессом в костях, получающих терапию на основе доцетаксела, наблюдалось прогрессирование. В связи с этим были проведены многочисленные исследования, связанные с изучением роли спасительной терапии. Результаты этих исследований показали, что терапия кабазитакселом, интермиттирующая химиотерапия доцетакселом и молекулярно-направленная терапия — наиболее приемлемые режимы лечения. В настоящее время эти методики не рекомендуются в связи с малым количеством рандомизированных исследований.
Методы паллиативной терапии
У большинства пациентов с костно-распространённым раком предстательной железы с (КР РПЖ), костные метастазы сопровождаются выраженным болевым синдромом. Два радиоизотопа, Sr-89 и Sа-153, способны уменьшить или купировать боль в костях у 72 % пациентов. У больных с костными метастазами, которые сопровождаются болевым синдромом, применение Rа-233 оказалось весьма эффективным.
Осложнения, вызванные костными метастазами, выражаются в болевых ощущениях в костях, разрушении позвонков, деформирующих патологических переломах и компрессии спинного мозга. Ещё одна причина патологических переломов — остеопороз, поэтому необходимо проведение его профилактики.
Применение костного цемента — продуктивный метод лечения патологических переломов, который позволяет значительно уменьшить болевые ощущения и повысить качество жизни. При возникновении подозрения на существование компрессии спинного мозга необходимо как можно скорее назначить высокие дозы кортикостероидов и выполнить МРТ.
Бифосфонаты используются для торможения резорбции костной ткани. При применении золедроновой кислоты было отмечено увеличение времени до появления первого скелетного осложнения, что улучшало качество жизни пациентов. В настоящее время бифосфонаты показаны пациентам с КР РПЖ с костными метастазами для профилактики скелетных осложнений, хотя однозначного оптимального интервала между приёмами не существует (на данный момент он составляет 3 недели или менее).
Всегда стоит помнить о том, что у этих препаратов существуют побочные эффекты, в особенности у амино-бисфосфонатов (например, некроз верхней челюсти). Бисфосфонаты назначают на раннем этапе лечения КР РПЖ с клиническими проявлениями. При дополнительной системной терапии обнаруживают методы устранения возможных побочных эффектов — болевого синдрома, запора, отсутствия аппетита, тошноты, усталости, депрессии, которые развиваются при проведении паллиативного лечения. Терапия включает в себя паллиативную ДЛТ, кортизон, анальгетики и противорвотные средства.
Деносумаб — моноклональное антитело человека, направленное против рецептора-активатора ядерного фактора В-лиганда, является ключевым медиатором образования остеокластов (больших многоядерных клеток). У пациентов с КР РПЖ стадии М0 деносумаб привёл к увеличению показателя выживаемости без костного метастазирования по сравнению с плацебо. При проведении третьей фазы лечения было отмечено, что эффективность и безопасность деносумаба сопоставима с золедроновой кислотой у пациентов с метастатическим КР РПЖ. Деносумаб разрешён к применению Управлением по контролю качества пищевых продуктов и лекарственных средств США для профилактики скелетных осложнений у пациентов с костными метастазами, обусловленными наличием раковых опухолей.
После терапии доцетакселом, при прогрессии РПЖ рекомендовано применение кабазитаксела.
Рейтинг ведущих онкоцентров России:
Рейтинг ведущих зарубежных клиник, специализирующихся на лечении рака предстательной железы:
Далее рассмотрим осложнения различных методов лечения РПЖ.
Осложнения радикальной простатэктомии:
Нарушение эрекции может развиваться у всех больных после выполнения радикальной простатэктомии, не применяя при этом нервосберегающую технику. Для того, чтобы сохранить эректильную функцию, разработана техника операции, позволяющая сохранить кавернозные нервно-сосудистые пучки.
Осложнения дистанционной лучевой терапии:
Осложнения эстрогенотерапии:
Прогноз. Профилактика
Классификация прогностических факторов риска по DAmico
По этой классификации учитывается вероятность прогрессирования рака на начальных стадиях до проявления клинических симптомов и летального исхода, а также риск возникновения рецидивов после локализованного лечения рака.
По классификации рака предстательной железы DAmico, пациентов относят к одной из трёх групп прогрессирования болезни: низкой, средней или высокой. Для оценки берутся следующие показатели:
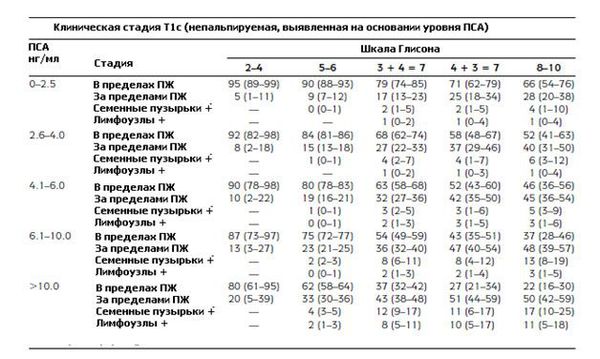
В группу низкого риска относятся пациенты, у которых уровень ПСА ≤ 10 нг/мл, шкала Глисона ≤ 6 баллов, клиническая стадия — T1-2a. К группе среднего риска относят пациентов, у которых уровень ПСА 10-20 нг/мл, шкала Глисона — 7 баллов, клиническая стадия — T2b. К группе высокого риска относят пациентов, у которых уровень ПСА > 20 нг/мл, шкала Глисона ≥ 8 баллов, клиническая стадия — T2c-3a.
Прогнозирование по таблицам Алана Партина (номограммам)
Таблицы Партина представляют собой шкалы, в которых учитываются математические модели, высчитанные на основании значения уровня ПСА, баллов по шкале Глисона и клинической стадии рака простаты по классификации по системе ТNM. График Партина позволяет сделать прогноз дальнейшей прогрессии заболевания. Номограммы составлялись на основании исследования данных о мужчинах, которые проходили лечение рака предстательной железы. Таким образом, базируясь на этих данных, были составлены таблицы, которые делятся следующим образом:
Вот так выглядят модифицированные номограммы Партина, по которым можно определить вероятность дальнейшего прогрессирования рака простаты:
Прогноз выживаемости при раке простаты
Профилактика
— Ежегодное урологическое обследование после 50 лет, а мужчин с генетической предрасположенностью — после 40 лет по стандартной программе обследования, включающее:
— Правильное сбалансированное питание:
— Отказ от вредных привычек: курения, алкоголя, наркотиков.
— Физическая активность.
Одним из основных факторов, способствующих развитию болезни, является образ жизни. Умеренные физические нагрузки на свежем воздухе — бег трусцой, ходьба, плавание, езда на велосипеде — улучшают иммунитет, устраняют гиподинамию как фактор развития рака простаты, усиливают кровообращение малого таза мужчины.