Что такое misc синдром
Редкий мультисистемный воспалительный синдром у детей, связанный с коронавирусом
По мере того как эта первая волна COVID-19 продолжается, с новым коронавирусом связывают все больше осложнений и связанных с ними заболеваний. Синдром редкого нового заболевания, по-видимому, вызван сверхактивным иммунным ответом у детей, который часто наступает через несколько недель после контакта с вирусом.
Нам нужно больше знать о различных иммунных реакциях, чтобы вакцины и лечение были максимально безопасными и эффективными. Это новое заболевание подчеркивает, насколько мы еще не понимаем потенциальных последствий вируса SARS-CoV-2.
Число этих атипичных случаев у детей растет с середины апреля. Наиболее распространенными симптомами являются лихорадка, сыпь и осложнения со стороны кровеносных сосудов из-за воспаления, что побудило Центры США по контролю и профилактике заболеваний (CDC) назвать это мультисистемным воспалительным синдромом у детей (MIS-C).
Вирусологи исследую то, как вирусы влияют на разные области тела и вызывают разные симптомы. В зависимости от вируса ассоциированные синдромы могут быть редкими и зависеть от того, как вирус взаимодействует с иммунным ответом человека.
Самым опасным аспектом нового коронавируса может быть инфекция кровеносных сосудов, вызывающая проблемы с кровяным давлением, воспаление и пропотевание жидкости из кровеносных сосудов в легкие, вызывающая характерный острый респираторный дистресс. Из-за множества симптомов и проблем с тестированием связать вирус с этими новыми случаями MIS-C было сложно.
Воздействие и симптомы
Первые случаи были выявлены у детей через три-четыре недели после вероятного заражения, но в других случаях начало происходило намного быстрее. У некоторых детей с MIS-C положительный тест на вирус, в то время как у других положительный тест на антитела к коронавирусу, что указывает на то, что они инфицированы, но больше не имеют вируса. В то время как возможности тестирования улучшаются, неточные тесты на вирус и антитела усложняют наше понимание болезни.
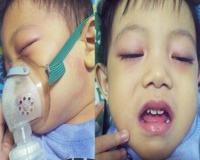
MIS-C первоначально проявляется в виде стойкой высокой температуры, которая длится несколько дней, часто с высыпаниями на теле; покраснение глаз, губ и языка; и опухание лимфатических узлов, рук или ног. Это может вызвать боль в животе, рвоту и диарею, а также боль и отек конечностей.
Этот гиперактивный иммунный ответ вызывает воспаление кровеносных сосудов, которое может повлиять на сердце и кровяное давление и вызвать учащенное сердцебиение или боль в груди. Некоторые дети испытывают затрудненное дыхание или учащенное дыхание, связанное с проблемами сердца или кровообращения.
MISC-C и болезнь Кавасаки
MIS-C похож на болезнь Кавасаки, редкое состояние, при котором гиперактивный иммунный ответ детей вызывает лихорадку, сыпь и воспаление кровеносных сосудов. Болезнь Кавасаки может вызвать проблемы с сердцем и, в редких случаях, падение артериального давления, что приводит к шоку.
Это заболевание, похожее на Кавасаки, встречается в районах, сильно пострадавших от COVID-19, в 30 раз чаще, чем обычно. В большинстве случаев имеется положительный или вероятный контакт с вирусом, поэтому исследователи пытаются понять, являются ли эти случаи болезнью Кавасаки, вызванной коронавирусной инфекцией, или новым возникающим заболеванием с аналогичными симптомами.
Клинические методы лечения болезни Кавасаки были эффективными, хотя для лечения MIS-C чаще требуются дополнительные противовоспалительные препараты. Типичная болезнь Кавасаки длится от шести до восьми недель, поэтому требуется больше времени, чтобы выявить различия и потенциальные долгосрочные проблемы со здоровьем, связанные с этой новой болезнью.
Из-за общей связи гиперактивации иммунитета этот воспалительный синдром может быть связан с цитокиновыми штормами или проблемами с сердцем, наблюдаемыми у взрослых с COVID-19. MIS-C также может быть связан с проблемами кровообращения, связанными с SARS-CoV-2, такими как внезапное увеличение покрасневших и болезненных пальцев ног.
Редкий диагноз
Врачи заметили первые случаи заболевания в середине апреля, и, хотя это все еще очень редко, сотни задокументированных случаев появились в США и Европе. Большинство случаев происходит из стран с высокой распространенностью COVID-19, таких как США, Великобритания, Италия, Испания и Германия. Определение случая CDC ограничивает диагностику MIS-C людьми до 21 года, что может привести к непреднамеренному игнорированию случаев у молодых людей.
На детей младше 18 лет приходится от одного до двух процентов от общего числа случаев COVID-19 в США и Европе, хотя мы не знаем, имеют ли дети более низкую восприимчивость или большую долю бессимптомных инфекций. Узнать больше о том, как SARS-CoV-2 влияет на детей, необходимо для безопасного возобновления жизни сообществ, поскольку мы не понимаем, как бессимптомные инфекции могут проявляться у детей и как это влияет на наше понимание распространения вируса. Выявление различных симптомов и иммунных реакций SARS-CoV-2 у детей также будет иметь решающее значение для разработки безопасных и эффективных вакцин.
Некоторые дети, переболевшие коронавирусом, сталкиваются с мультисистемным воспалительным синдромом — рассказываем, что это такое
© Коллаж Chips Journal
Обратите внимание на эту информацию!
Коронавирус нового типа относительно легко протекает у детей, но даже несмотря на это, в мире регистрируют случаи тяжелого течения болезни и летальных исходов у малышей. Весной обнаружили еще одну угрозу — мультисистемный воспалительный синдром, который развивается у детей после перенесенного коронавируса. Вот, что об этом известно.
Впервые о странной болезни, симптомами похожей на болезнь Кавасаки, заговорили в конце апреля итальянские врачи — они отметили, что случаев проявления у детей симптомов болезни Кавасаки стало намного больше, и все это — на фоне эпидемии коронавируса.
Чуть позже аналогичные наблюдения появились у врачей из Великобритании, Испании, Португалии и США. В мае количество детей с Кавасаки-подобными симптомами в Нью-Йорке достигло 102 случаев, три из которых закончились летальным исходом. Сама по себе болезнь Кавасаки встречается довольно редко, а потому даже такие показатели расцениваются как резкий скачок.
Пока никаких прямых доказательств связи между возникновением мультисистемного воспалительного синдрома у детей и коронавирусом врачам обнаружить не удалось, однако многие из них считают, что два заболевания все же связаны. У подавляющего большинства детей, госпитализированных с симптомами болезни Кавасаки, был положительный тест на антитела к коронавирусу, однако при этом все они перенесли коронавирус в очень легкой или вообще бессимптомной форме.
К счастью, в большинстве случаев дети успешно выздоравливают после проявления у них симптомов воспалительного синдрома, хотя и переносят его нелегко. Вот, на что следует обратить внимание родителям:





При появлении таких симптомов у ребенка родителям рекомендуется как можно быстрее обратиться к врачу, чтобы получить квалифицированную медицинскую помощь.
Доктора, занимающиеся лечением детей с мультисистемным воспалительным синдромом, не обнаружили специфических предпосылок к развитию синдрома у детей, всех пациентов объединяет только одно — положительный тест на антитела коронавируса. «Все наши пациенты до этого были совершенно здоровы, без сопутствующих заболеваний», — говорит доктор Джордж Офори-Аманфо, руководитель отделения реаниматологии детской больницы Маунт-Синай Кравис.
23 мая стало известно, что в Москве от Кавасаки-подобной болезни умерла двухлетняя девочка. Врачи боролись за ее жизнь, но не смогли спасти. По данным РИА новостей, это первый зарегистрированный случай летального исхода заболевания мультисистемным воспалительным синдромом в Москве.
Впрочем, мы не хотим вас напугать. Врачи говорят, что несмотря на рост проявления симптомов болезни Кавасаки у детей, предположительно связанный с перенесенным ранее коронавирусом, случаи заболевания все равно встречаются довольно редко и еще реже приводят к серьезным последствиям. Главное — внимательно следить за развитием тревожных симптомов и своевременно обращаться к врачу.
Мультисистемный воспалительный синдром у детей
Мультисистемный воспалительный синдром у детей – это ассоциированный с COVID-19 симптомокомплекс, встречающийся у детей и подростков, включающий признаки болезни Кавасаки и токсического шока. Клиническая картина представлена лихорадкой, нарушениями функции ЖКТ, менингеальными симптомами, кожной сыпью, конъюнктивитом, гипотонией, миокардитом. Лабораторная диагностика требует подтверждения инфицирования SARS-CoV-2, оценки маркеров воспаления, системы гемостаза; инструментальная – проведения ЭхоКС, КТ грудной клетки, УЗИ. В лечении используются оксигенотерапия, ГКС, антикоагулянты, иммуноглобулины, антибиотики.
МКБ-10
Общие сведения
Общая доля детей в структуре заболеваемости COVID-19 составляет 1-1,7%. 90% из них переносит новую коронавирусную инфекцию бессимптомно, в легкой или среднетяжелой форме. Вместе с тем, у отдельных пациентов младше 18 лет на фоне ковид-инфекции развивается выраженная гипервоспалительная реакция и полиорганные нарушения. Этот феномен получил название «детского мультисистемного воспалительного синдрома» (ДМВС, МВС у детей). Всего описано свыше 600 случаев ДМВС. Большинство наблюдений зафиксировано в Великобритании, Франции и США.
Причины
Этиологически заболевание связано с перенесенной инфекцией COVID-19. Предполагается, что мультисистемный воспалительный синдром является постинфекционным осложнением, а не проявлением острой коронавирусной болезни. Как правило, ДМВС развивается через 1-6 недель после острой фазы. К этому времени у 2/3 детей ПЦР-тесты на SARS-CoV-2 становятся отрицательными, но при этом обнаруживаются антитела к коронавирусу.
Факторы риска
Условия, на фоне которых детский мультисистемный синдром воспаления развивается чаще, включают:
Патогенез
Патофизиология мультисистемного воспалительного синдрома во многом остается неясной. По всей видимости, в его основе лежит вирус-индуцированная гипериммунная реакция. ДМВС рассматривается как аналог цитокинового шторма у взрослых. В его патогенезе прослеживаются механизмы, присущие синдрому Кавасаки, синдрому активации макрофагов и синдрому высвобождения цитокинов.
Важнейшую роль в патогенезе играет активация Т-лимфоцитов, гиперпродукция провоспалительных цитокинов (ФНО-α, интерлейкинов 1, 2, 6, 8, 10, ГМ-КСФ), отложение иммунных комплексов в сосудистой стенке. Эти механизмы обусловливают развитие мультисистемного воспалительного ответа и объясняют большинство клинико-лабораторных признаков синдрома: лихорадку, гиперферритинемию, коагулопатию, повышение маркеров воспаления.
Патологоанатомическая картина ДМВС характеризуется развитием иммунного некротизирующего васкулита, гиперкоагуляционного синдрома с гемофагоцитозом, поражением ЦНС, ССС, ЖКТ, кожи и слизистых.
Симптомы
Развитию мультисистемного воспалительного синдрома у детей предшествует ОРВИ или подтвержденный COVID-19. Главным клиническим симптомом является фебрильная лихорадка (присутствует у 100% заболевших), которая не купируется в течение 1-2 недель или возобновляется после кажущегося выздоровления. Типичен абдоминальный болевой синдром, сопровождающийся диареей или рвотой. Об этом сообщают от 60 до 97% пациентов. Клиническая картина имитирует вирусный гастроэнтерит, а в некоторых случаях ‒ острый аппендицит.
Другими патогномоничными признаками служат полиморфная (макулезная, макулопапулезная) сыпь (50-76%). У 30 до 50% детей с мультисистемным воспалительным синдромом отмечаются признаки угнетения ЦНС: вялость, цефалгия, судороги, спутанное сознание. Могут возникать загрудинные боли, артериальная гипотензия, вазодилататорный шок. Респираторные нарушения – одышка, тахипноэ – наблюдаются у 20-65% детей.
Часто развивается двусторонний конъюнктивит, склерит, хейлит, лимфаденопатия. Менее распространенными проявлениями выступают отечность кистей и стоп, боль в горле.
Осложнения
Почти у половины больных с мультисистемным воспалительным синдромом развивается дыхательная недостаточность, в т.ч. респираторный дистресс-синдром, требующие кислородной поддержки. Тревожным признаком служит нарастание цианоза, одышки, втяжение межреберных промежутков. Кардиоваскулярные осложнения включают коронарит, перикардит, миокардит, вальвулит. В отдельных случаях МВС сопровождается аритмией, СН, острым коронарным синдромом. Опасным отдаленным осложнением служат аневризмы коронарных артерий.
Поражение ЦНС может отягощаться цереброваскулитом, инсультом. Иногда выявляются выпоты в серозных полостях: перикардиты, плевриты, асциты. Имеются сообщения о развитии острой почечной и печеночной недостаточности. При неконтролируемом развитии событий гибель детей происходит по причине сепсиса, шока, полиорганной недостаточности.
Диагностика
Диагностика ДМВС складывается из клинических критериев, дополненных данными лабораторных и инструментальных методов. Обследование проводится стационарно с привлечением детских неврологов, кардиологов, пульмонологов, реаниматологов. На наличие мультисистемного воспалительного синдрома указывает:
Для дальнейшей оценки функции органов проводятся:
Дифференциальная диагностика
Детский МВС по своим клиническим проявлениям сходен с другими воспалительными и инфекционными процессами. В рамках лабораторно-инструментального обследования дифдиагностика проводится со следующими состояниями:
Лечение мультисистемного воспалительного синдрома
Терапия МВС проводится в отделении детском ОРИТ. Решение по тактике ведения таких пациентов принимается коллегиально с обязательным участием врача-ревматолога. Основные принципы терапии мультисистемного воспалительного синдрома изложены в «Методических рекомендациях по лечению COVID-19 у детей» от 03.07.2020 г. Они включают:
Прогноз и профилактика
Мультисистемный воспалительный синдром, ассоциированный с SARS-CoV-2, следует рассматривать как тяжелое проявление или осложнение COVID-19 у детей. Он требует проведения интенсивной терапии, может сопровождаться тяжелыми и смертельно опасными ближайшими и отдаленными последствиями. Летальность составляет 0,5-1%. Профилактике МВС способствует катамнестическое наблюдение детей, больных и контактных по COVID-19. Особенного внимания и более тщательного обследования заслуживают пациенты, входящие в группы риска. Вопрос о назначении профилактической антикоагулянтной терапии детям с COVID-19 остается дискутабельным.
Диагностика и лечение детского мультисистемного воспалительного синдрома, ассоциированного с COVID-19: клиническое наблюдение
1 ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, г. Москва
2 ГБУЗ «Детская городская клиническая больница им. З.А. Башляевой Департамента здравоохранения г. Москвы», г. Москва
3 Академия постдипломного образования ФГБУ «Федеральный научно-клинический центр специализированных видов медицинской помощи и медицинских технологий ФМБА России», г. Москва
4 ФБУН «Центральный научно-исследовательский институт эпидемиологии» Роспотребнадзора, г. Москва
5 ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, г. Москва
Опубликовано в журнале:
«Практика педиатра» № 2, 2021, стр. 4-9
Ключевые слова: COVID-19, дети, PIMS, MIS-C, PIMS-TS, детский мультисистемный воспалительный синдром, ассоциированный с SARS-CoV-2
Резюме. В статье на клиническом примере описаны особенности течения детского мультисистемного воспалительного синдрома у пациента с сочетанной патологией, что потребовало расширения алгоритма диагностики и применения междисциплинарного подхода к решению проблемы.
Для цитирования: Мазанкова Л.Н., Османов И.М., Самитова Э.Р. и др. Диагностика и лечение детского мультисистемного воспалительного синдрома, ассоциированного с COVID-19: клиническое наблюдение. Практика педиатра 2021;(2):4—9.
Keywords: COVID-19, children, PIMS, MIS-C, PIMS-TS, pediatric inflammatory multisystem syndrome, associated with SARS-CoV-2, multisystem inflammatory syndrome in children
Summary. The article presents the data of observation of the peculiarities of the course of pediatric inflammatory multisystem syndrome, describes a clinical case of this syndrome with comorbid pathology, which requires an extension of the diagnostic algorithm and an interdisciplinary approach to solving the problem.
For citation: Mazankova L.N., Osmanov I.M., Samitova E.R. et al. Diagnosis and treatment of pediatric inflammatory multisystem syndrome associated with COVID-19: clinical case. Pediatrician’s Practice 2021;(2):4-9. (In Russ.)
Диагностические критерии PIMS-TS/MIS-C: детский возраст, стойкая лихорадка (≥24 ч по критериям Центров по контролю и профилактике заболеваний США и ≥3 сут по критериям Всемирной организации здравоохранения), полиорганное поражение, выявление лабораторных маркеров воспаления, исключение альтернативных диагнозов и указание на предшествующую перенесенную инфекцию, вызванную SARS-CoV-2. Согласно опубликованным обзорам, в реальной клинической практике наблюдается вариабельность клинических признаков и тяжести заболевания (от легких случаев до случаев с неблагоприятным исходом). Определенные диагностические трудности возникают при проведении дифференциальной диагностики и исключении синдрома Кавасаки, который имеет сходную клиническую картину (стойкая лихорадка и кожно-слизистый синдром). В отличие от синдрома Кавасаки, PIMS-TS чаще возникает у детей более старшего возраста (≥5 лет), чаще характеризуется полиорганной дисфунцией, вовлечением желудочно-кишечного тракта и сердечно-сосудистой системы (миокардит). Средний возраст пациентов варьирует от 7 до 10 лет (диапазон от 7 мес до 20 лет). Вопрос о роли сопутствующих патологических состояний, повышающих риск тяжелого течения PIMS-TS, остается спорным: в серии наблюдений, описанной L.R. Feldstein и соавт., не менее 73% пациентов были ранее здоровы, а наиболее частыми сопутствующими состояниями были избыточный вес и бронхиальная астма [6]; влияние герпесвирусных инфекций, в том числе цитомегаловирусной, на течение заболевания у детей не изучено.
Нередко в патологический процесс при PIMS-TS/ MIS-C вовлекаются нервная и респираторная системы. Неврологические симптомы, включая головную боль, изменения зрения, спутанность сознания и признаки менингита, были зарегистрированы у 12-56% пациентов [5, 7-9]. Из респираторных симптомов описаны одышка, кашель, гипоксия и респираторный дистресс-синдром 8.
Лабораторные маркеры воспаления, дисфункция миокарда и коагуляционные нарушения входят в диагностические критерии PIMS-TS/MIS-C. Согласно критериям уровень С-реактивного белка (СРБ), ферритина, прокальцитонина и сывороточного интерлейкина-6 (ИЛ-6) должен быть значительно повышен. L.R. Feldstein и соавт. выявили, что у 171 из 186 пациентов было отмечено повышение содержания по крайней мере 4 воспалительных биомаркеров, включая тропонин I и пронатрийуретический пептид, D-димер, фибриноген [6]. К лабораторным признакам PIMS-TS/ MIS-С относят также лимфопению, нейтрофилез, гипоальбуминемию, анемию и тромбоцитопению.
В методических рекомендациях Минздрава России «Особенности клинических проявлений и лечения заболевания, вызванного новой коронавирусной инфекцией (COVID-19) у детей» (версия 2 от 03.07.2020) сформулированы основные подходы к диагностике и лечению пациентов с PIMS-TS/MIS-C [1]. К настоящему времени опубликованы временные клинические рекомендации по диагностической оценке и лечению PIMS-TS/MIS-C Американской академии педиатрии и Американского колледжа ревматологии [13, 14].
Несмотря на потенциально тяжелые клинические проявления, исход PIMS-TS/MIS-C в целом благоприятен. В большинстве случаев в течение первых дней на фоне лечения наблюдается тенденция к улучшению состояния пациентов. Средняя продолжительность пребывания в отделении интенсивной терапии и реанимации (ОРИТ) колеблется от 4 до 7 дней [5, 6]. Летальность относительно низка и составляет, по текущим оценкам, около 2% [5, 6, 9].
Приводим собственное клиническое наблюдение тяжелого течения PIMS-TS/MIS-C на фоне персистирующей цитомегаловирусной инфекции в стадии реактивации.
Клинический пример
Пациент К., 3 лет, поступил 17.11.2020 в инфекционное отделение Детской городской клинической больницы им. З.А. Башляевой по экстренным показаниям на 6-е сутки болезни. Пациент и родители предъявляли жалобы на повышение температуры тела до 39,5°С, боли в животе, рвоту, жидкий стул с примесью зелени, появление высыпаний на коже, задержку мочи в течение 16 ч.
Заболевание началось остро 12.11.2020 со стойкой фебрильной температуры тела (39,5-40°С). На 3-й день болезни (14.11.2020) присоединились боли в животе, была двукратная рвота. На 4-е сутки ребенок осмотрен участковым педиатром, который заподозрил инфекционный мононуклеоз, назначил кларитромицин в возрастной дозе, кипферон. На фоне терапии и применения антипиретиков (ибупрофена, парацетамола) лихорадка сохранялась; к вечеру 4-го дня отмечено снижение диуреза, появилась отечность век, жидкий стул до 3 раз в сутки с примесью зелени.
Из анамнеза жизни: ребенок от 5-й физиологично протекавшей беременности, роды третьи, срочные, самостоятельные. Масса тела при рождении 3150 г, длина 51 см. Вакцинирован по индивидуальному графику, в том числе от пневмококковой инфекции в сентябре 2019 г. Перенесенные заболевания: редкие ОРВИ. В течение последних 2 мес не болел. Эпидемиологический анамнез: в контакте с инфекционными больными не был, дошкольное учреждение не посещает.
По жизненным показаниям (нарастающая общемозговая симптоматика, вазоплегический шок, водно-электролитные нарушения, анурия) ребенок был госпитализирован в ОРИТ № 2 с предварительным диагнозом: «Острая кишечная инфекция, гастроэнтероколит. Токсикоз. ОРВИ. Острый аппендицит?» При поступлении в ОРИТ № 2 начата вазопрессорная поддержка дофамином в дозе 7,5-10 мкг/кг/мин. Неоднократно консультирован хирургом, острый аппендицит исключен.
Результаты лабораторно-инструментального обследования при поступлении представлены ниже.
Таким образом, при эхоКГ, проведенной перед выпиской мальчика из стационара, не выявлено патологии сердца. Симптомы миокардиальной дисфункции купированы, показатели z-score коронарных артерий находились в пределах нормы, а транзиторное утолщение створок аортального клапана, которое появилось на пике заболевания, было обусловлено течением васкулита (аортальный вальвулит) в рамках основной патологии. В период нахождения в отделении кардиологии у мальчика наблюдалась тахикардия с ЧСС до 160 в минуту, что было обусловлено приемом преднизолона. Курс терапии преднизолоном продолжался 27 дней. После отмены преднизолона ЧСС снизилась до 115-147 в минуту.
На 28-й день лечения (15.12.2020) ребенок был выписан в удовлетворительном состоянии под наблюдение участкового педиатра, кардиолога, врача-инфекциониста, нефролога.
Диагноз клинический при выписке:
Основной: U10. Детский воспалительный мультисистемный синдром (PIMS), ассоциированный с COVID-19, тяжелая форма. Двусторонняя вирусная пневмония, КТ-1, более 10%. Вальвулит аортального клапана.
Осложнения: сердечная недостаточность II-III ст. Острое почечное повреждение. Анемия средней степени тяжести.
Сопутствующий: персистирующая ЦМВ-инфекция в стадии реактивации. Астенический синдром. Кариес зубов распространенный.
По месту жительства рекомендовано продолжить терапию ЦМВ-инфекции вифероном, а также дезагрегантную, кардиотрофную терапию и терапию, направленную на восстановление кишечной микрофлоры.
Заключение
Данный клинический случай демонстрирует тяжелое течение детского воспалительного мультисистемного синдрома с полиорганной недостаточностью (дыхательной, сердечной, почечной) у ребенка 3 лет, перенесшего новую коронавирусную инфекцию в бессимптомной форме. К особенностям данного случая следует отнести длительное сохранение умеренной интоксикации и субфебрилитета на фоне адекватной терапии детского мультисистемного воспалительного синдрома (PIMS), ассоциированного с СOVID-19, что обусловлено реактивацией персистирующей ЦМВ-инфекции на фоне иммуносупрессивной терапии основного заболевания, а утолщение на створках аортального клапана носило транзиторный характер аортального вальвулита. Нельзя исключать возможности коморбидной патологии у пациентов с PIMS, требующей расширения алгоритма диагностики и междисциплинарного подхода к лечению.