Что сделать чтобы пластырь не отклеивался на ноге
Зачем нужны заживляющие пластыри для ран

Все раны, вне зависимости от их происхождения, необходимо защитить от грязи, пыли, трения и прочих видов внешнего воздействия. Несвоевременная обработка и отсутствие регулярных перевязок чревато нагноением и развитием вторичной инфекции. Особенно это касается открытых ран. Производители медицинских товаров выпускают широкий ассортимент пластырей для заживления ран. Это, по большей части, гипоаллергенные бактерицидные изделия в виде полосок с клеящимися краями или жидкие составы.
Классический пластырь на рану представляет собой пористую полоску на клеящейся основе, в центре которой — марлевая прокладка с антисептической (бактерицидной) пропиткой. В зависимости от фирмы, в качестве пропитки используют ионы серебра, анальгетики, гелий, экстракты трав и воск.
Гипоаллергенный лейкопластырь для ран по своим характеристикам является аналогом бактерицидного, но марлевый участок пропитывается составами, препятствующими появлению раздражения и сыпи на коже. Подходит для особо чувствительной кожи, для детей и лиц, подверженных аллергическим реакциям.
Подходит для особо чувствительной кожи, для детей и лиц, подверженных аллергическим реакциям.
По назначению все изделия делятся на:
Правильное применение пластыря для ран
Использование медицинского пластыря для ран возможно как в быту, так и в медучреждениях и не требует специфических знаний — нужно лишь снять защитную пленку и прижать тканевую часть к ране. Важно только правильно выбрать вид пластыря на рану, чтобы эффект был максимальным.
Волдыри и натоптыши на стопе и пальцах ног возникают от ношения неудобной обуви. Чтобы снизить дискомфорт, унять боль и предотвратить инфицирование мозоли в случае ее разрывания, нужно заклеить поврежденный участок. Для этих целей существуют разные изделия, каждое из которых имеет свои особенности.
Для лечения трофических ожогов и диабетических повреждений кожи используют заживляющий пластырь для ран. Поврежденная кожа должна быть защищена от проникновения бактерий. Для этого производители пропитывают тканевый участок изделий специальными составами. Контактируя с раной, изделие создает гелевый слой и обезболивает участок. Клетки кожи получают оптимальную среду для ускоренной регенерации.
Срок ношения повязки от ожогов отличается от рекомендаций относительно обычного антибактериального пластыря для ран. После фиксации нужно оставить изделие на ране до заживления, и нет нужды снимать его на время купания в душе и регулярно менять. Такое лечение показано при ожогах 1–2 степени. Более серьезные травмы требуют вмешательства специалиста.
Правильное применение заживляющего пластыря для ран гарантирует ускоренную регенерацию клеток, уничтожение вредных микроорганизмов, устранение отеков. В составе пропитки — преимущественно натуральные компоненты на растительной основе. Лечебное действие обладает пролонгированным эффектом.
Какие бывают послеоперационные стерильные пластыри
Хирургическое вмешательство требует последующего применения стерильного медицинского послеоперационного пластыря. Он способен заменить собой стерильную повязку, обеспечивая те же функции — защиту свежей раны от попадания инфекции и последующих проблем. Если разрез небольшой, удается зафиксировать края раны. Производители предлагают изделия с разными пропитками, действие которых подбирается с учетом необходимости.
Как правильно зафиксировать края раны?
Специальные заживляющие повязки на клеевой основе используют, чтобы зафиксировать края ран, представляющих собой мелкие и глубокие порезы. Назначение изделия — предотвращение неаккуратного сведения краев и последующего формирования некрасивого рубца.
Самая распространенная сфера применения — пластическая хирургия, где нужно стягивать раны поврежденных участков на лице. Именно здесь мимические мышцы обуславливают особую подвижность кожи. Если не зафиксировать края раны, останутся шрамы. Специализированные изделия более функциональны, чем обычный перевязочный материал. Стрип-полоски обеспечат образование ровного рубца, который впоследствии рассосется, не оставив следов. В домашних условиях такие полоски используют при незначительных порезах. Если рана глубокая, следует обратиться к специалисту, который проведет должную обработку, а затем зафиксирует рану для скорейшего заживления.
Советы специалистов по правильной обработке раны
Даже самые хорошие перевязочные материалы не дадут ожидаемого эффекта при неправильном применении. Рекомендации специалистов запомнить не сложно. Остается только вспомнить о них в нужный момент и своевременно пополнить домашнюю аптечку всем необходимым для первой помощи.
Прежде чем бинтовать и перевязывать рану, сам поврежденный участок и кожу вокруг требуется обработать с учетом ряда правил. Особенно аккуратно относятся к ранам после хирургического вмешательства. Правила использования повязок с клеевой основой следующие:
Среди полезных советов, которые дают специалисты, нередко встречается рекомендация побрить кожу вокруг раны. Это необходимо, поскольку волосы могут стать причиной инфицирования раневой поверхности даже под повязкой и после обработки. К тому же наличие даже пушковых волос делает перевязку болезненной.
Перечисленные в статье рекомендации помогут с должным вниманием относиться к процессу обработки и перевязки ран. Остается только купить нужные перевязочные материалы, выбирая медицинские товары проверенных производителей. Ассортимент средств достаточно широкий, а цены варьируются с учетом бренда и страны производителя.
Как безболезненно снять пластырь с раны?
Упаковка медицинских пластырей есть в каждой аптечке. Мы используем их при порезах, царапинах, мозолях и прочих повреждениях, включая мелкие операции, и это отличное удобное средство лечения ран. Но есть одна проблема — как после заживления отклеить лейкопластырь так, чтобы не повредить кожу и вновь не травмировать участок раны. Как не причинить себе боль, а также удалить остатки клея?
Описание
Правила наложения пластыря
Чтобы лейкопластырь легко отклеился, его надо правильно приклеить. Прежде чем заклеивать, стоит осушить рану, убрать излишки крови. Область вокруг повреждения (и шов, если он есть) следует также промыть чистой водой, затем еще раз промокнуть чистой тканью.
Чтобы избежать прилипания, рану можно увлажнить специальной бактерицидной мазью. Затем повязку необходимо правильно наложить. Как это сделать при глубоких ранах, обычно рассказывают врач или медсестра, но есть и универсальные правила.
Основные правила использования пластыря:
Существуют пластыри на силиконовой клеящей основе, которые легче снимать. Часто снятие обычного лейкопластыря с небольшой раны тоже проходит быстро. Можно аккуратно сорвать или постепенно отклеивать его от краев, придерживая по центру. Но так получается, увы, не всегда.
Как безболезненно снять пластырь
Если вам все же не удалось легко и безболезненно отклеить лейкопластырь с первого раза, он прилип к волосам или коже, и вы поняли, что придется приложить усилие, чтобы его снять, существуют несколько способов облегчить этот процесс. В данном случае снимать пластырь резким движением нельзя, это может вызвать не только боль, но и дополнительное повреждение и раздражение.
Как безболезненно снять пластырь с раны?
Медицинский пластырь является привычным и удобным средством фиксации разнообразных повязок и медицинских устройств (например катетеров). В каждой аптечке найдется упаковка пластыря для фиксации или бактерицидного.
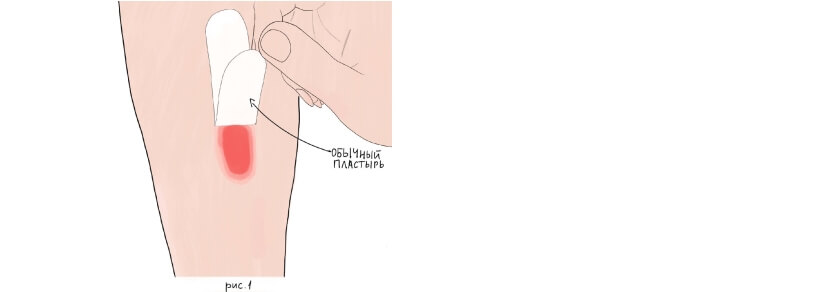
Тем не менее, пластырные повязки имеют свои минусы. Каждый хотя бы раз в жизни сталкивался с проблемой плохо отклеивающегося пластыря. Это может быть довольно болезненно и неприятно, особенно для детей и пожилых людей, а также для людей с нежной чувствительной кожей. Иногда пластырь может крепко приклеиться к коже, волосам и, что хуже всего, к ране, которую должен был защищать. Возникает риск повторного травмирования (рис 1). Чтобы избежать этого, нужно правильно использовать пластырь.
Правила наложения пластыря:
Если площадь раны слишком большая, то используйте лейкопластырь только для фиксации раневой повязки, либо наложите на рану специальную раневую повязку на клейкой основе.
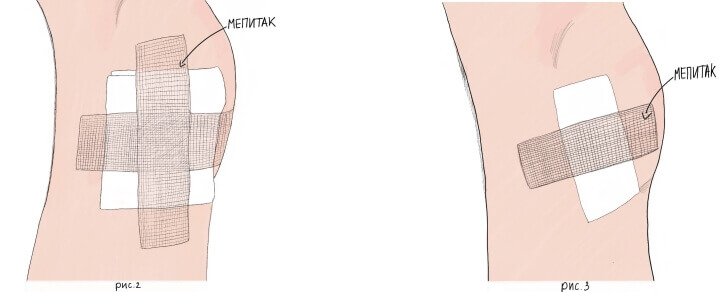
Не стоит забывать, что мы живём в XXI веке и медицинские технологии не стоят на месте. Атравматичные пластыри уже существуют. Например, пластыри Мепитак (Mepitac). Вместо клея в них используется силикон, что с самого начала избавляет вас от всех проблем, связанных с прилипанием и повторным травмированием. Пластырь позволяет надежно зафиксировать лечебную повязку на ране (рис 2 и 3). Удобен для использования в местах труднодоступных для перевязок. Такая пластырная повязка повторяет контуры тела и не стесняет движений.
Если же вы используете привычный пластырь с клеевым слоем, и он всё-таки прилип к ране, волосам или коже и доставляет массу дискомфорта при отклеивании, то способы безопасно и безболезненно избавиться от него есть.
ИНСТРУКЦИЯ
по применению медицинского изделия
Наименование:
Cалипод лейкопластырь мозольный
Описание:
Полоска ткани со слоем мозольной массы, приклеенная к липкой основе – лейкопластырю, прямоугольной, фигурной или круглой формы или полоска ткани со слоем мозольной массы прямоугольной, фигурной или круглой формы в комплекте с лейкопластырем или без него с защитным покрытием.
Состав:
Для изготовления мозольной массы используются каучук натуральный, сера техническая, салициловая кислота, ланолин безводный, масло вазелиновое медицинское, канифоль сосновая, смола сосновая, присадка антиокислительная 4-метил-2,6 –дитретичный бутилфенол (агидол-1); в качестве основы для нанесения мозольной массы – ткань хлопчатобумажная; в качестве липкой основы – Лейкопластырь «Унипласт фиксирующий» или Лейкопластырь Верофарм; в качестве защитного покрытия – материал антиадгезионный или бумага силиконизированная, или пленка полиэтилентерефталатная, или пленка целлюлозная нелакированная.
Описание принципа действия:
За счет компонентов, входящих в состав мозольной массы, Салипод лейкопластырь мозольный оказывает кератолитическое действие.
Область применения:
Условия применения:
В стационарных и амбулаторных лечебно-профилактических медицинских учреждениях и в домашних условиях.
Показания к применению:
Салипод лейкопластырь мозольный предназначен для использования в качестве кератолитического средства.
Противопоказания для применения:
Повышенная чувствительность к веществам, входящим в состав изделия. Нарушение целостности кожных покровов в местах предполагаемого наложения пластыря. Применение у пациентов с сахарным диабетом.
Возможные побочные действия при применении:
Возможны аллергические реакции на вещества, входящие в состав изделия. При их возникновении использование пластыря необходимо прекратить.
При контакте со здоровой кожей возможно ее раздражение.
Меры предосторожности при применении:
Только для наружного применения.
Не использовать по истечении срока годности.
Не использовать повторно.
Хранить в местах недоступных для детей.
Способ применения:
Перед наложением мозольного лейкопластыря следует сделать теплую ванну ноги и вытереть ногу досуха.
Мозольный лейкопластырь на фиксирующем лейкопластыре:
С полоски лейкопластыря снять защитное покрытие. Мозольный лейкопластырь (темный цвет полоски) наложить на мозоль, а липкую часть (белый цвет полоски) приклеить к коже, слегка прижав пальцами. Через два дня лейкопластырь снять. Если мозоль не размягчилась, наложение мозольного лейкопластыря повторить в том же порядке 3-4 раза.
Мозольный лейкопластырь в комплекте с фиксирующем лейкопластырем:
Отрезать пластырь (темного цвета) нужного размера, отделить его от защитного покрытия, наложить на мозоль и закрыть полоской фиксирующего лейкопластыря (белого цвета), шириной несколько большей, чем наложенный пластырь. Через два дня лейкопластырь снять. Если мозоль не размягчилась, наложение мозольного лейкопластыря повторить в том же порядке 3-4 раза.
Мозольный лейкопластырь:
Отрезать кусочек пластыря нужного размера, отделить его от защитного покрытия, наложить на мозоль. Пластырь закрепить обычным лейкопластырем или бинтом (продается отдельно). Через два дня пластырь снять. Если мозоль не размягчилась, наложение пластыря повторить в том же порядке 3-4 раза.
Взаимодействия с другими медицинскими изделиями:
Не использовать одновременно с другими наружными средствами на одних и тех же участках.
Указание возможности и особенностей применения для людей с имплантируемыми в организм человека медицинскими изделиями, беременных женщин, женщин в период грудного вскармливания, детей, взрослых имеющих хронические заболевания.
Исследование применения Салипода лейкопластыря мозольного для людей с имплантируемыми в организм человека медицинскими изделиями, беременных женщин, женщин в период грудного вскармливания, детей, взрослых имеющих хронические заболевания не проводилось. Решение об использовании следует принимать, оценивая соотношение возможного риска для пациента.
Сведения о возможном влиянии использования на способность управлять транспортными средствами, механизмами: Исследования о возможном влиянии Салипода лейкопластыря мозольного на способность управлять транспортными средствами, механизмами не проводились. Решение об использовании следует принимать, оценивая соотношение возможного риска для пациента.
Форма выпуска:
Салипод лейкопластырь мозольный упаковывают в контурную безъячейковую упаковку по 1 штуке или в виде ленты от 2 до 10 штук контурных безъячейковых упаковок с маркировкой. Наборы от 2 до 100 штук изделий одного типоразмера и формы или различных типоразмеров и форм в пакете с клапаном или в пачке из картона с маркировкой.
Условия транспортирования и хранения:
Транспортирование Салипода лейкопластыря мозольного должно осуществляться всеми видами крытых транспортных средств, в соответствии с правилами перевозки грузов, действующими на каждом виде транспорта по условиям хранения 1 по ГОСТ 15150.
Лейкопластырь в упаковке производителя должен храниться на складах по условиям хранения 1 по ГОСТ 15150.
Салипод лейкопластырь мозольный хранят при температуре от 15 до 25 °С и относительной влажности не более 60%. Лейкопластырь в индивидуальной упаковке беречь от воздействия прямых солнечных лучей.
Условия эксплуатации:
Вид климатического исполнения Салипода лейкопластыря мозольного УХЛ 4.2 по ГОСТ 15150.
Номинальное значение температуры воздуха в процессе эксплуатации лейкопластыря от 10 до 35 °С, относительная влажность воздуха не более 80 % при 25 °С по ГОСТ 15150.
Техническое обслуживание и ремонт:
Гарантии производителя, срок годности:
Изготовитель гарантирует соответствие Салипода лейкопластыря мозольного техническим характеристикам при соблюдении условий применения, транспортирования и хранения.
Требования безопасности и охраны окружающей среды:
В условиях эксплуатации Салипод лейкопластырь мозольный нетоксичен, по токсикологическим и санитарно-химическим показателям отвечает требованиям безопасности, предъявляемым к медицинским изделиям, контактирующим с кожными покровами человека.
Лейкопластырь относится к горючим веществам, не взрывоопасен.
Охрана окружающей среды по ГОСТ 17.2.3.01.
При производстве лейкопластыря образующиеся отходы складируются в контейнеры и утилизируются в установленном порядке.
Технические характеристики:
Салипод лейкопластырь мозольный выпускается в виде полоски ткани со слоем мозольной массы
прямоугольной, фигурной или круглой формы, прикрепленной к липкой основе – лейкопластырю или в виде полоски ткани со слоем мозольной массы прямоугольной, фигурной или круглой формы в комплекте с липкой основой – лейкопластырем или без него с защитным покрытием.
На поверхности Салипода лейкопластыря мозольного не должно быть пятен, загрязнений и складок.
Количественное содержание салициловой кислоты в мозольной массе должно быть от 30 до 35 %.
Сопротивление отслаиванию липкой основы – Лейкопластыря Верофарм или Лейкопластыря «Унипласт фиксирующий» должно быть не менее 0,35 Н/см (для Лейкопластыря Верофарм) или не менее 0,50 Н/см (для Лейкопластыря «Унипласт фиксирующий»).
Салипод лейкопластырь мозольный (ткань с мозольной массой) должен обладать микробиологической чистотой. В 1 г допускается не более: 104 аэробных бактерий, 102 дрожжевых и плесневых грибов. Бактерий семейства Enterоbacteriaceae, Pseudomonas aeruginosa, Staphylococcus aureus – не допускается.
Порядок осуществления утилизации и уничтожения:
Использованный Салипод лейкопластырь мозольный относится к отходам класса А и утилизируется в лечебных учреждениях в соответствии с СанПиН 2.1.7.2790-10 «Санитарно-эпидемиологические требования к обращению с медицинскими отходами». В домашних условиях использованный лейкопластырь и упаковка от него утилизируется как твердые коммунальные отходы.
Неиспользованный лейкопластырь специальных мер предосторожности при уничтожении не имеет.
Производитель (изготовитель):
Юридический адрес: Российская Федерация, 107023, г. Москва, 2-й Южнопортовый проезд, д. 18, стр. 9, ЭТАЖ 2,
Адрес производства и принятия претензий: Российская Федерация, 394006,
г. Воронеж, ул. Кольцовская, д.80,
Послеоперационное обезболивание. Часть 4. Современные средства обеспечения послеоперационной анальгезии
Основными задачами применения анальгетических средств в послеоперационном периоде являются: устранение страдания, причиняемого болью, создание психологического комфорта и повышение качества жизни пациентов в послеоперационном периоде; ускорение послеоперационной функциональной реабилитации; снижение частоты послеоперационных осложнений; сокращение сроков госпитализации и стоимости лечения.
Нужно отметить, что в настоящее время в большинстве развитых стран неадекватное послеоперационное обезболивание рассматривается как нарушение прав человека и осуществляется в соответствии с принятыми национальными и международными стандартами. В нашей стране во многих клиниках внедрена формулярная система использования лечебных препаратов тех или иных групп, целесообразность применения которых подтверждена данными доказательной медицины, а также обусловлена потребностями и особенностями конкретного лечебного учреждения. Многие авторы полагают, что все хирургические подразделения, а также отделения анестезиологии, реанимации и интенсивной терапии должны иметь в своем арсенале только те анальгетики и анестетики, эффективность и безопасность назначения которых подтверждена доказательствами I (систематизированные обзоры и метаанализы) и II (рандомизированные контролируемые исследования с определенными результатами) уровня (табл. 1).
Таблица 1. Препараты, применение которых для послеоперационного обезболивания обосновано данными доказательной медицины (Acute Pain Management: Scientific Evidence, 2-nd edition, 2005).
Группа
Препараты
Дозы, путь введения
Неопиоидные анальгетики, НПВП
Диклофенак
Кетопрофен (Кетонал ®)
Кеторолак (Кеторол ®)
75 мг (150 мг суточная), в/м
50 мг (200 мг), в/м
30 мг (90 мг), в/м
Неопиоидные анальгетики, прочие
1 г (4 г), в/в инфузия в течение 15 минут
Опиоидные анальгетики, сильные
5-10 мг (50 мг), в/в, в/м
20 мг (160 мг), в/в, в/м
Опиоидные анальгетики, слабые
100 мг (400 мг), в/в, в/м
Лидокаин 2%
Бупивакаин (Маркаин®) 0, 25%, 0, 5%
Ропивакаин (Наропин®0, 2%, 0, 75%, 1%
(800 мг суточная) *
(400 мг суточная) *
(670 мг суточная) *
*инфильтрация краев раны, интраплевральное введение, продленная блокада периферических нервов и сплетений, продленная эпидуральная анальгезия.
Мировой опыт послеоперационного обезболивания позволяет выделить следующие основные современные тенденции в борьбе с ПБС:
— широкое применение неопиоидных анальгетиков – нестероидных противовоспалительных препаратов (НПВП) и парацетамола; в различных европейских клиниках частота назначения данных препаратов в качестве базиса послеоперационного обезболивания составляет от 45 до 99%;
— ограничение использования опиоидных анальгетиков, особенно внутримышечного варианта их введения, что обусловлено низкой эффективностью и значительным количеством побочных эффектов данной методики;
— мультимодальный характер послеоперационного обезболивания, т. е. одновременное назначение нескольких препаратов или методов обезболивания, способных воздействовать на различные механизмы формирования болевого синдрома.
Длительность проведения послеоперационного обезболивания является достаточно вариабельной величиной и зависит как от интенсивности болевой афферентации и, следовательно, от травматичности хирургического вмешателсьтва, так и от индивидуальной толерантности пациента к боли. Необходимость целенаправленного купирования ПБС возникает, как правило, в течение первых 4 суток послеоперационного периода (табл. 2).
Таблица 2. Потребность в обезболивании после различных по объему операций.
Хирургическое вмешательство
Продолжительность обезболивания, часы
Вмешательства на верхнем этаже брюшной полости и диафрагме
Вмешательства на нижнем этаже брюшной полости
Операции на тазобедренном суставе
Операции на конечностях
Лапароскопические операции среднего объема
Таблица 3. Методы и средства послеоперационного обезболивания.
1. Традиционное введение опиоидов: внутримышечные инъекции по требованию.
2. Опиоидные препараты агонисты/антагонисты:
а) парентеральное введение опиоидов: внутривенно болюсно, длительная внутривенная инфузия, контролируемая пациентом анальгезия.
б) непарентеральное введение опиоидов: щечное/подъязычное, пероральное, трансдермальное, назальное, ингаляционное, внутрисуставное
3. Неопиоидные анальгетики с системным введением:
а) нестероидные противоспалительные препараты
б) ацетаминофен (парацетамол)
4. Методы регионарной анестезии:
а) эпидуральное введение опиоидов;
б) нестероидные противовоспалительные препараты;
5. Нефармакологические методы:
6. Сочетанное использование представленных методов
Ниже приводятся основные используемые в современной хирургической клинике средства и методы обезболивания с позиций баланса их эффективности и безопасности.
Опиоидные анальгетики.
Данная группа лекарственных препаратов десятилетиями считалась средством выбора для купирования ПБС. Однако в настоящее время опиоидные анальгетики отнюдь не являются «золотым стандартом» в лечени пациентов с острой болью. Тем не менее, по оценкам целого ряда отечественных и зарубежных специалистов, эффективность обезболивания при традиционном назначении опиоидов в качестве монотерапии не превышает 25-30%. Однако постепенное отчуждение от чрезмерной приверженности опиоидам в послеоперационном периоде связана не столько с их недостаточной эффективностью, сколько с целым рядом серьезных побочных эффектов, возникающих при их использовании (табл. 4).
С точки зрения фармакодинамики опиоидные анальгетики являются агонистами или антагонистами различных видов опиоидных рецепторов ЦНС (мю-, дельта-, каппа-). Препараты опиоидной группы активируют эндогенную антиноцицептивную систему (центральная анальгезия), однако не влияют на периферические и сегментарные неопиоидные механизмы ноцицепции и не предотвращают центральную сенситизацию и гиперальгезию. Попытки увеличения эффективности обезболивания и снижения частоты побочных эффектов опиоидных анальгетиков основаны на варьировании способов их введения (в том числе и у одного пациента): внутривенный, внутримышечный, эпидуральный, трансдермальный, сублингвальный, ректальный. Наиболее распространенным, но при этом наиболее небезопасным и наименее эффективным способом введения опиоидов является внутримышечная инъекция. Данная методика наиболее часто приводит к неадекватному обезболиванию – более 60% пациентов отмечают неудовлетворительное качество послеоперационной анальгезии. Причины этого кроются в том, что всем пациентам вводятся фиксированные дозы через стандартные временные интервалы, без учета индивидуальной вариабельности фармакокинетики; часто инъекции опиоидов производятся с большими перерывами, то есть тогда, когда болевой синдром уже выражен и его купирование по определению становится малоэффективным. Именно при внутримышечном введении опиоидов наиболее часто развивается депрессия дыхания, связанная, возможно, с кумуляцией препарата.
Таблица 4. Опиоидные анальгетики при купировании послеоперационного болевого синдрома.
Препарат
Дозировка и пути введения
Относительная анальгетическая активность
Побочные эффекты
Возможны выраженные угнетение дыхания, тошнота, рвота, высокая степень привыкания и максимальный наркогенный потенциал
Угнетение дыхания, тошнота, рвота, высокая степень привыкания и наркогенный потенциал
Угнетение дыхания, тошнота, рвота, наличие привыкания и наркогенного потенциала
Необходимо отметить еще один важный аспект, ограничивающий применение опиоидных анальгетиков в отечественной клинической практике. Использование опиоидных анальгетиков для послеоперационного обезболивания в Российской Федерации строго регламентировано существующими приказами руководящих органов здравоозранения. Например, приказом № 257 Департамента здравоохранения г. Москвы от 2004 г. определяется, в частности, норматив потребления опиоидных препаратов в ампулах на 1 койку различных отделений хирургического профиля в год. Назначение опиоидного препарата как в хирургическом отделении, так и в отделении интенсивной терапии в большинстве ЛПУ сопровождается колоссальным количеством формальных сложностей, что нередко приводит к отказу медперсонала от использования ланных препаратов даже при необходимости назначения опиоидов. По тем же причинам самый современный метод применения опиоидов – контролируемая пациентом аналгезия, в наибольшей степени ориентированная на индивидуальные потребности пациента в обезболивании – в России не получила широкого распространения.
Неопиоидные анальгетики.
Термином «неопиоидные анальгетики» обозначается группа различных по химическому строению, фармакодинамике и, соответственно, механизму обезболивания лекарственных препаратов, применяемых для купирования ПБС с парентеральным, реже пероральным путем введения. Препараты данной группы, используемые как в моноварианте, так и в качестве средства адъювантной терапии, обладают различными анальгетическим потенциалом и совокупностью побочных эффектов (табл. 5).
Таблица 5. Неопиоидные анальгетики для купирования послеоперационной боли.
Класс
Препараты
Особенности терапии
Побочные эффекты
Антагонисты NMDA-рецепторов
Применяется как адъювант при введении опиоидов.
Малые дозы кетамина характеризуются опиоидсберегающим эффектом, повышением качества обезболивания
При использовании в малых дозах – не выражены. Сохраняют побочные эффекты опиоидов.
Антиконвульсанты
Используется как адъювантный препарат в комплексной терапии острой послеоперационной боли. Снижает потребность как в опиоидных, так и внеопиоидных анальгетиках.
Головокружение, сонливость, периферические отеки.
Ингибиторы протеаз
Ингибирование синтеза медиаторов боли на этапе трансдукции, используются как средство адъювантной терапии ПБС
Нерушения в системе гемостаза (гипокоагуляция) – послеоперационные кровотечения.
Центральные α-адреномиметики
Воздействие на трансмиссию и модуляцию боли. Адъювант при опиоидной анальгезии.
Гипотензия, брадикардия, психические нарушения.
Бензодиазепины
Комбинированная терапия с применением феназепама и тизанидина снижает выраженность фантомных болей.
Сонливость, головокружение, психические расстройства
Из приведенных данных становится очевидным, что перечисленные в таблице неопиоидные анальгетики используются лишь как возможное дополнение к базисной терапии опиоидами, использование данных препаратов для купирования ПБС в моноварианте не практикуется.
Формально к группе неопиоидных анальгетиков относятся также нестероидные противовоспалительные препараты (НПВП) и ацетаминофен (парацетамол). Однако вследствие значительной востребованности в современной хирургической клинике данные препараты рассматриваются сейчас как отдельные подклассы средств для купирования ПБС.
Парацетамол.
Несмотря на то, что ацетаминофен (парацетамол) имеет более чем полувековую историю применения в качестве анальгетика и антипиретика, точный механизм действия этого препарата до сих пор не известен. Предполагается наличие центрального механизма действия парацетамола, включающего: подавление активности циклооксигеназы 2 типа в ЦНС, с чем связана профилактика развития вторичной гиперальгезии; подавление активности циклооксигеназы 3 типа, существование которой предполагается и которая, видимо, обладает селективной чувствительностью к парацетамолу; усиление активности нисходящих тормозных серотонинергических путей на этапе модуляции боли.
Потенциально опасным побочным свойством парацетамола является гепатотоксическое и нефротоксическое действие, которое может проявляться при превышении дозы 4 г/сут, особенно при наличии у пациента исходного нарушения функции печени и почек. Ограничениями к применению парацетамола являются: печеночно-клеточная недостаточность с лабораторными проявлениями (повышение уровня трансаминаз), почечная недостаточность, алкоголизм, алиментарная недостаточность, дегидратация.
Местные анестетики.
Важнейшей задачей мультимодальной анальгезии является прерывание афферентного потока ноцицептивных стимулов от периферических болевых рецепторов в органах и тканях к сегментарным структурам ЦНС (задним рогам спинного мозга). Эта задача может быть успешно решена при помощи различных методов регионарной и местной анальгезии. Важную роль в расширении применения методов региональной анальгезии сыграло появление современных местных анестетиков (бупивокаин, ропивокаин), а также детальная отработка методики регионарных блокад.
Эпидуральная анальгезия занимает ключевую позицию среди всех регионарных методов послеоперационного обезболивания. В ходе данной процедуры в эпидуральное пространство на уровне грудного или поясничного отделов позвоночника устанавливается катетер, через который болюсно или путем непрерывной инфузии вводятся местные анестетики. Эпидуральная анестезия является как средством обеспечения анальгезии в ходе операции (в том числе и в моноварианте), так и средством купирования ПБС. Многочисленными исследованиями была доказана принципиально более высокая эффективность продленной послеоперационной эпидуральной анальгезии по сравнению с системным введением опиоидных анальгетиков. Как указывалось выше сами опиоидные анальгетики также могут быть использованы для проведения эпидуральной анестезии. Известно, что эпидуральное введение местных анестетиков и опиоидов достоверно превышает анальгетический эффект использования данных препаратов в отдельности. Тем не менее само по себе эпидуральное введение опиоидов чревато возникновением серьезных побочных эффектов от угнетения дыхания до выраженного кожного зуда. На сегодняшний день принято считать, что преимущества эпидурального введения опиоидных анальгетиков в абдоминальной хирургии не перевешивают риска осложнений самой методики эпидуральной анестезии по сравнению с парентеральным назначением аналогичных препаратов.
Помимо собственно анальгетического эффекта позитивное влияние прослеоперационной продленной эпидуральной анальгезии заключается в прерывании нисходящих симпатических эфферентных импульсов, следствием чего являются улучшение висцерального кровотока (активизация репаративных процессов в зоне вмешательства), повышение активности парасимпатической нервной системы (разрешение пареза пищеварительной трубки).
С точки зрения доказательной медицины (Acute Pain Management: Scientific Evidence, 2-nd edition, 2005) преимущества продленной эпидуралной анальгезии включают: более высокое качество обезболивания в сравнении с парентеральным введением опиоидов; улучшение показателей газообмена и снижение частоты послеоперационных легочных осложнений по сравнению с опиоидной анальгезией; ускорение восстановления функции желудочно-кишечного тракта после абдоминальных операций и снижение частоты местных осложнений.
Тем не менее и у эпидуральной анестезии есть ряд существенных ограничений. Сама по себе эпидуральная анестезия является сложной инвазивной процедурой, потенциально опасной в плане развития как местных (инфекционный процесс, повреждение нервных корешков, сосудов паутинной оболочки, твердой мозговой оболочки), так и системных осложнений (депрессия дыхания, кардиотоксические эффекты, артериальная гипотензия). В этой связи проведение эпидуральной анестезии требует наличия специальных навыков у врача-анестезиолога и постоянного мониторинга состояния пациента в отделении интенсивной терапии, реже – в хирургическом отделении.
В последние годы все большую популярность получает методика длительной инфузии местных анестетиков в полость операционной раны. В ходе ряда исследований было показано, что длительная инфузия местных анестетиков в течение 24-48 часов через катетер, установленный в ране, способна повысить качество обезболивания и снизить потребность в опиоидных анальгетиках. Работами отечественных авторов показано, что пролонгированная местная анестезия операционной раны за счет резорбции местного анестетика и присутствия его в плазме в низких концентрациях способна оказывать системный противовоспалительный эффект. Как и в случае эпидуральной анальгезии эффект местных анестетиков при этом обусловлен блокадой не только ноцицептивных путей, но и симпатической иннервации. Говоря о применении пролонгированной местной анестезии операционной раны, следует заметить, что данная методика в настоящее время находится на стадии клинической апробации и ее широкое внедрение изначально ограничивают очевидный риск экзогенного инфицирования раны и реальная опасность системных токсических эффектов местных анестетиков (артериальная гипотензия, аритмии, угнетение дыхания) вследствие их резорбции тканями.
Мультимодальная периоперационная анальгезия.
Из приведенных выше характеристик и, что важнее, недостатков средств и методов купирования ПБС следует очевидное заключение о том, что в настоящее время не существует идеального анальгетика или метода лечения острой послеоперационной боли. Однако приблизиться к решению проблемы адекватности послеоперационного обезболивания вполне возможно, реализуя в клинике концепцию мультимодальной периоперационной анальгезии, предусматривающей одновременное назначение двух и более анальгетиков и/или методов обезболивания, обладающих различными механизмами действия и позволяющих достичь адекватной анальгезии при минимизации побочных эффектов до, во время и после хирургического вмешательства (см. рис. ).
Таблица 6. Варианты схем мультимодальной периоперационной анальгезии, ориентированных на травматичность хирургических вмешательств.