Чем опасно врастание плаценты
Приращение плаценты
Приращение плаценты — это аномалия врастания хориальных ворсин с инвазией трофобласта в базальную отпадающую оболочку, миометрий, периметрий, окружающие органы. Проявляется отсутствием признаков отделения плаценты, профузным маточным кровотечением в последовом периоде, симптомами вовлечения смежных органов (тазовыми болями, примесью крови в кале и моче, запорами и др.). Для диагностики применяют УЗИ тазовых органов, ЦДК, МРТ-пельвиометрию, определение уровня АФП. Лечение предполагает проведение ручного отделения плаценты, надвлагалищной ампутации матки, гистерэктомии, метропластики, донного варианта кесарева сечения.
МКБ-10
Общие сведения
Приращение плаценты было впервые описано в 1836 году английским гинекологом Джеймсом Симпсоном, морфологическую основу расстройства в 1889 году определил немецкий патолог Фредерик Харт. За последние 50 лет отмечается более чем десятикратное увеличение частоты патологии – с 1: 30 000 беременных в 1950-60-х годах до 1:2 500 в 2007 году, что напрямую связано со стремительным ростом числа кесаревых сечений. Зачастую патологическая глубокая инвазия хориона сочетается с предлежанием плаценты. По данным исследований, после первого оперативного родоразрешения риск приращения плацентарной ткани при ее предлежании повышается на 10%, а после 4-5-го — на 60% и более.
Причины
Патологическому врастанию ворсин хориона в маточные оболочки способствуют как локальные дистрофические изменения эндометрия, так и нарушения бластогенеза. Риск развития расстройства повышается по мере увеличения возраста женщины и количества выношенных ею беременностей. По мнению большинства специалистов в сфере акушерства, основными причинами приращения тканей плаценты являются:
Дополнительными факторами риска, способствующими аномальному врастанию хориальных ворсин, являются низкое расположение или предлежание плаценты, многоплодие, переношенная беременность, аномалии развития (двурогая матка, наличие внутриматочной перегородки). Патологию чаще выявляют у пациенток, страдающих хроническим гломерулонефритом, тяжелыми формами гестозов, при которых отмечаются микроциркуляторные нарушения в различных органах, в том числе в эндометрии и миометрии.
Патогенез
Механизм приращения плаценты основан на несоответствии проникающей способности трофобласта толщине и строению децидуальной оболочки. Недостаточная толщина эндометрия может быть обусловлена физиологической гипотрофией (функциональный слой слизистой обычно более тонкий в нижнем маточном сегменте) и патологическими процессами. Ситуация усугубляется при повышении протеолитической активности ферментов, способствующих внедрению бластоцисты в стенку матки. При наличии посттравматических, воспалительных, дистрофических изменений наблюдается рубцовое перерождение губчатого слоя отпадающей оболочки плаценты, по которому происходит ее отторжение в третьем периоде родов. При врастании в уплотненную ткань плацентарных ворсин становится невозможным их самопроизвольное отделение от стенки матки.
Значительное истончение эпителия сопровождается частичным или полным отсутствием губчатого слоя. В результате хориальные ворсины отделены от миометрия скоплениями фибриноида, а в более тяжелых случаях непосредственно контактируют с мышечными волокнами и даже прорастают в них на различную глубину. Плацентарные септы частично формируются из миоцитов, происходит обильная васкуляризация миометрия, подлежащего под плацентарной площадкой. После родов кавернозно измененная мышечная ткань не может сокращаться под влиянием окситоцина, что приводит к развитию массивного маточного кровотечения.
Классификация
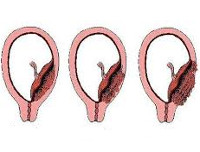
Критериями для систематизации основных вариантов приращения плаценты служат площадь аномального прикрепления плацентарной ткани, глубина ее врастания в матку. Такой подход обеспечивает более точное прогнозирование осложнений и выбор оптимальной врачебной тактики. Приращение бывает полным с вовлечением в процесс всей плаценты и частичным с наличием участков нормальной и патологической плацентации. В зависимости от глубины проникновения в оболочки матки выделяют следующие виды расстройства:
Симптомы приращения плаценты
Клинические признаки расстройства во время беременности отсутствуют. Патология проявляется в родах отсутствием внешних признаков отделения детского места в течение получаса после изгнания ребенка: маточное дно не поднимается выше пупка, не наблюдается выпячивание плаценты над симфизом, оставшийся конец пуповины не удлиняется, втягивается после натуживания женщины и укорачивается при надавливании на живот. При полном ложном и истинном приращении послеродовое кровотечение не возникает, при частичном приращении и попытке отделить приросший послед вручную начинается профузное маточное кровотечение. О прорастании плаценты в брюшину и другие органы свидетельствуют тазовые боли различной интенсивности, затруднения дефекации, примесь крови в моче или кале.
Осложнения
При нарушении бластогенеза приращение плаценты может сочетаться с пороками развития плода, хотя и не служит их непосредственной причиной. В дородовом периоде у женщин с нарушением плацентации чаще возникает фетоплацентарная недостаточность, гипоксия плода с задержкой его развития, преждевременное старение плаценты. В родах приращение плацентарной ткани осложняется маточным кровотечением, которое без оказания экстренной помощи способно привести к значительной кровопотере, возникновению геморрагического шока, смерти женщины. В редких случаях у родильниц развивается воздушная эмболия, респираторный дистресс-синдром, ДВС-синдром.
Диагностика
Для своевременного выявления патологии скрининговое обследование проводится всем беременным из группы риска — многократно рожавшим, женщинам с аномалиями матки, низко расположенной или предлежащей плацентой, пациенткам, ранее перенесшим кесарево сечение, миомэктомию, повторные аборты. Наиболее информативными являются методы ультразвуковой диагностики приращения плаценты:
В последние годы с диагностической целью акушеры-гинекологи все чаще назначают МРТ-пельвиометрию, позволяющую в сомнительных случаях достоверно визуализировать неровности маточной стенки, патологическую неоднородность структуры миометрия и плацентарной ткани. Косвенным лабораторным признаком расстройства служит повышение уровня альфа-фетопротеина.
При выявлении патологии в родах важно быстро выполнить дифференциальную диагностику между ложным и истинным приращением при помощи ручного отделения последа. При плотном прикреплении плацентарную ткань удается отделить полностью и, таким образом, купировать профузное кровотечение. Об истинном приращении свидетельствует невозможность отделения плаценты единым массивом, разрывы тканей, отсутствие отдельных долек, оставшихся в матке. Заболевание дифференцируют с другими расстройствами, сопровождающимися массивными маточными кровотечениями: маточной гипотонией, ДВС-синдромом, коагулопатиями, беременностью с нормально прикрепленной плацентой в трубном углу удвоенной или двурогой матки и др. По показаниям пациентку консультирует уролог, проктолог, хирург, анестезиолог-реаниматолог.
Лечение приращения плаценты
Выявление патологии служит показанием для проведения хирургического вмешательства. При антенатальной диагностике приращения естественные роды противопоказаны, операция выполняется в плановом порядке на 37-39 неделях гестационного срока одновременно с кесаревым сечением, при обнаружении в родах — экстренно по жизненным показаниям. Рекомендованный объем вмешательства определяется типом приращения плаценты:
При прорастании маточной стенки рекомендованы комбинированные урогинекологические и проктогинекологические вмешательства, направленные на полное удаление плацентарной ткани. Часто щадящие хирургические методы дополняют эндоваскулярными для профилактики или остановки маточного кровотечения (эмболизацией маточных артерий, временной баллонной окклюзией). При экстренной операции родильнице показано восстановление объема циркулирующей крови с проведением инфузионной терапии (переливания цельной крови, ее компонентов, коллоидных и кристаллоидных растворов). Симптоматическое лечение включает назначение утеротоников (при сохранении матки), гемостатиков, препаратов для поддержания давления и сердечной деятельности.
Прогноз и профилактика
Благоприятный исход приращения плаценты возможен только при своевременной диагностике и выборе оптимального способа лечения. Для улучшения прогноза используют антенатальный скрининг и плановое хирургическое родоразрешение с выполнением операции рекомендованного объема. Первичная профилактика предполагает отказ от необоснованных диагностических и лечебных внутриматочных вмешательств, планирование беременности, лечение воспалительных заболеваний матки, проведение кесарева сечения строго при наличии акушерских или экстрагенитальных показаний.
Современные методы оперативного лечения при врастании плаценты в рубец на матке после операции кесарево сечения
При наличии рубца на матке после операции кесарево сечение во время беременности может возникнуть осложнение – врастание плаценты в рубец на матке, которое часто сопровождается растяжением рубцовой ткани, условно называемой «аневризмой матки» (рис.1).
Рис.1. «Аневризма матки» при врастании плаценты в рубец после кесарева сечения в нижнем маточном сегменте.
Современные органосохраняющие методы родоразрешения пациенток с врастанием плаценты после кесарева сечения:
Кесарево сечение при врастании плаценты может сопровождаться быстрым, массивным кровотечением. В большинстве случаев такие операции раньше заканчивались экстирпацией матки. В настоящее время разработаны и применяются органосохраняющие методики при врастании плаценты с использованием ангиографических методов гемостаза во время кесарева сечения – эмболизации маточных артерий, баллонной окклюзии общих подвздошных артерий.
В акушерской практике метод баллонной окклюзии общих подвздошных артерий начал применяться с 1995 г. при гистерэктомии во время кесарева сечения с целью уменьшения объема кровопотери. Эндоваскулярная блокада кровотока (в маточных, общих подвздошных артериях) в настоящее время является современным методом лечения массивных послеродовых кровотечений. Впервые в России операция временной баллонной окклюзии подвздошных артерий во время КС при врастании плаценты была произведена профессором Курцером Марком Аркадьевичем в декабре 2012 года.
При отсутствии дополнительных осложнений беременные с врастанием плаценты госпитализируются в плановом порядке в сроке 36-37 недель. Проводится дополнительное обследование, подготовка препаратов крови, аутоплазмодонороство, определяется хирургическая тактика.
Всем пациентам, поступившим в плановом порядке, в предоперационном периоде выполняется дуплексное сканирование общих подвздошных артерий с обеих сторон. Производится оценка диаметра артерии для оптимального подбора баллона. Диаметр баллона для временной окклюзии должен соответствовать диаметру сосуда, что, в конечном счете, позволит выполнить эффективную окклюзию сосуда. Принимая во внимание склонность рожениц к гиперкоагуляции, в дооперационном периоде у всех пациентов определяется степень агрегации тромбоцитов, т.к. высокий показатель, является противопоказанием к проведению данного рода вмешательства, ввиду возможного тромбоза артерий нижних конечностей.
Предоперационная подготовка при врастании плаценты включает в себя:
Во время операции желательно присутствие ангиохирурга и трансфузиолога.
При врастании плаценты предпочтительна срединная лапаротомия, донное кесарево сечение. Извлечение плода осуществляют через разрез в дне матки, не затрагивая плаценту. После пересечения пуповины пуповинный остаток погружается в матку, производится ушивание разреза на матке. Преимуществом донного кесарева сечения является проведение метропластики в более комфортных условиях для хирурга – после извлечения ребенка легче отсепаровать при необходимости мочевой пузырь для визуализации нижнего края неизмененного миометрия.
С целью гемостаза сразу после извлечения плода возможно проводение эмболизации маточных артерий, используя большое количество эмболов. Но в настоящее время наиболее эффективным методом является временная баллонная окклюзия общих подвздошных артерий под рентгенологическим контролем (рис. 2).
Рис. 2. Баллонная окклюзия общих подвздошных артерий под рентгенологическим контролем.
Использование временной баллонной окклюзии подвздошных артерий имеет ряд преимуществ: минимальная кровопотеря, временное прекращение кровотока в данных сосудах, что позволяет проводить более тщательный гемостаз.
Противопоказаниями для ЭМА и временной баллонной окклюзии подвздошных артерий являются:
нестабильная гемодинамика;
геморрагический шок II-III ст.;
подозрение на внутрибрюшное кровотечение.
Завершающим этапом операции является иссечение аневризмы матки, удаление плаценты, выполнение метропластики нижнего маточного сегмента. Удаленные ткани (плацента и стенка матки) обязательно направляются на гистологическое исследование.
В настоящее время данные операции проводятся в трех госпиталях Группы компаний «Мать и дитя»: в г. Москве в Перинатальном медицинском центре, в Московской области в Клиническом госпитале «Лапино», в г. Уфе в Клиническом госпитале «Мать и дитя Уфа» и в Клиническом госпитале «Мать и дитя Авиценна» в г. Новосибирске. С 1999 года всего было проведено 138 операции при врастании плаценты, из них у 56 пациентке применялась эмболизация маточных артерий, и у 24 – временная баллонная окклюзия общих подвздошных артерий.
В случае, когда врастание плаценты в рубец на матке диагностируется интраоперационно, при отсутствии кровотечения необходимо вызвать сосудистого хирурга, трансфузиолога, заказать компоненты крови, произвести катетеризацию центральной вены, подготовить аппарат для реинфузии аутологичной крови. Если лапаротомия выполнена поперечным разрезом, расширяют доступ (срединная лапаротомия). Методом выбора является донное кесарево сечение.
Если нет условий для осуществления гемостаза (эмболизация маточных артерий, временная баллонная окклюзия подвздошных артерий), возможно отсроченное удаление плаценты, однако обязательным условием для выбора такой тактики является отсутствие кровотечения и гипотонии матки.
Приращение плаценты
, MD, Children’s Hospital of Philadelphia
При приращении плаценты ее ворсины находятся вне децидуальной оболочки матки, проникая в миометрий.
Сопутствующие аномалии включают:
врастание плаценты (инвазия ворсин хориона в миометрий);
прорастание плаценты (проникновение ворсин хориона в или сквозь серозную оболочку матки)
Все три аномалии вызывают аналогичные проблемы.
Этиология
Основным фактором риска приращения плаценты является
Предшествующее оперативное вмешательство на матке
В США приращение плаценты наиболее часто возникает у женщин с
Частота случаев приращения плаценты возросла с 1/30 000 в 1950-х годах до 1/500–2000 в 1980-х и 1990-х, а к 2000-му году она составила 3/1000 и на сегодняшний день сохраняется на уровне 2/1000. У женщин, имеющих предлежание плаценты, риск приращения плаценты к мышечному слою возрастает примерно на 10% в случае, если у них было одно кесарево сечение, и на более чем 60%, если у них было > 4 кесаревых сечений. Для женщин без предлежания плаценты с кесаревым сечением в анамнезе риск повышается очень незначительно (
Другие факторы риска включают следующее:
Возраст матери > 35 лет
Многоплодная беременность (риск возрастает по мере увеличения плодности)
Подслизистая миома матки
Хирургические вмешательства на матке, в том числе миомэктомия, в анамнезе
Патология матки, например, синдром Ашермана
Клинические проявления
Как правило, приращение плаценты проявляется профузным влагалищным кровотечением во время ручного отделения плаценты. Тем не менее, кровотечение может быть минимальным или отсутствовать, но плацента не отделяется в течение 30 минут после рождения плода.
Диагностика
УЗИ у женщин высокого риска
Тщательное исследование маточно-плацентарной границы путем УЗИ (влагалищного или абдоминального) показано у женщин группы рис-ка; его следует выполнять периодически начиная с 20–24 недель беременности. Если результаты УЗИ в В-режиме (по серой шкале) неоднозначны, следует выполнить МРТ или допплеровское исследование кровотока.
Следует заподозрить приращение плаценты, если во время родов:
Плацента не отошла в течение 30 минут после рождения младенца.
Попытки ручного удаления не позволяют создать плоскость разделения.
Тракция плаценты вызывает кровоизлияние большого объема.
При подозрении на приращение плаценты следует предпринять лапаротомию и иметь готовность к крововосполнению.
Лечение
Плановая гистерэктомия при кесаревом сечении
Кесарево сечение сопровождается немедленным клеммированием пуповины сразу после извлечения ребенка, что позволяет минимизировать кровотечение. Плаценту оставляют на месте до завершения гистерэктомии. Баллонную окклюзию аорты или внутренних подвздошных артерий выполняют перед операцией обязательно при участии опытного специалиста по ангиографии, т.к. эти процедуры могут вызвать серьезные тромбоэмболические осложнения.
В редких случаях (например, когда приросшая плацента располагается по задней стенке матки, в районе дна или имеет центральное предлежание), врачи могут попытаться сохранить матку, но только при отсутствии острого кровотечения. Например, матку можно оставить на месте, а для растворения плаценты применить высокую дозу метотрексата; эта процедура выполняется только в определенных центрах. Также иногда проводят эмболизацию маточных артерий, перевязку артерий, баллонную тампонаду.
Ключевые моменты
Приращение плаценты наиболее часто возникает у женщин, перенесших предлежание плаценты после предшествующего кесарева сечения, причем частота этого осложнения продолжает возрастать.
Периодическое УЗИ показано для скринингового обследования женщин старше 35 лет, или повторнородящих (особенно при предлежании плаценты или кесаревом сечении в анамнезе), при подслизистой миоме или поражениях эндометрия, или при наличии хирургических вмешательств на матке в анамнезе.
Приращение плаценты следует подозревать, если выделения последа не произошло в течение 30 минут после рождения плода, и если попытки удалить ее вручную не позволили создать плоскость разделения, а или если тракции плаценты вызывают обильное кровотечение.
Если диагностировано приращение плаценты, проводят кесарево сечение с гистерэктомией на 34 неделе, если только женщина не возражает против этого.
Случай благополучного завершения беременности при врастании плаценты
Принимая во внимание предлежание плаценты и подозрение на врастание плаценты, было принято решение в сроке беременности 37 −38 недель в плановом порядке провести родоразрешение путём операции кесарево сечение в условиях рентгеноперационной.
После рождения ребёнка врачам предстояло выполнить операцию по иссечению участка матки с вросшей плацентой. Чтобы избежать массивного кровотечения, рентгенхирурги выполнили временную окклюзию общих подвздошных артерий.
Комментирует заведующий отделением рентгенхирургических методов диагностики и лечения Ванюков Александр Евгеньевич:
— Обычно для этой процедуры выполняется пункция левой и правой общей бедренных артерий. Однако пункция бедренных артерий связана с выраженным дискомфортом для пациента, т.к. требует длительной иммобилизации конечности и тугой перевязки в области операционной раны при срединном доступе при кесаревом сечении. Также для пункции бедренной артерии свойственно большее количество послеоперационных гематом и кровотечений. Исходя из этого, мы решили в качестве артериального доступа использовать левую и правую лучевые артерии. Это артерии руки. Наша часть работы начинается после рождения ребёнка, чтобы не подвергать новорожденного радиационной нагрузке. Под рентген-навигацией с помощью С-дуги была выполнена пункция левой и правой лучевых артерий. Баллонные катетеры проведены по аорте и установлены в левую и правую общие подвздошные артерии. С этого момента мы были готовы выполнить внутриартериальный гемостаз (т.е. остановку кровотечения) в любую секунду. На этот раз экстренного гемостаз не потребовалось, и перед тем как хирурги начали отделять вросшую часть плаценты от тела матки, мы раздули баллонные катетеры в общих подвздошных артериях, тем самым, перекрыв кровоток в питающих матку сосудах. Когда плацента была удалена и наложены швы на тело матки, баллоны были сдуты, что позволило убедиться в отсутствии кровотечения. Затем баллоны и направляющие катетеры были удалены, на место пункции наложены повязки. Такая методика позволила сохранить матку и избежать массивной кровопотери. К тому же лучевой доступ позволяет сохранить подвижность в конечностях и гораздо более безопасен, чем бедренный.
Эта история благополучно закончилась для мамы и новорожденного благодаря слаженной работе специалистов акушеров-гинекологов и врачей отделения эндоваскулярной хирургии.
Операционная бригада:
Врачи акушеры-гинекологи: Грабовский В. М., Осокин И. П.
Рентгенэндоваскулярные хирурги: Ванюков А. Е., Бондаренко С. А.
Врач-анестезиолог: Сизова И. Ю.
Операционная сестра: Рзянкина О.
Врачи акушеры-гинекологи: Богатырев Ю. А., Ефремов А. Н.
Чем опасно врастание плаценты
Специалисты РНПЦ «Кардиология» и РНПЦ «Мать и дитя» с декабря 2020 года выполнили 11 гибридных операций по родоразрешению пациенток с врастанием плаценты. Это серьезное осложнение беременности, сопряженное с риском обширного маточного кровотечения, поскольку плацентарные сосуды выходят за пределы матки и даже могут попадать в близлежащие органы. Причем число пациенток с такой патологией ежегодно растет как в Беларуси, так и во всем мире.
Этиология неизвестности
Врастание плаценты развивается у женщин, которые в предыдущую беременность родоразрешались путем кесарева сечения. Известно, что процент данных вмешательств в мире увеличивается с каждым годом. Не является исключением и наша страна. Соответственно, растут цифры и выявленных врастаний плаценты. В частности, если в 2013 году в РНПЦ «Мать и дитя» была оказана помощь 2 таким пациенткам, то в 2017-м — 23, а в 2020-м — уже 36.
Механизм развития данной патологии до сих пор неясен. У одной пациентки врастание плаценты может появиться после первого кесарева сечения, а у другой не возникнет даже после нескольких оперативных родоразрешений. Эта неизвестность в настоящее время не позволяет специалистам сформировать группы риска.
— Особенность нашей системы здравоохранения в том, что практически все пациентки состоят на учете во время беременности в женской консультации и хотя бы трижды им выполняется УЗИ в пренатальных центрах. Специалисты этих учреждений сразу обращают внимание на расположение плаценты у пациенток с рубцом на матке. Так что вероятность обнаружить врастание очень высокая, — пояснила заместитель директора по акушерству и гинекологии РНПЦ «Мать и дитя» Елена Гошкевич. — Нужно понимать, что патология может развиваться не сразу. У некоторых она выявляется лишь на сроке 36–37 недель. Массивное врастание может сформироваться в сроках до 22 недель беременности. Но в большинстве случаев патологию обнаруживают после второго скрининга.
По словам эксперта, вовремя не выявленное врастание плаценты сопряжено с высоким риском материнской смертности, поскольку у пациенток развивается совершенно неконтролируемое кровотечение.
— В данном случае сосуды патологические, они врастают из плаценты хаотично в очень большом количестве, и предугадать их ход невозможно. Кроме того, кровоснабжение беременной матки даже в норме значительно изменяется, например, увеличивается диаметр сосудов, — отметила Елена Гошкевич. — Если оперировать таких пациенток без современных технологий, без гибридной операционной, то кровопотеря достигает 5–8 литров. То есть практически равна объему циркулирующей крови. И спасти пациенток во многих случаях становится просто нереально. Ведь перелить быстро такой большой объем крови очень сложно.
Несколько лет специалисты РНПЦ «Мать и дитя» работали над проектом, чтобы разработать инструкции по оказанию медпомощи пациенткам с признаками врастания плаценты. Важно сформировать единый алгоритм с отработанной логистикой: операции должны проводиться в определенном учреждении при участии определенной хирургической бригады.
Все пациентки с такой патологией сегодня концентрируются в РНПЦ «Мать и дитя». После консультативного приема они госпитализируются в стационар, как правило, на сроке 30–32 недели. Дополнительно в центре выполняется МРТ, чтобы определить объем врастания плаценты. В частности, принципиальное значение для оказания медицинской помощи имеет наличие признаков врастания плаценты в параметрий, заднюю стенку и шейку матки. В этих случаях заранее стентируются мочеточники для снижения рисков их интраоперационной травматизации.
— Подавляющее большинство женщин родоразрешаются в 34–35 недель. Родоразрешение в более поздние сроки увеличивает риски интраоперационных осложнений, поэтому такие случаи единичны и связаны исключительно с поздней диагностикой патологии. Крайне редко мы родоразрешаем пациенток и в сроке гестации до 30 недель. Это, как правило, те, у кого патология диагностируется до 20 недель беременности и характеризуется обширность патологического процесса. К 34 неделям ситуация может стать практически неконтролируемой, — рассказала Елена Гошкевич.
Операционная одна, специалисты разные
Кроме РНПЦ «Мать и дитя» в оказании хирургической помощи пациенткам с врастанием плаценты участвуют еще 2 крупных медучреждения республики. Долгое время центр сотрудничает с Минским НПЦ хирургии, трансплантологии и гематологии, на базе которого и в настоящее время выполняется эмболизация маточных артерий. А с декабря 2020 года начали взаимодействовать еще и с РНПЦ «Кардиология», где в условиях рентгеноперационной проводится баллонная окклюзия нисходящего отдела аорты.
— Основная задача — частично или полностью перекрыть маточный кровоток. Ранее для этого у пациенток с врастанием плаценты применялись 2 методики — баллонная окклюзия подвздошных артерий и эмболизация маточных артерий. Однако на уровне нашего центра было высказано предложение о более радикальном решении этой проблемы. Не все питающие матку артерии отходят от подвздошных. К примеру, яичниковая артерия отходит от аорты. Плюс при частичном перекрытии маточного кровотока возникает венозный возврат, — рассказал заведующий рентгеноперационной № 2 РНПЦ «Кардиология» Олег Полонецкий.
— Мы предложили проводить окклюзию аорты на уровне дистального сегмента почечных артерий. С точки зрения рентгенэндоваскулярной хирургии у данной методики есть свои риски, которые мы обсуждали с коллегами из РНПЦ «Мать и дитя». Прежде всего это тромбообразование на перекрытой аорте. Но, обозначив подходы к профилактике, в том числе устанавливая баллон максимально высоко к почечным артериям и используя небольшие дозы гепарина, мы рискнули и получили хорошие отзывы от акушеров-гинекологов.
К слову, инструментарий для проведения таких операций давно имелся в арсенале специалистов РНПЦ «Кардиология». На протяжении многих лет здесь проводится стентирование аорты. Для улучшения оппозиции стентов к стенке сосуда в комплекте с ними идут баллоны, соответствующие диаметру аорты. Но у кардиологических пациентов они не всегда используются. Зато их применение показало эффективность у пациенток с врастанием плаценты.
Операция длится от 4 часов и более. Сначала выполняется пункция бедренной артерии под спинальной анестезией. Затем под общим наркозом пациентке проводится кесарево сечение. А после извлечения ребенка хирурги выполняют ревизию матки. По готовности рентгенэндоваскулярные хирурги раздувают баллон и останавливают кровоток. Причем окклюзия не должна превышать 20 минут. Как показала практика, уточнил Олег Полонецкий, этого времени достаточно для основного этапа операции.
Совместный подход к родоразрешению пациенток с врастанием плаценты позволяет значительно снизить кровопотерю. А ее объем, согласно протоколу оказания помощи в акушерстве, имеет большое значение для решения вопроса о необходимости удаления матки. Практически во всех случаях родоразрешения с применением ангиографических методик кровопотеря не превышает 1 500 мл.
— Вопрос о возможности проведения органосохраняющей операции решается интраоперационным консилиумом врачей-акушеров-гинекологов, — отметила Елена Гошкевич. — Нужно понимать, что мы работаем с молодыми пациентками. И пусть в дальнейшем они не собираются рожать детей, сохранение матки для них психологически важно. Так, с начала 2021 года совместно со специалистами РНПЦ «Кардиология» мы прооперировали 8 пациенток, из них шести выполнили органосохраняющие вмешательства (метропластику).
Елена Гошкевич также подчеркнула, что такие операции очень трудоемкие и требуют участия многих специалистов. Задействованы акушерская бригада, детская реанимационная бригада, рентгенэндоваскулярный хирург, средний медперсонал и, как правило, 2 анестезиолога-реаниматолога. Кроме того, в случаях патологических изменений со стороны мочевыводящей системы подключаются урологи.
Использование мультидисциплинарного подхода требует наличия протоколов лечения данной группы пациенток, где бы отражались все этапы оказания помощи и зоны ответственности каждого из участников данной бригады, для получения максимального эффекта от лечения, считает заместитель директора по хирургической помощи РНПЦ «Кардиология» Сергей Спиридонов.
Географический центр помощи
После операции пациентка в течение суток находится в реанимации РНПЦ «Кардиология». Ребенка же сразу доставляют в детскую реанимацию РНПЦ «Мать и дитя», поскольку он однозначно появляется на свет недоношенным. Однако некоторые практически сразу переводятся в педиатрическое отделение.
В настоящее время разработан и используется алгоритм амбулаторного наблюдения за пациентками после оперативного родоразрешения по поводу врастания плаценты, поскольку в этой группе пациенток имеются риски возникновения отдаленных осложнений со стороны мочевыделительной системы.
Недавно Минздрав утвердил инструкции по диагностике врастания плаценты и по оказанию помощи таким пациенткам. Разрабатывали эти инструкции 3 медучреждения: РПНЦ «Мать и дитя», РНПЦ «Кардиология» и Минский НПЦ хирургии, трансплантологии и гематологии.
— В дальнейшем на их основании планируем подготовить клинический протокол. Хотелось бы, чтобы он был внедрен в регионах и специалисты на местах могли оказывать помощь пациенткам с врастанием плаценты в тех случаях, например, когда невозможна транспортировка в наш центр. Но все же мы понимаем, что для этого необходим навык, который вырабатывается на практике. Поэтому основной объем медпомощи должен концентрироваться в Минске. И особенно если речь идет об акушерстве, когда в твоих руках находятся сразу две жизни, — заключила Елена Гошкевич.