Чем опасна краснуха для беременных
Краснуха при беременности
Краснуха относится к инфекционным заболеваниям. Краснуха не представляет особой опасности ни для заболевших детей, ни для беременных женщин, но чревата грозными осложнениями для плода, поэтому краснуха входит в список опасных инфекций во время беременности (ТОRCH-инфекции).
Установлено, что чем меньше срок гестации, тем гораздо чаще и серьезнее тератогенное воздействие вируса на плод (воздействие, приводящее к развитию грубых пороков).
Самым опасным считается инфицирование женщины краснухой в первом триместре, так как именно в этот период происходит закладка органов плода, и он не обладает иммунной защитой.
Частота тератогенности составляет:
Однако указанные данные не отличаются достоверностью, так как женщина может заразиться и в первом триместре, а инфицирование плода может произойти и в более поздние сроки беременности, включая и третий триместр.
Также считается, что внутриутробная инфекция может возникнуть у плода, даже если женщина переболела краснухой 6-12 месяцев назад, то есть еще до наступившей беременности. Это объясняется длительной персистенцией вирусов и антигенов в кровеносном русле женщины.
Поражения плода вирусом краснухи отличаются разнообразностью и не зависят от тяжести клинических проявлений у матери.
При подозрении инфицирования женщины краснухой проводятся лабораторные исследования. В первую очередь назначается вирусологический метод – забор мазка из носоглотки и взятие крови и посева материала на питательную среду. Затем назначается ПЦР для выделения РНК вируса из крови женщины.
Самым важным исследованием является серологическое, при котором в крови выявляются либо отсутствуют антитела к вирусу краснухи 2-х классов, иммуноглобулины IgМ и IgG. Причем серологические исследование крови проводится дважды, с промежутком в 10-14 дней. При повышении титра антител в 4 и более раз говорят об остром процессе.
При неудовлетворительных результатах серологического исследования крови беременной в первом триместре, она заносится в группу высокого риска, а в сроках 16-20 недель ее отправляют на амниоцентез (исследование околоплодной жидкости) и кордоцентез (исследование пуповинной крови) для выделения вируса из полученных биологических материалов.
Краснухой заразиться беременная женщина может во время тесного общения или контакта с инфицированным человеком. То есть передается заболевание воздушно-капельным путем или контактным, например, при уходе за больным.
Вирус попадает в верхние дыхательные пути, откуда он проникает в кровеносную и лимфатическую системы, а далее инфицирует эмбрион/плод. Из-за вертикального пути передачи краснуху относят к опасным инфекциям.
Краснуха при беременности
Краснуха при беременности – вирусная инфекция, передающаяся воздушно-капельным путем и провоцирующая тяжелые пороки развития у плода. Заболевание сопровождается увеличением лимфоузлов, гипертермией, кашлем, конъюнктивитом. Спустя 2-3 дня после заражения краснуха при беременности проявляется папулезной сыпью, патологические элементы изначально возникают на лице, затем распространяются на тело, руки и ноги. Для диагностики заболевания используются серологические тесты, позволяющие определить иммунологические маркеры IgM. Специфическое лечение отсутствует, при наличии тяжелых пороков развития плода краснуха при беременности является показанием к ее прерыванию.
Общие сведения
Краснуха при беременности – заболевание вирусной природы, характеризующееся повышенной контагиозностью. Данная болезнь известна также под устаревшими названиями «немецкая корь» и «рубелла». Для самой женщины патология не представляет особой угрозы, но в акушерстве ее принято считать опасным недугом из-за высокой вероятности поражения эмбриона. Краснуха при беременности диагностируется нечасто. Это заболевание поражает преимущественно детей, однако примерно 20-30% женщин детородного возраста остаются подверженными заражению из-за отсутствия антител в крови.
Опасность краснухи при беременности заключается еще и в том, что она способна протекать не только в острой, но и в хронической форме, никак клинически не проявляясь. В такой ситуации отсутствует возможность своевременно выявить риски для плода и определиться с дальнейшей тактикой ведения беременности с учетом наличия или отсутствия врожденной патологии малыша. Краснуха при беременности представляет различную степень угрозы в зависимости от срока эмбриогенеза. Заражение в первом триместре, особенно в первые недели, в 80% случаев заканчивается пороками развития. Во втором триместре риск неблагоприятного исхода наблюдается у 75% малышей, после 28 недель показатель снижается до 50%.
Причины краснухи при беременности
Краснуха при беременности вызывается возбудителем рода тогавирусов, тропным к эмбриональной и лимфоидной тканям. Заражение происходит преимущественно воздушно-капельным путем при тесном контакте с источником инфекции. Распространение вирусов начинается еще в инкубационном периоде, когда явные признаки болезни отсутствуют, что не позволяет исключить контакты с инфицированными людьми. Контагиозность сохраняется на протяжении 7 суток до появления сыпи и в течение 1-2 недель после ее возникновения. Краснуха при беременности также может передаваться бытовым путем при использовании общих предметов, на которых сохранились следы биологических жидкостей инфицированного человека. Доказано, что возбудитель присутствует не только в носоглоточной слизи, но и в крови, моче, кале.
Краснуха при беременности передается плоду по сосудистому руслу. Изначально патагент проникает в лимфатические узлы матери, поражает ткани дыхательных органов, после чего поступает в кровь, достигает плаценты и попадает в организм малыша. Окончательно последовательность тератогенного воздействия краснухи при беременности не изучена, однако доказано, что возбудитель провоцирует хромосомные изменения, способствует расстройству митотической активности эмбриональных клеток. Часто встречающиеся гидроцефалии, замедление умственного и физического развития при таком диагнозе обусловлены ингибицией и апоптозом тканей, расстройством циркуляции крови, вызванными пагубным воздействием вируса.
Симптомы краснухи при беременности
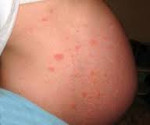
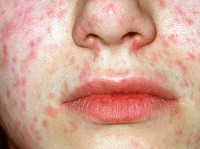
Краснуха при беременности, так же, как и вне ее, начинается с инкубационного периода, который длится 11-24 дня. Затем появляется характерный признак – увеличение и болезненность затылочных, шейных и околоушных лимфоузлов. Примерно треть женщин страдает от суставных болей, вызванных проникновением возбудителя в синовиальную жидкость. По истечении нескольких дней с момента возникновения этих симптомов краснуха при беременности проявляется мелкой папулезной сыпью розового цвета. Элементы могут сливаться между собой. Изначально они локализуются на коже лица, затем распространяются на тело и конечности. Исчезают высыпания в той же последовательности.
Краснуха при беременности нередко сопровождается признаками конъюнктивита: резью в глазах, светобоязнью, слезотечением. Из-за сильной интоксикации организма наблюдается повышение температуры тела до 38-39˚С, слабость, утомляемость, головная боль. Реже пациенток беспокоит кашель, боль в горле, ринорея, заложенность носа, покраснение слизистой оболочки зева. Краснуха при беременности увеличивает риск самопроизвольного аборта примерно в четыре раза. Проникая через плацентарный барьер, вирус достигает организма плода и провоцирует тяжелые нарушения внутриутробного развития, выявить которые можно при проведении ультразвукового сканирования. Дополнительно о состоянии ребенка и концентрации вируса в околоплодных водах в случае подозрения на краснуху при беременности можно судить по данным амниоцентеза.
Краснуха при беременности сопровождается множественными эмбриопатиями. Со стороны плода, прежде всего, наблюдается характерная триада Грегга. Она включает в себя такие пороки, как глухота, слепота, поражение сердца. Не исключено развитие катаракты. Также краснуха при беременности становится причиной нарушения умственного и физического развития плода, врожденной дистрофии, ДЦП, идиопатической тромбоцитопенической пурпуры. При поражении женщины на поздних сроках вынашивания со стороны малыша возможны такие проявления, как васкулит, склонность к пневмониям с постоянными рецидивами, хроническая экзантема. Примерно в трети случаев краснуха при беременности заканчивается летальным исходом для ребенка.
Даже если краснуха при беременности не спровоцировала тяжелых врожденных пороков со стороны плода, что характерно для заражений во 2-3 триместре, она может иметь отдаленные последствия. В частности, заболевание способно давать отдаленные проявления в период полового созревания ребенка и вызывать панэнцефалит, недостаточное продуцирование гормона роста. Часто перенесенная матерью краснуха при беременности становится причиной возникновения инсулинозависимой формы сахарного диабета у ребенка в юношеском возрасте. Также возможны нарушения слуха, тиреоидит аутоиммунного происхождения.
Диагностика краснухи при беременности
Краснуха при беременности диагностируется путем проведения специфических серологических анализов, свидетельствующих о наличии антител к возбудителю в крови женщины. При выявлении симптомов или в случае нахождения будущей матери в очаге инфекции следует незамедлительно обратиться к акушеру-гинекологу и инфекционисту для проведения своевременного обследования и оценки рисков для здоровья плода. Краснуха при беременности чаще выявляется с помощью иммуноферментного метода (ИФА), который показывает уровень IgM. Антитела к возбудителю начинают циркулировать в крови больной через 7 суток после занесения патагента в организм и остаются там на протяжении 1-2 месяцев.
Из-за высокой опасности краснухи при беременности для малыша пациенткам назначается ПЦР (метод полимерной цепной реакции). Его цель заключается в подтверждении недавнего инфицирования женщины, определении РНК вируса. Как уже было сказано выше, также при подозрении на краснуху при беременности проводится ИФА крови на авидность IgG к возбудителю. О заражении свидетельствует присутствие в исследуемой биологической субстанции высокого количества антител титра IgM. Именно они говорят об остром течении заболевания. В данном случае следует установить вероятный период заражения, оценить состояние плода (используется преимущественно кордоцентез) и определиться с возможностью дальнейшего ведения беременности.
Лечение краснухи при беременности
Краснуха при беременности, возникшая до 12 недель, является абсолютным показанием к искусственному прерыванию, так провоцирует формирование тяжелейших пороков развития у плода. При инфицировании на сроке 13-28 недель эмбриогенеза собирается консилиум, который решает, есть ли возможность сохранения беременности. Если установлено, что краснуха при беременности не нанесла вреда здоровью ребенка или прерывание не осуществлялось по каким-либо другим причинам, пациентке вводится иммуноглобулин в дозировке 20-30 мл путем внутримышечной инъекции.
Специфическое лечение краснухи при беременности не разработано. Больным показана полная изоляция с целью предупреждения распространения инфекции и постельный режим. При необходимости назначается симптоматическая терапия. Краснуха при беременности может требовать введения жаропонижающих препаратов, спазмолитиков, противовоспалительных средств. Если принято решение о продолжении вынашивания плода, женщина заносится в группу высокого риска по развитию врожденных аномалий младенца. Дополнительно применяется лечение для профилактики плацентарной недостаточности, предполагающее употребление лекарственных средств для нормализации кровотока. Каких-либо особенностей в ведении родов или послеродового периода в случае перенесенной краснухи при беременности нет. Малыш может появиться на свет как при прохождении через естественные родовые пути, так и путем кесарева сечения.
Прогноз и профилактика краснухи при беременности
При диагностировании краснухи при беременности прогноз крайне неблагоприятный. Заражение в первом триместре в 80% случаев заканчивается развитием тяжелых пороков, несовместимых с жизнью. При продолжении вынашивания в 20% происходит мертворождение. Еще столько же детей, появившихся на свет с врожденной формой болезни, погибают в первый месяц жизни. У 30% женщин краснуха при беременности заканчивается самопроизвольным абортом. В 20% случаев продолжения вынашивания отмечается внутриутробная гибель плода. Именно поэтому такой диагноз на начальных сроках гестации является абсолютным показанием к прерыванию.
Специфическая профилактика краснухи при беременности заключается в исследовании серологического статуса женщины и проведении вакцинации по индивидуальным показаниям за 2-3 месяца до запланированного зачатия. Такой же подход применяется, если количество противокраснушных антител в крови ниже 15 МЕ/мл. Чтобы снизить вероятность развития краснухи при беременности на сроке до 16 недель в случае попадания пациентки в очаг инфекции, осуществляется введение иммуноглобулина, содержащего антитела к возбудителю. После зачатия вакцинация против краснухи противопоказана, хотя ее случайное проведение не является поводом для искусственного прерывания. Неспецифическая профилактика краснухи при беременности предполагает исключение контактов с возможными носителями инфекции и укрепление иммунитета.
Будьте бдительны – краснуха опасна во время беременности!
Краснуху принято считать легким заболеванием.
Однако это определение справедливо для течения этой инфекции только у детей, так как заболевание краснухой беременных чревато серьезными последствиями для будущего ребенка.
Опасность вируса краснухи в том, что он практически всегда передается от матери плоду свободно проходит через плацентарный барьер- так как это вирус- (частица меньше клетки крови) и повреждает его. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются пороки развития.
Да, заболевание у детей протекает очень легко, организм сам справляется с возбудителем (вирус краснухи), чаще всего можно обойтись ограничением режима, обильным питьем и витаминами. Это действительно так. Но! При беременности у плода формируется синдром врожденной краснухи (катаракта, повреждение внутреннего уха, дефекты сердца, микроцефалия).
Во многих странах острая краснуха является медицинским показанием для прерывания беременности, потому что синдром у плода возникает практически во всех случаях, когда мать заболевает краснухой в первые месяцы беременности. Если девочку не привили в детстве, если она не переболела краснухой, остается опасность заразиться краснухой, будучи взрослой. Не имеют такой защиты 15-30% женщин детородного возраста.
Итак, что же это такое- краснуха?
Краснуха – это инфекционное заболевание, вирусной природы, которое отличается высокой заразностью, проявляется сыпью на коже, которая имеет склонность к быстрому распространению, увеличением лимфоузлов (затылочная группа) и незначительным повышением температуры. Наблюдаются периодические подъемы заболеваемости с интервалом в 5-7 лет, кроме того присутствует осеннее-весенняя сезонность. Передается вирус краснухи воздушно-капельным путем. Кроме того, существует передача вируса от матери к плоду через плаценту при беременности (трансплацентарный путь передачи).
У подростков и взрослых краснуха протекает значительно тяжелее, чем у детей. Однако большинство больных не нуждаются в специальном лечении. Применяются средства для лечения симптомов и осложнений, облегчающие общее состояние. После перенесенного заболевания развивается пожизненный иммунитет, однако его напряженность с возрастом и под воздействием различных обстоятельств, может снижаться. Таким образом, перенесенное в детстве заболевание краснухой не может служить 100% гарантией от повторного заболевания.
Какова опасность для плода?
Краснуху принято считать легким заболеванием. Однако это определение справедливо для течения этой инфекции только у детей, так как заболевание краснухой беременных чревато серьезными последствиями для будущего ребенка.
Опасность вируса краснухи в том, что он практически всегда передается от матери плоду и повреждает его.
Также к синдрому врожденной краснухи относят дефекты формирования костей черепа, головного мозга (малый размер мозга, умственная отсталость), внутренних органов (желтуха, увеличение печени, миокардит и др.) и костей (участки разрежения костной ткани длинных трубчатых костей). В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
При выявлении краснухи всегда осуществляется искусственное прерывание беременности.
Какие методы используют для диагностики краснухи?
Наиболее широкое применение в диагностике краснухи нашли серологические методы, в частности метод иммуноферментного анализа (ИФА).
С целью ранней диагностики краснухи у беременной или внутриутробного заражения для выявления РНК вируса краснухи методом ПЦР может быть использована:
Низкоавидные IgG-антитела (авидность IgG ≤ 50%), в среднем, выявляются в течение 3-5 месяцев от начала инфекции (это может в определенной степени зависеть от метода определения), но иногда вырабатываются и в течение более длительного срока. Само по себе выявление низкоавидных IgG-антител не является безусловным подтверждением факта свежего инфицирования, но служит дополнительным подтверждающим свидетельством в ряду остальных серологических тестов.
Кого нужно обследовать?
Особенно важна лабораторная диагностика краснухи у следующих категорий обследуемых:
В целом диагностический алгоритм выглядит так:
Показано повторное серологическое исследование через 2 недели, с дальнейшей консультацией инфекциониста. Для исключения перекрестного реагирования и влияния ревматоидного фактора, подтверждения/исключения диагноза рекомендуется сделать тест авидности IgG, провести количественный анализ на IgM и ПЦР исследование крови матери на наличие РНК вируса краснухи.
Новорожденные с признаками врожденной краснухи.
При подозрении у новорожденного внутриутробного инфицирования вирусом краснухи необходимо исследовать уровень IgМ в сыворотке крови новорожденного. Положительный результат анализа свидетельствует об острой инфекции. Диагноз может быть подтвержден, если в крови матери также выявляется положительный титр IgM. В тех случаях, когда инфицирование произошло в I или II триместре беременности, IgM может не выявляться. Тогда о наличии инфицирования можно судить по динамике IgG. При наличии инфицирования уровень IgG в первые месяцы жизни новорожденного растет.
При отсутствии инфицирования IgG в крови новорожденного либо не выявляется (мать серонегативна), либо падает (элиминация материнских антител).
Наличие специфических IgG у ребенка старше 6 месяцев указывает на внутриутробное инфицирование.
Что делать беременной женщине, если она оказалась в очаге краснухи?
Если беременная женщина, которая не болела краснухой, не делала прививку и не проводила определения иммунитета к вирусу краснухи, окажется в очаге краснушной инфекции (контакт с человеком, который болен краснухой), ей необходимо незамедлительно обратиться к инфекционисту!
Как было сказано выше, опасность заражения беременных женщин при контакте с больным краснухой существует лишь для тех женщин, которые восприимчивы к вирусу краснухи в следствие отсутствия защитного иммунитета. Наличие специфических антител (IgG к вирусу краснухи) свидетельствует о невосприимчивости пациентки.
Очень важно начать обследование по возможности на более ранних сроках после контакта. Если антитела к вирусу краснухи в защитных концентрациях обнаружены у женщины в первые 6 дней после контакта, то эти антитела являются следствием давно перенесенной краснухи. В этом случае женщина не восприимчива к вирусу краснухи, и контакт не представляет опасности для нее. Отсутствие антител или слабоположительный результат на ранних сроках обследования свидетельствует о том, что женщина не защищена против краснухи, и угроза заражения существует.
Но и отчаиваться заранее не стоит, так как известно, что восприимчивые женщины, контактировавшие с больными краснухой, могут не заболеть.
Для исключения заражения необходимо проводить повторное серологическое обследование в динамике через 2-4 недели после контакта.
Серологический контроль за контактировавшими женщинами необходимо осуществлять до конца 2-го триместра беременности.
Если женщина обращается на поздних сроках после контакта (через неделю и более после контакта с заболевшим) необходимо методом ИФА выявлять IgG, IgM и авидность IgG к вирусу краснухи, методом ПЦР исследовать кровь на РНК вируса краснухи.
Кроме визита к инфекционисту, женщина обязана обратиться к гинекологу, который назначит необходимые исследования для определения состояния плода (детальное УЗИ, скрининговые исследования 2го и 3го триместров). Если эти анализы, свидетельствуют о каком-либо неблагополучии в развитии ребенка, могут назначить процедуру амниоцентеза.
Далее, по результатам всех обследований и анализов решается вопрос о наличии врожденных пороков и прерывании беременности. Во многих странах краснуха, выявленная на первом триместре беременности, является показанием для прерывания беременности. При осложнении беременности краснухой на 14-16 неделях вопрос о рекомендации по сохранению беременности решается на консилиуме врачей. В случае невозможности сделать аборт беременной внутримышечно вводят иммуноглобулин в дозе 20–30 мл внутримышечно. В дальнейшем проводятся профилактические мероприятия по защите плода, лечение плацентарной недостаточности, профилактика и лечение не вынашивания беременности.
Профилактика краснухи у беременных женщин.
Для профилактики синдрома врожденной краснухи ВОЗ (Всемирная организация здравоохранения) рекомендует сочетать три принципиальных подхода к ликвидации краснухи и синдрома врожденной краснухи:
По данным статистики не защищено от краснухи 11-30% женщин детородного возраста.
Если девушка или молодая женщина не болела краснухой и не привита, то перед тем, как планировать беременность, ей самой нужно подумать о соответствующей прививке.
Необходимо помнить, что после введения краснушной вакцины не рекомендуется беременеть в течение 3 месяцев.
В заключение хотелось бы напомнить, что безвыходных ситуаций не бывает! Они появляются лишь в том случае, если Вы позволяете им войти в свою жизнь. Родить здорового малыша не только необходимо, но и возможно!
Краснуха и беременность
Опубликовано в журнале:
Сестринское дело »» №2 1998 В конце прошлого года в Москве прошла научно-практическая конференция выпускных курсов акушерских отделений медицинских училищ «Актуальные проблемы инфекции в акушерстве».
Предлагаем вашему вниманию материал, подготовленный одной из ее участниц студенткой 4 курса ММУ №30 ОЛЬГОЙ БОЛОТОВОЙ.
Клиническая картина краснухи
Передача инфекции происходит воздушно-капельным путем. Для заражения требуется достаточно длительный и тесный контакт с больным (уход за больным ребенком, совместное пребывание в помещении и др.), но поскольку краснуха нередко протекает скрыто, когда конкретно произошел контакт, может быть неизвестно.
У взрослых заболевание обычно протекает значительно тяжелее. Высыпанию могут предшествовать продромальные явления в виде общего недомогания, головной боли, озноба с повышением температуры до 38°, болей в суставах, насморка, болей в горле и, как правило, системного увеличения лимфоузлов, особенно задне-шейных и затылочных.
Краснуха не является очень заразным заболеванием, и до недавнего времени в большинстве развитых стран примерно 20% женщин достигало детородного возраста, не имея, по данным серологического исследования, следов ранее перенесенного заболевания. Не переболевшие краснухой беременные женщины, контактирующие с большим количеством детей (например, работники детских учреждений, школ, больниц), среди которых могут быть больные краснухой, в том числе и со скрытым течением, подвергают себя большому риску заражения.
Влияние краснухи на плод
Долгие годы это заболевание не привлекало внимания акушеров. Лишь в начале 40-х годов австралийские медики на основании целого ряда наблюдений определили, что вирусы краснухи могут вызывать врожденные пороки плода и ряд других серьезных осложнений беременности, например спонтанный аборт, мертворождение и др. В дальнейшем эти данные подтвердились. В настоящее время заболевание беременных краснухой и ее отрицательное влияние на плод превратилось в серьезную проблему современного акушерства.
В первые недели беременности поражение эмбриона происходит через кровь матери и хорион во время общей вирусемиb беременной. В дальнейшем, после формирования плаценты (14 недель беременности и позже), преобладает трансплацентарный характер заражения.
Вирус краснухи через кровь матери во время общей вирусемии из межворсинчатого пространства быстро проникает в фетальные сосуды, далее в пупочные сосуды и быстро достигает эндокарда, откуда некротические массы, содержащие активный вирус, гематогенным путем разносятся по всему организму, инфицируя различные органы и ткани плода.
По некоторым данным, у женщин, заболевших за 6-12 месяцев до зачатия, также может отмечаться внутриутробное инфицирование плода; это, очевидно, объясняется длительным сохранением вирусов и их ангигенов в крови матери.
Поражения плода вирусом краснухи разнообразны, причем степень поражения не зависит от степени тяжести заболевания беременной.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии. Видимо, это связано с общей внутриклеточной интоксикацией.
Кроме тератогенного воздействия вируса на плод могут встречаться и другие виды осложнений беременности: невынашивание (10-40%); мертворождение (20%); ранняя неонатальная смертность (25%); общее недоразвитие, сепсис.
Вероятно, эта патология обусловлена общей интоксикацией, гипертермией, фетоплацентарной недостаточностью в результате инфицирования плаценты и нарушения обмена веществ.
При краснухе может возникать чисто акушерская патология при родах: аномалия родовой деятельности, кровотечение, септические осложнения.
Проанализировать последствия заболеваний беременных краснухой на ранних сроках беременности оказалось невозможно, так как во всех этих случаях беременность прерывалась по медицинским показаниям в сроке до 16 недель и позже в родильных домах общего профиля.
В трех случаях женщины из другой группы осложненной беременности родили детей с признаками, не исключающими врожденную краснуху. Однако матери не указывали на заболевание или контакт c краснухой во время беременности, возможно из-за бессимптомного течения краснухи у контактирующих. Результаты дальнейшего обследования этих детей, подтверждающие или отрицающие диагноз «врожденная краснуха», нам неизвестны.
При типичной клинической картине, подтвержденной конкретным контактом, диагностика краснухи особых трудностей не представляет.
Большое значение имеет эпидемиологический анамнез, то есть контакт не болевших краснухой и непривитых до беременности женщин с больными краснухой (уход беременных за больными детьми, работа в детских коллективах во время вспышки инфекции).
Подозрение на краснуху, особенно во время эпидемии, возникает при появлении типичной сыпи, конъюнктивита и фарингита, а также увеличении заушных и шейных лимфатических узлов, артралгиях, полиартрите. Сыпь необходимо отличать от сыпи при кори, энтеровирусе, лекарственных аллергиях. Поэтому одних клинических симптомов для постановки диагноза недостаточно. Для подтверждения заражения краснухой необходимы:
— выделение вируса из носоглотки обычно за 2-3 дня до высыпания путем посева на питательную среду;
— положительная серологическая реакция крови с антигеном краснухи, при которой отмечается резкое нарастание антител в динамике, для чего реакцию следует проводить с промежутком 2-14 дней;
— выделение из крови специфического для краснухи антигена LqM.
При интерпретации результатов серологического и бактериального исследований следует учитывать следующие факторы:
2. Сыпь держится в течение 2-7 дней и исчезает после образования антител, а вирус определяется в мазке из носоглотки еще около 2 недель, поэтому общий заразный период для плода доходит до 4 недель.
3. При оценке серологического исследования следует также учесть, что беременная может быть иммунизирована до беременности, в этом случае она будет сероположительна.
Введение человеческого гамма-глобулина с профилактической целью беременным после контакта, по мнению большинства специалистов, нецелесообразно, так как он может изменить клинические проявления болезни, отсрочить появление антител в сыворотке крови и тем самым отсрочить время постановки правильного диагноза.
Итак, показателями недавно перенесенной краснухи являются:
— выделение вируса краснухи из носоглотки и крови;
— повышение титра антител (в четыре раза и более) в динамике в двух порциях сыворотки, взятых с промежутком 2-14 дней;
— наличие в крови специфического антигена LqM, который определяется только через 4 недели после начала заболевания.
Если диагноз «краснуха» остается сомнительным, особенно в тех случаях, когда контакт имел место на раннем сроке беременности, то в 14-20 недель можно провести амниоцентез и попытаться выделить вирус из амниотической жидкости, хотя и отрицательные результаты не исключают инфицирования плаценты и плода, так как вирус к этому времени может исчезнуть.
Диагностика врожденной краснухи
Подозрение на врожденную краснуху у детей может быть основано на:
— наличии одного или нескольких клинических признаков (см. выше) у новорожденного;
— подтвержденном или подозреваемом заболевании краснухой у матери во время беременности;
— выделении вируса из содержимого носоглотки, мочи, спинномозговой жидкости, особенно в первые три месяца жизни;
— выделении специфического для краснухи антигена LqM из крови пуповины вскоре после рождения, что указывает на внутриутробное заражение;
— наличии антител к краснухе в возрасте до 6 месяцев, особенно на фоне соответствующих клинических проявлений, так как свежеприобретенная инфекция в раннем детском возрасте не встречается.
Лечение краснухи и акушерская тактика
Специфического лечения неосложненная краснуха не требует. Показана изоляция, постельный режим. При осложнениях назначают:
— анальгетики;
— сульфаниламидные препараты;
— по показаниям антибиотики, полоскание горла антисептическими растворами;
— салицилаты.
При конпакте не иммунизированной до зачатия женщины с больным краснухой показан посев на вирус спустя 14-21 день после контакта и двухкратное серологическое исследование сыворотки крови на атитела. При положительных бактериологических и серологических результатах беременность прерывают на сроке до 16 недель даже при отсутствии клинических данных, учитывая возможное скрытое течение болезни.
Введение человеческого гамма-глобулина беременным после возможного контакта с целью профилактики инфицирования плода не рекомендуется, так как это не предотвращает поражения плода, а лишь облегчает течение болезни.
При выявлении заболевания или подозрении на инфицирование плода, если беременная заболела на сроке свыше 16 недель (подтверждено бактерио-серологическими исследованиями), показано прерывание беременности до 28 недель.
При заболевании краснухой после 28 недель беременная берется на особый учет в группу высокого риска. В дальнейшем проводятся профилактические мероприятия по защите плода, лечение фетоплацентарной недостаточности, профилактика и лечение внутриутробной гипоксии плода, невынашиваемости, септических осложнений общепринятыми методами.
Роды следует вести как угрожающие аномалиями родовой деятельности, кровотечением, септическими осложнениями, асфиксией новорожденного.
При выявлении признаков врожденной краснухи у ребенка или подозрении на нее следует как можно быстрее провести тщательное обследование (серологическое, неврологическое, аудиологическое, офтальмологическое). В дальнейшем ребенок должен постоянно наблюдаться у соответствующих специалистов.
Необходимо учитывать, что зараженные дети в отличие от взрослых продолжают выделять вирус краснухи еще несколько месяцев после рождения и представляют потенциальную опасность для других беременных женщин, находящихся в родильном доме.
Профилактика краснухи у беременных
Большая роль в профилактике краснухи у беременных принадлежит акушеркам и врачам женских консультаций отделений патологии беременных, а также участковым и подростковым врачам.
Санитарно-просветительская работа по данному вопросу является важнейшей обязанностью этих работников.
Необходимо знать, что у женщин, перенесших краснуху, формируется стойкий и продолжительный иммунитет. Беременным, не иммунизированным до беременности, следует избегать контакта с больными краснухой, особенно это относится к работникам детских учреждений, в случаях ухода за больным ребенком в семье и др. В период эпидемической вспышки краснухи следует вообще избегать посещений детских коллективов и мест скопления людей: кинотеатров, поликлиник и т.п. До последнего времени на территории СНГ, в том числе и в России, активная иммунизация против краснухи не проводилась. В настоящее время в различных странах, в том числе и в России, определенным возрастным контингентам разрешено и рекомендуется применять несколько различных видов вакцин из живого ослабленного вируса краснухи, которые отличаются между собой по степени ослабленности, иммуногенности и частоте побочных действий. Это: моновалентная вакцина «Рудивакс», двухвалентная вакцина «Руди-рувакс», трехвалентная вакцина «Тримовакс».
Степень защиты, которую дают прививки, в целом ниже, чем при естественном заражении, а уровень антител с годами снижается.
Серологические исследования привитых показали повторное заражение у 50% лиц, прошедших иммунизацию, однако повторное заражение почти всегда протекает малосимптомно, а наличие вируса в крови отмечается крайне редко.
В мире существует два подхода к проблеме плановой иммунизации против краснухи.
Так, в Великобритании, Австралии и большинстве европейских стран прививки делают всем девочкам-подросткам 8-14 лет. Недостатком является то, что многие к этому времени уже переболели краснухой; в детстве и имеют приобретенный иммунитет. У остальных, предположительно, вырабатывается иммунитет на период детородного возраста, но эпидемий этим предотвратить невозможно и серонегативные женщины могут заболеть в 50% случаев повторно, в том числе во время беременности.
Целесообразно выделить группу так называемого повышенного риска среди девочек препубертатного и пубертатного возраста, не болевших ранее краснухой. Им следует рекомендовать активную иммунизацию, особенно в период, предшествующий запланированной беременности. В первую очередь это относится к учащимся ПТУ, студенткам.
С целью выявления группы повышенного риска членами нашего акушерского кружка проведено анкетирование студенток нашего училища и учениц 9-10 классов двух близлежащих школ, в которых мы проводили профориентацию. Было опрошено 520 человек. Из них, по неуточненным данным, переболели краснухой 46 человек, или 9% опрошенных, не болели краснухой или не знают об этом 478 человек. Иммунизацию из них никто не проходил.
Данных лиц, большинство из которых, вероятно, не иммунизированы, мы отнесли к группе повышенного риска по краснухе в период будущей беременности, учитывая юный возраст исследуемых. С ними проведена беседа о возможном риске заболевания краснухой во время будущей беременности и было деликатно сказано о возможных последствиях. Даны рекомендации совместно с родителями и участковыми врачами решить вопрос о целесообразности иммунизации против краснухи.
Подводя итоги, следует сказать, что вопрос о краснухе, с акушерской точки зрения, особенно если речь идет о методах диагностики внутриутробного инфицирования, остается не до конца изученным и нуждается в дальнейшем исследовании.