Чем опасна эрозия матки
Что такое эрозия шейки матки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лубнин Д. М., гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
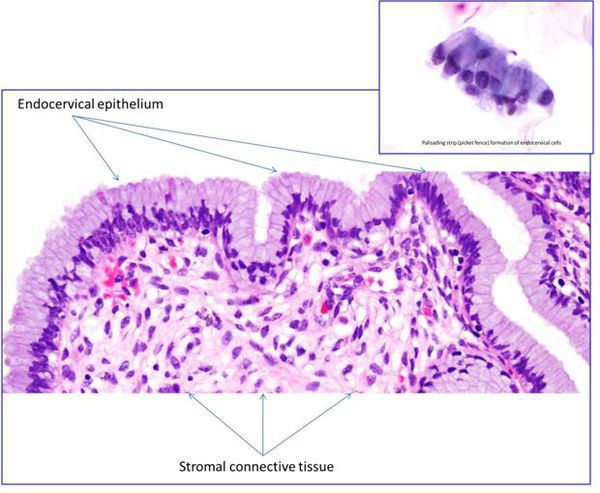
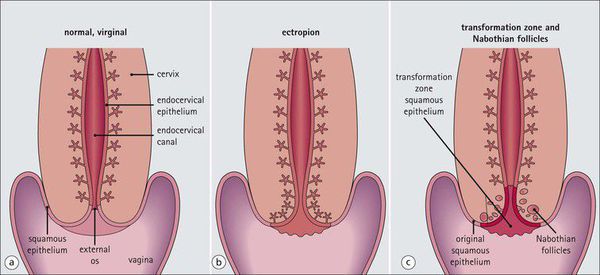
Эрозия шейки матки не является заболеванием. Это физиологическое явление, при котором цилиндрический эпителий, выстилающий канал шейки матки, выходит за пределы канала и располагается снаружи шейки. Шейка матки является неотъемлемой частью матки — входом в ее полость, по форме она напоминает узкое горлышко у фляжки. Часть шейки расположена во влагалище, ее покрывает многослойный плоский неороговевающий эпителий, по сути, кожа, только без плотного наружного слоя. На стыке канала шейки он встречается с сочным цилиндрическим эпителием, имеющим железы для производства слизи. Это зона трансформации. Когда эта зона смещается наружу, цилиндрический эпителий виден на поверхности шейки матки в виде ярко-красного пятна, окружающего вход в шейку. Подобный вид придает эрозии кислая среда влагалища, оказывающая раздражающее действие на нежный цилиндрический эпителий.
Что такое эктопия и эктропион
Термин «эктопия» заменил устаревший термин «эрозия», однако последний иногда ещё используется врачами.
Эктропион — это осложнённая форма эктопии шейки матки, выворот внутренней части шейки матки в полость влагалища
Как возникает эрозия шейки матки
Причины появления эрозии шейки матки неизвестны. На Западе она считается нормальным физиологическим явлением, не требующим вмешательства, в то время как в Китае эрозия шейки матки признана разновидностью хронического цервицита и часто подлежит лечению. [1] Считается, что раннее начало половой жизни (до 16-17 лет) также провоцирует ее появление, так как шейка матки еще незрелая в этом возрасте, и зона трансформации в норме может выступать за пределы канала шейки матки, что приводит к ее травматизации во время полового акта.
Эрозия шейки матки выявляется у 80 % сексуально активных молодых женщин, а ее распространенность снижается между 30-40 годами. Поскольку причины эрозии шейки матки до сих пор не совсем понятны, существует предположение о том, что она может быть связана с гормональными колебаниями. В пользу этой версии свидетельствует тот факт, что эрозия наиболее часто встречается у девочек-подростков и беременных женщин. [2]
Чем опасна эрозия шейки матки
Эрозия (эктопия) шейки матки никакой опасности для организма женщины не несёт. Истинная эрозия шейки матки встречается редко, чаще всего это следствие травмы или воспаления на шейке, но может быть и следствием дисплазии шейки матки. Если истинная эрозия является следствием воспаления или травмы — она проходит в процессе лечения этих заболеваний самостоятельно. Если эрозия является проявлением дисплазии (чаще всего в довольно запущенных случаях), она иссекается при эксцизии или конизации шейки.
Симптомы эрозии шейки матки
Эрозия шейки матки проявляется в основном обильными слизистыми выделениями из половых путей, а также контактными кровянистыми выделениями, возникающими после полового акта.
Причиной появления выделений является избыточное образование слизи цилиндрическим эпителием. Контактные кровотечения возникают из-за травматизации поверхностных тонкостенных сосудов, которые могут располагаться на эрозированной поверхности шейки матки. Примерно у четверти женщин, которые отмечают жалобы на посткоитальное кровотечение, была диагностирована эрозия шейки матки. [7]
Что может чувствовать женщина
В подавляющем большинстве случаев эрозия шейки матки протекает безболезненно и бессимптомно.
Патогенез эрозии шейки матки
Эрозия шейки матки — чаще всего врожденное состояние. Во время созревания репродуктивной системы цилиндрический эпителий изначально расположен снаружи шейки и по мере созревания уходит в канал шейки матки. Вероятно, не всегда этот процесс завершается до начала половой жизни, которая может влиять на скорость его завершения. Наличие эрозии также связывают с приемом контрацептивов, с периодом беременности. Предполагается, что это связано с воздействием эстрогенов на шейку матки. Наличие воспалительного процесса в канале шейки матки также может поддерживать наличие эрозии, препятствуя ее исчезновению.
Классификация и стадии развития эрозии шейки матки
Эрозия шейки матки по данным кольпоскопии
Осложнения эрозии шейки матки
Цилиндрический эпителий за счет особенностей своего строения легче восприимчив к развитию в нем воспаления, которое вызывают условно патогенные микроорганизмы и инфекции, передающиеся половым путем. При этом развивается такое состояние как цервицит — воспаление канала шейки матки. Цервицит может быть причиной длительного существования эрозии.
Эрозия шейки матки сама по себе не имеет никакого значения в развитии дисплазии шейки матки и рака шейки матки. Эти опасные заболевания развиваются на шейке матки независимо от наличия эрозии.
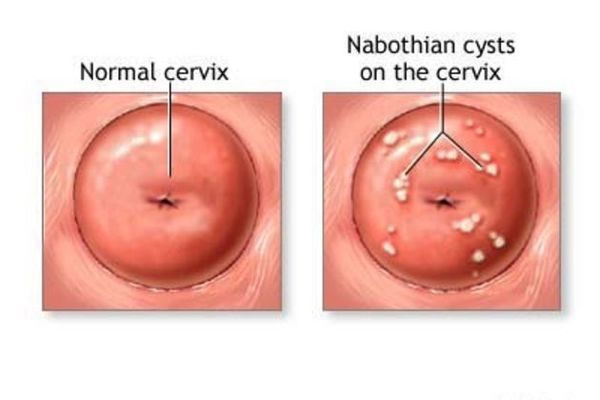
В процессе самостоятельного заживления эрозии или после проведения ее деструкции многослойный плоский эпителий нарастает на цилиндрический, в результате перекрывается часть выводных протоков желез. В результате формируются кисты на шейке матки, которые еще называются “наботовы кисты”. Они бывают различного размера и совершенно не опасны, лечить их не надо.
Эрозия шейки матки при беременности
Эрозия шейки матки часто встречается у беременных женщин и является одной из основных причин появления кровянистых выделений во время беременности. Такое кровотечение возникает из небольших поверхностных сосудов эрозии и совершенно неопасно.
Диагностика эрозии шейки матки
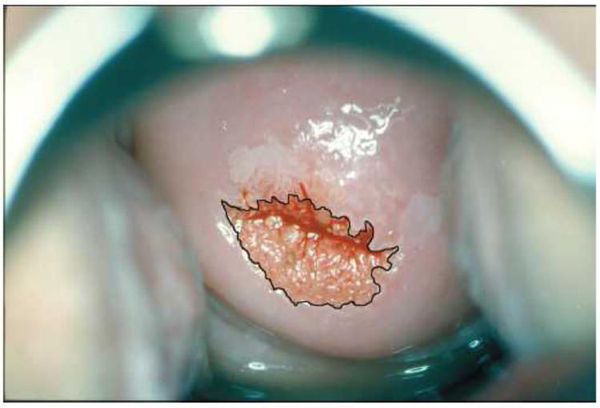
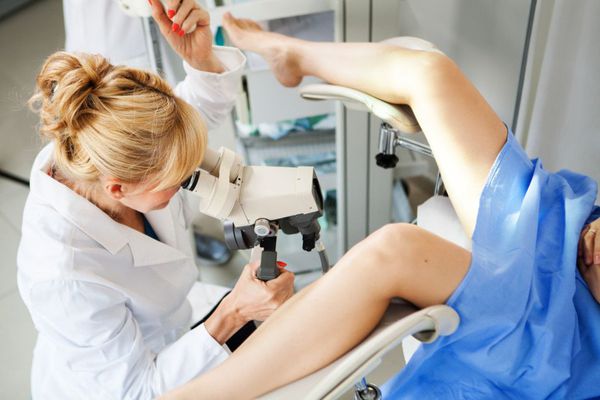
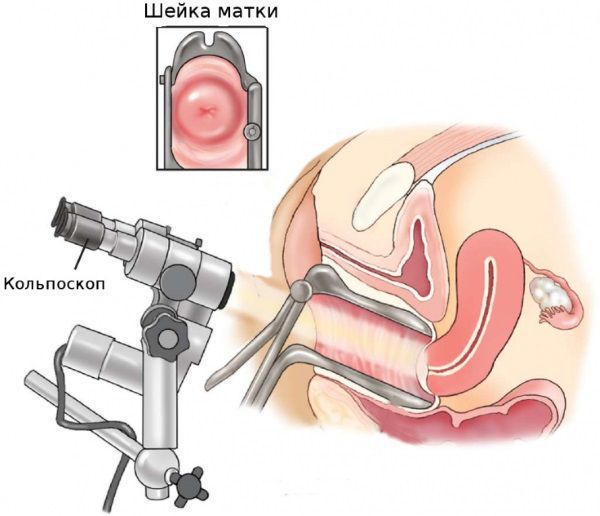
Эрозия шейки матки легко выявляется при ее осмотре на кресле с использованием зеркала, она выглядит как ярко-красное пятно различного размера вокруг входа в канал шейки матки. На следующем этапе проводится кольпоскопия — исследование шейки матки под микроскопом с применением окрасок.
Осмотр
В этом исследовании есть три этапа:
Кольпоскопия
Это исследование совершенно безболезненное. Кольпоскопия позволяет выявить на шейке признаки, характерные для различных заболеваний, которые не видны при обычном осмотре.
Необходимые лабораторные исследования
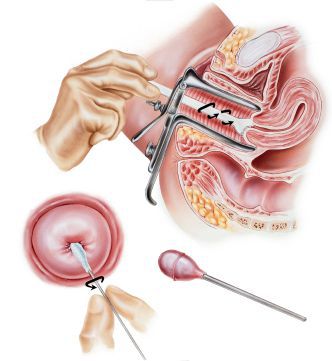
Третьим обязательным методом обследования является цитологический мазок с шейки матки, желательно выполнять так называемую “жидкостную цитологию”, такой вариант анализа является более информативным и точным. Цитологическое исследование позволяет не только подтвердить диагноз эрозия, но и исключить или выявить наличие атипических клеток, характерных для дисплазии шейки матки.
При отсутствии в результатах кольпоскопии и цитологического мазка патологических элементов, присущих дисплазии шейки матки, показаний для проведения биопсии шейки матки нет.
Лечение эрозии шейки матки
Нужно ли лечить эрозию
В подавляющем большинстве случаев показаний для лечения эрозии шейки матки нет, она сама исчезает со временем. Процесс ее заживления еще называют словом “эпителизация”, то есть при этом процессе на цилиндрический эпителий нарастает многослойный плоский, и граница между этими эпителиями отодвигается ко входу в канал шейки матки.
Лечение эрозии до беременности
Большая часть исследователей сходится во мнении, что эрозия в лечении не нуждается, если протекает бессимптомно и не доставляет женщине неудобств. [9] Хотя большинство современных методов лечения в значительной степени способствуют регрессии эрозии шейки матки, некоторые симптомы могут так и не исчезнуть после лечения. [10]
Последствия эрозии шейки матки. Почему нельзя запускать патологию
Поскольку наличие эрозии шейки матки может значительно повысить восприимчивость шеечного эпителия к инфекциям, среди которых хламидии, папиломавирус, цитомегаловирус и даже ВИЧ, понимание этиологических факторов, которые способствуют возникновению эрозии шейки матки, является важным направлением для исследований. [11]
В пользу необходимости лечения эрозии шейки матки говорит тот факт, что при наличии эрозии увеличивается секреция шеечной слизи, что может доставлять женщине значительные неудобства. Кроме того, в очень редких случаях некоторые связывают с эрозией шейки матки, помимо посткоительных кровотечений, болезненные ощущения в области малого таза. [8]
Радиоволновое лечение и лазерная вапоризация
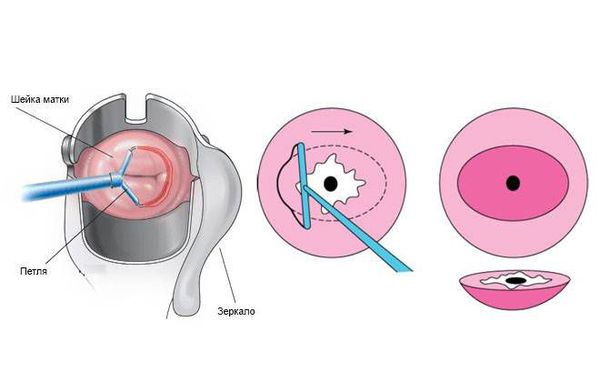
Лечение эрозии шейки матки предполагает деструкцию цилиндрического эпителия на той части шейки матки, где он располагаться не должен. Оптимально выполнить прижигание эрозии шейки матки радиоволновым прибором (Фотек, Сургитрон) или лазером.
Описание метода прижигания эрозии шейки матки
Существует только два показания для лечения эрозии шейки матки: наличие большого количества обильных слизистых выделений из половых путей, а также появление контактных кровянистых выделений (после полового акта или в результате физической активности).
Прижигание эрозии радиоволновым прибором или лазером — это быстрая безболезненная амбулаторная процедура, которая занимает 10-15 минут. Если возникла необходимость прижечь эрозию, то бояться этого не нужно. Современные методы лечения не оказывают никакого отрицательного воздействия на шейку с точки зрения перспективы беременности и родов.
Химическая коагуляция
Химические методы (например, с помощью «Солковагина») трудоёмки и требуют нескольких посещений врача, в то время как радиоволна или лазер справляются с задачей за одну процедуру.
Диатермокоагуляция и криокоагуляция
Методы устарели и для лечения эрозии шейки матки больше не применяются.
Медикаментозное лечение
Медикаментозное лечение при эрозии шейки матки не проводят. Исключение — ситуация, когда причиной истинной эрозии является воспаление. В таком случае принимают препараты, необходимые для устранения основного заболевания, а эрозия в процессе лечения проходит самостоятельно.
В чем опасность несвоевременного прижигания эрозии
Никакой опасности для организма существование эктопии не создаёт. Наоборот, прижигание эктопии без показаний приводит к переводу переходной зоны шейки матки в канал, что не позволяет следить за изменениями эпителия в этой зоне.
Рекомендации после проведённого прижигания
После прижигания эктопии шейки матки рекомендуется воздержаться от половой жизни, активного спорта и посещения бани на 40 дней.
А возможна ли беременность после прижигания
Репродуктивная функция после прижигания эрозии не нарушается.
Лечение эрозии народными средствами
Народные методы лечения не проверяют в ходе клинических исследований, поэтому их безопасность и эффективность не доказаны.
Прогноз. Профилактика
Прогноз у эрозии шейки матки всегда благоприятный. Так как она чаще всего выявляется у женщин, рано начавших половую жизнь, профилактикой этого явления может быть только рекомендация воздержаться от столь раннего дебюта (речь идет о возрасте до 15-17 лет).
Эрозия шейки матки: что это?
Эрозия шейки матки – это повреждение эпителия слизистой оболочки, которое визуально обнаруживается как покраснение, язвочки и другие дефекты. Это заболевание диагностируется у женщин любого возраста.
Обычно эрозия шейки матки протекает бессимптомно, поэтому многие пациентки пренебрегают ее лечением. В ряде случаев эрозия может сопровождаться выделениями из половых путей и сбоями менструального цикла. Поэтому не стоит недооценивать угрозу, которую несет этот диагноз.
Почему появляется эрозия?
Прежде чем оценивать угрозу для здоровья женщины, необходимо выяснить причину появления эрозии шейки матки. Это могут быть:
Безусловно, в группе риска также пациентки с беспорядочной половой жизнью и многократными абортами в анамнезе. Причины этого заболевания могут быть достаточно серьезными, что становится препятствием при планировании семьи и беременности. При отсутствии своевременного лечения эрозия шейки матки грозит обернуться тяжелыми осложнениями.
Что будет, если оставить все как есть?
Эрозия шейки матки без своевременного лечения может обернуться следующими осложнениями:
При сильном воспалении эродированный участок шейки матки может кровоточить и доставлять неприятные ощущения, особенно во время полового акта или менструации. Также возможны кровянистые выделения из влагалища.
Поврежденный эпителий – благоприятная среда для размножения патогенной микрофлоры. Например, возбудителей герпеса, хламидий, гонококков. Это обусловлено нарушением защитного слоя, который необходим для защиты от бактерий и вирусов слизистой оболочки.
Это плоские кондиломы, полипы и другие доброкачественные образования, которые могут привести к предраковому состоянию шейки матки.
Это процесс образования нетипичных клеток. Дисплазия шейки матки – предраковое состояние, которое нуждается в лечении и контроле со стороны пациентки и врача.
Это злокачественное новообразование, которое может трансформироваться из плоских кондилом, дисплазии и других предраковых состояний за срок от 2 до 15 лет. Дальнейшее развитие от первой стадии до конечной составляет 1–2 года. Поэтому ранняя диагностика рака шейки матки очень важна для успешного выздоровления.
Бесплодие – распространенное осложнение многих патологических состояний, которые могут возникнуть на фоне незалеченной эрозии шейки матки. Также при эрозии отсутствует необходимое количество слизи для транспортировки сперматозоидов к яйцеклеткам, и это препятствует успешному зачатию.
Как сказывается эрозия шейки матки на беременности
Эрозия шейки матки во время беременности не является угрозой для здоровья плода. Однако может негативно сказаться на протекании беременности следующими осложнениями:
Наиболее частые осложнения – кольпит (воспаление слизистой оболочки влагалища) и цервицит (воспаление шейки матки). Если воспаления вызваны инфекцией, существует угроза восходящего инфицирования других органов репродуктивной системы и плода.
Эрозия шейки матки не провоцирует выкидыш или самопроизвольные роды, однако очень опасны для беременности осложнения этого заболевания. Например, воспаления репродуктивных органов, вызванные инфекцией.
Как обнаружить и вылечить заболевание?
Эрозия шейки матки диагностируется во время планового гинекологического осмотра с помощью стандартных инструментов, поэтому для своевременной диагностики необходимо соблюдать следующие правила:
Как лечить?
Эрозию шейки матки прижигают, после чего поврежденный эпителий успешно рубцуется и заживает. Как именно лечить эрозию матки, решает врач исходя из состояния здоровья и возраста пациентки. Особенно деликатные методы лечения выбирают для еще не рожавших женщин, планирующих беременность, а также для беременных пациенток. Методы лечения эрозии шейки матки можно разделить на две группы:
Это консервативное лечение с помощью химических препаратов, которые разъедают поврежденный эпителий, и хирургическое лечение с радикальным удалением поврежденных участков слизистой. Однако постепенно эти способы лечения уходят в прошлое из-за относительно высокой травматичности.
Эрозию шейки матки прижигают лазером, жидким азотом, высокочастотным током. Современные процедуры позволяют безболезненно прижечь только пораженный эпителий, не затрагивая здоровую слизистую оболочку. Поэтому выздоровление проходит быстрее.
Почему необходима помощь врача?
Эрозия шейки матки – заболевание, которое в начале развития не несет опасности для здоровья женщины, легко обнаруживается и так же легко лечится. Своевременное лечение эрозии шейки матки очень важно для профилактики осложнений и бесплодия. Однако для того, чтобы успешно вылечить заболевание, необходимо правильно выявить его причину и устранить ее, в противном случае не избежать рецидива.
Лечение эрозии шейки матки рекомендуется проходить в современных медицинских центрах, где имеется необходимое оборудование и штат специалистов для комплексного подхода к диагностике и терапии.
Чем опасна эрозия шейки матки: объясняет врач
Это один из самых популярных диагнозов в гинекологии. Несмотря на то, что проблема очень распространена, она может привести к тяжелым последствиям. Каждой женщине необходимо знать, что это такое и чем опасна эрозия шейки матки у нерожавших.
1. Истинная эрозия шейки матки
2. Эктопия шейки матки
Понятие «эктопия» в медицине подразумевает смещение тканей или органов в сторону поверхности тела. Эктопия шейки матки – это смещение цилиндрического эпителия, который выстилает цервикальный канал, наружу. При осмотре врач заметит на фоне бледно-розового плоского эпителия шейки матки ярко-красный эпителий цервикального канала.
Это осложненная форма эктопии, характеризующаяся выходом цилиндрического эпителия цервикального канала на влагалищную часть шейки матки.
От чего возникает эрозия шейки матки

Симптомы эрозии шейки матки
Несмотря на то, что заболевание можно заметить по симптомам, чаще всего процесс протекает совершенно незаметно, и выявить наличие изменений на шейке матки можно только при осмотре на приеме у гинеколога.
Чем опасна эрозия шейки матки
Некоторые считают, что эктопия препятствует наступлению беременности, но это не так. Эктопия – нормальное явление и никак не влияет на процесс зачатия ребенка, на течение беременности и роды.
Эрозия опасна тем, что может перейти в хроническую форму и грозит более тяжелыми заболеваниями, в первую очередь, предраковым состоянием матки или раком шейки матки. Этого можно избежать при регулярном наблюдении у гинеколога, поэтому нельзя относиться к своему здоровью безответственно, нужно обращаться к специалисту при первых симптомах.
При возникновении у пациентки истинной эрозии, которая встречается редко, врач устраняет причину разрыва – исключает механическое повреждение и снимает воспалительный процесс с помощью лекарств.
Если во время обследования специалист обнаружит эктопию или эктропион, то проводится обследование. Пациентке необходимо сдать мазки на наличие инфекций, передаваемых половым путем (ИППП) и вирус папилломы человека (ВПЧ), а также ПАП-тест для выявления гинекологических заболеваний.
Если ни инфекций, ни вирусов, ни изменений в ПАП-тесте не выявлено, то лечение не назначается, показан только плановый осмотр 1 раз в год, а при наличии инфекции проводится противовоспалительная терапия.
Сегодня есть несколько методов хирургического лечения эрозии шейки матки. Они подбираются индивидуально, в зависимости от медицинских показаний, возраста, срочности, планов на дальнейшую беременность.
Очень важно ответственно подходить к вопросу лечения. Если на приеме гинеколог поставил вам диагноз и посоветовал прижигание эрозии, не спешите соглашаться. Для начала стоит уточнить, какая именно у вас патология, пройти необходимые исследования и принять решение.
Также при таком диагнозе лучше проконсультироваться с несколькими врачами – практика получения второго врачебного мнения сегодня достаточно распространена. В современных реалиях можно получить консультацию в телемедицинских сервисах. Дистанционно врач взглянет на фото результатов анализов, посоветует сдать дополнительные тесты и ответит на все вопросы.
Наталья Черная, врач акушер-гинеколог высшей категории
Эстрогены и их влияние на женский организм
В организме человека вырабатывается несколько десятков различных гормонов, которые управляют нашим здоровьем и настроением. При этом одни из самых важных для женщины — эстрогены.

Георгий Мсхалая, эндокринолог Европейского Медицинского Центра (ЕМС)

Аревик Чархифалакян, акушер-гинеколог, онкогинеколог ЕМС
Эстрогены — это основные женские половые гормоны, играющие важную роль в правильном развитии и функционировании женской репродуктивной системы. Они образуются только из мужских гормонов, в частности тестостерона, других механизмов их синтеза нет. Более того, деление на мужские и женские половые гормоны весьма условно, сейчас его уже не делают. Эстрогены, которые раньше считались исключительно женскими половыми гормонами, и андрогены, которые считались мужскими, вырабатываются в организмах обоих полов, и они крайне важны как для одних, так и для других. Для определения уровня половых стероидов на практике используются определенные шкалы, которые довольно условны. Они показывают высокие и низкие референсные значения, но не всегда выход за рамки говорит о наличии проблем со здоровьем. Это может определить только врач.
Эстрогенами называют группу гормонов, к которым относятся эстрадиол и эстрон (вырабатываются в яичниках), и эстриол (синтезируется во время беременности в плаценте).
Гипофункция и гиперфункция эстрогенов
Содержание гормонов никогда не бывает постоянным. С возрастом, а также по ходу менструального цикла у женщин концентрация гормонов меняется.
Гипофункция (пониженная выработка) эстрогенов бывает врожденной и приобретенной. Она может приводить к таким тяжелым последствиям, как преждевременное истощение яичников или ранний остеопороз. При гипофункции эстрогенов могут возникать маточные кровотечения или же, напротив, аменорея — отсутствие менструаций, бесплодие. В более зрелом возрасте гипофункция может вызывать симптомы менопаузы — приливы (ощущение жара), ночную потливость, бессонницу.
Гиперфункция (избыток) эстрогенов может стать причиной раннего полового созревания или гинекомастии (доброкачественного увеличения грудной железы у мужчин).
Причины снижения уровня эстрогенов
Снижение уровня половых стероидов может быть следствием генетических нарушений, наследственной предрасположенности, проведенных хирургических операций в малом тазу. Распространенная причина нарушения — затяжной стресс, резкие колебания массы тела, к примеру, в результате которого у женщины возникает дефицит веса. Безусловно, это сказывается и на уровне эстрогенов — вместе с весом пропадают месячные даже в юном возрасте, в таком случае мы говорим о гипоталамической аменорее. Здесь необходимо работать с корректировкой веса, питания, физической нагрузки.
Конечно, самая частая причина — это менопауза. Уже начиная с 35 лет уровень половых стероидов постепенно снижается, и перед наступлением менопаузы мы наблюдаем резкое падение уровня эстрогенов.
Снижение уровня эстрогенов
Важно понимать, что гормоны влияют не на отдельно взятый орган, а на весь организм в целом. Так, снижение уровня эстрогенов негативно действует не только на менструальный цикл, но и на когнитивную функцию, ухудшается состояние кожи, выпадают волосы, повышается усталость и утомляемость. Также могут наблюдаться ночные приливы, повышение уровня холестерина, растет риск сахарного диабета, снижается плотность костной ткани, что грозит переломами. Но, конечно, в первую очередь стоит говорить об ухудшении состояния половых органов: из-за уменьшения интенсивности кровотока слизистая влагалища становится более сухой, снижаются ее защитные свойства, уменьшается либидо, повышается риск инфекционных заболеваний. У женщин, которые долго находятся в менопаузе, может также возникнуть нарушение мочеиспускания.
Современные методы лечения
Адекватная гормональная терапия назначается эндокринологом или гинекологом. Оптимальное решение, когда эти два специалиста работают вместе, в команде. Если это возрастное снижение, связанное с угасанием функции яичников, то для лечения используются препараты, которые повышают уровень эстрогенов. В случае гипоталамической аменореи устраняют саму причину, к примеру стресс, восполняют дефицит витаминов и микроэлементов, корректируют питание и физическую нагрузку, и уровень эстрогенов постепенно повышается до нормального.
Женская репродуктивная система: как вовремя распознать онкологию
Каждая пятая женщина с онкологическим заболеванием сталкивается с раком органов женской репродуктивной системы. Эксперт поделилась советами о том, как предотвратить развитие «женской онкологии» и вовремя обнаружить патологию.

Светлана Хохлова, д.м.н., заведующая онкологическим отделением
противоопухолевой лекарственной терапии ФГБУ «НМИЦ акушерства,
гинекологии и перинатологии им. В. И. Кулакова»
В большинстве случаев опухоли женской репродуктивной системы возникают спонтанно. Их развитие может быть следствием образа жизни, питания, экологической ситуации в городе и множества других факторов. В течение жизни все эти факторы оказывают влияние на организм человека, где формируются и накапливаются мутации, которые впоследствии способны провоцировать развитие онкологической патологии.
Если говорить о генетической предрасположенности, наличие наследственных мутаций BRCA-1 и BRCA-2 значительно повышает риск развития рака яичников и рака молочной железы. Рак эндометрия также может быть спровоцирован довольно редким наследственным синдромом Линча.
Другой распространенный фактор — наличие онкогенных штаммов вируса папилломы человека, которые повышают риск развития рака шейки матки и ряда других опухолей. Вирус папилломы человека не является наследственным, а передается преимущественно половым путем.
Постоянно ведутся исследования, направленные на выявление причин развития рака. В частности, изучаются различные наследственные синдромы и мутации, а также их связь с развитием опухолевых процессов. Их обнаружение и изучение позволяет нам составлять скрининговые программы и улучшать методы диагностики как самих генетических мутаций, так и онкологических патологий и предраковых состояний.
Средний возраст пациенток с новыми случаями онкогинекологических заболеваний приходится на 60-64 года. Однако опухолевые процессы, связанные с наследственными синдромами и мутациями, как правило, возникают в более раннем возрасте — примерно в 35-40 лет.
Из всей группы онкогинекологических заболеваний к наиболее коварным относится рак яичников. Дело в том, что при раке яичников у пациенток отсутствуют жалобы на начальных стадиях. Могут проявляться неспецифические симптомы вроде слабости, запоров и общего недомогания, но на них крайне редко жалуются гинекологу.
В большинстве случаев у пациенток с данной патологией жалобы возникают, когда появляются симптомы, говорящие о распространенном процессе (III-IV стадии). Такие симптомы, как увеличение живота в объеме и тянущие боли могут сигнализировать о поражении опухолью.
Рак тела и шейки матки довольно часто диагностируются на ранних стадиях. Поскольку они относятся к наружным органам, даже небольшая опухоль зачастую сопровождается кровянистыми выделениями. Другими симптомами могут быть обильные выделения, кровотечения, а также боли внизу живота. Как правило, пациентки не игнорируют подобные симптомы и сразу же обращаются к врачу, где в ряде случаев диагноз подтверждается.
На сегодняшний день существуют определенные программы, позволяющие диагностировать опухоли органов женской репродуктивной системы на ранних стадиях. Самая основная и важная процедура — профилактические осмотры врачом-гинекологом раз в полгода для всех девушек, старше 25 лет. Не стоит забывать и о диспансеризации, которая проводится 1 раз в 3 года. Для женщин старше 40 лет также разработана скрининговая программа рака молочной железы, в которую входит маммография.
Вышеперечисленные программы относятся ко всем женщинам, в том числе и не имеющим каких-либо жалоб или генетической предрасположенности. Любые беспокоящие изменения должны обсуждаться с врачом-гинекологом, особенно если они беспокоят продолжительное время. В таком случае врач проведет обследование и постарается выяснить причину.
Если у пациентки подозревается образование в яичнике, например, киста, врач порекомендует сдать анализ на маркер рака яичников СА-125. При наличии генетической предрасположенности гинеколог должен составить индивидуальную программу скрининга. На сегодня меры скрининга и осмотра уже разработаны, но, к сожалению, многие женщины пренебрегают этим и обращаются за помощью уже при наличии довольно серьезных симптомов.
Расскажите, пожалуйста, о профилактических мерах
Ряд профилактических мер определен на основании больших популяционных исследований. Доказана связь между отсутствием родов и высоким риском развития рака молочной железы и рака яичников. Увеличение количества родов и лактация благоприятно влияют на снижение риска развития этих заболеваний.
Онкогинекологические заболевания бывают связаны с гормональным дисбалансом, воспалительными и гипертрофическими процессами. Нередко гиперплазия эндометрия, вызванная гормональным сбоем, перерождается в рак эндометрия. Предопухолевые патологии, например, интраэпителиальное образование шейки матки относится к так называемым предракам. Профилактика всех воспалительных, гормональных и предраковых заболеваний и поддержание своего организма в хорошей форме служат хорошей профилактикой для множества болезней, в том числе и онкопатологий.
Вакцинация против вируса папилломы человека одобрена и рекомендована всеми правительствами в качестве профилактики, поскольку помогает снизить риск предраковых и гиперпластических заболеваний, возникающих вследствие инфицирования ВПЧ. Как было отмечено ранее, онкогенные штаммы вируса папилломы человека увеличивают риск развития рака шейки матки, ротоглотки, анального канала. Также ведутся исследования, способные доказать или опровергнуть влияние этого вируса на опухолевые процессы в других локализациях.
Долгое время считалось, что гормонально-заместительная терапия (ГЗТ) повышает риск развития ряда онкогинекологических заболеваний. Это было связано с тем, что раньше ГЗТ состояла из эстрогенов, длительный прием которых и правда может провоцировать развитие опухолевых процессов. Но комбинированные оральные контрацептивы с эстрогенами и прогестинами доказали эффективность в снижении риска развития рака яичников.
Для женщин с подтвержденными наследственными мутациями BRCA-1 и BRCA-2 существуют отдельные скрининговые программы и определенные профилактические меры, например мастэктомия и удаление маточных труб и яичников (с определенного возраста). Проведение этих профилактических операций снижает риск развития рака молочной железы и рака яичников более чем на 80%.
Как вы считаете, имеет ли смысл прививать девочек от ВПЧ, насколько это снизит риски? Нужно ли прививать всех или только группу риска? Как узнать, что ты в группе риска?
В данном случае группа риска не имеет значения для вакцинации. Вакцинацию против ВПЧ советуют проходить в подростковом возрасте как девочкам, так и мальчикам. Вирус папилломы человека ответственен за ряд онкологических заболеваний, которым подвержены и мужчины.
В каждой стране установлены разные сроки вакцинации, в России принято прививаться от ВПЧ с 9 лет. Максимальная эффективность наблюдается при вакцинации до первого полового контакта, поскольку вирус папилломы человека передается преимущественно половым путем. Возможна вакцинация и в более позднем возрасте, это необходимо обсуждать со специалистом.
С какими заблуждениями пациенток по поводу этих заболеваний вы сталкивались?
В зависимости от течения заболевания пациенткам могут назначить разные методы лечения: хирургическое вмешательство, лучевую или лекарственную терапию. В некоторых случаях возможно применение комбинированной терапии — сочетания нескольких видов лечения.
Медицина не стоит на месте, методы лечения и препараты постоянно совершенствуются. Когда я только начала карьеру онколога в 1996 году, пациентов преимущественно лечили химиотерапией. Сейчас в силу высокой токсичности химиопрепаратов постепенно стараются отходить к методам с лучшей переносимостью. Основные усилия направлены на развитие современной лекарственной терапии, к которым относятся таргетные и иммуноонкологические препараты. Кроме удобства их приема, возможности корректировки лечения и более низкой токсичности, современные лекарственные препараты также обладают более высокой эффективностью по сравнению с химиотерапией. Таргетные препараты способны прицельно воздействовать на опухоль, где имеются определенные мутации и экспрессии в генах. Иммуноонкологические препараты, в свою очередь, способны реактивировать иммунную систему человека, позволить ей самостоятельно обнаружить и уничтожить опухолевую клетку, поскольку при ряде онкологических заболеваний, в частности онкогинекологических, иммунная система перестает воспринимать раковую клетку как угрозу, позволяя ей расти и распространяться.
Мои пациенты со стажем болезни по 15-20 лет радуются каждой новой разработке и надеются, что она хоть немного продлит им жизнь. Так и происходит. Новые терапевтические решения развиваются стремительно и, что особенно важно, они колоссально влияют на выживаемость наших пациентов. Это всегда очень радует и мотивирует как пациентов, так и врачей.