Чем опасен плевральный выпот
Плевральный выпот
При нормальном состоянии человека плевральной полости содержится приблизительно 1 миллилитр жидкости, который необходим для увлажнения плевральных листков и обеспечения их нормального трения во время активных дыхательных движений.
Про наличие выпота в полость плевры можно судить при скоплении патологической жидкости более, чем 20 миллилитров. Выпот в полость плевры возникает только в том случае если, когда в полость поступает больше жидкости, чем физиологически, из нее дренируется. Наиболее часто плевральные выпоты развиваются на фоне каких-либо заболеваний легочной паренхимы, а также органов, локализованных в области переднего средостения.
Немаловажной причиной развития данного состояния является травматическое повреждение в области грудной клетки. Появление симптомов выпота жидкости из легких всегда свидетельствует о том, что основное заболевание протекает в очень тяжелой стадии.
Основные симптомы заболевания
При появлении в полостях грудины чрезмерного количества жидкости, выраженность проявления симптоматических признаков полностью зависит от характерных особенностей основного заболевания и, естественно, от количества скопившегося экссудата.
Следует выделить три основных симптома таких как:
Кроме всех перечисленных симптомов, у больного могут появляться признаки снижения вентиляции легочной ткани и синдром нарушения сократительной функции сердечной мышце на фоне ателектаза легочной ткани. При наличии обширного патологического выпота больные начинают принимать то положение тела, при котором они будут себя более комфортно чувствовать.
Вынужденное положение тела способствует облегчению вышеописанных симптоматических признаков и уменьшают давящее воздействие на органы, расположенные в средостении. Диагностические мероприятия для больных с частым рецидивированием данного состояния проводятся с целью подтверждения окончательного диагноза, определения степени тяжести основного заболевания и выявления основного этиологического фактора, спровоцировавшего развитие подобной патологии.
Наиболее предпочтительным и широко используемым методом уже огромное количество лет считается проведение рентгенологического исследования состояния органов грудной клетки. В качестве диагностики также может быть использовано ультразвуковое исследование или общие лабораторные анализы крови. По результатам общего клинического исследования периферической крови можно исключить или подтвердить наличие воспалительного процесса в организме человека.
Плевральный выпот считается одним из опасных состояний, именно поэтому оно должно подвергаться немедленному проведению необходимых медицинских манипуляций.
Плевральный выпот
Под термином «Плевральный выпот» врачи-пульмонологи и торакальные хирурги понимают патологическое скопление в плевральной полости транссудата или экссудата. Критический объем жидкости в груди может представлять опасность для сохранения пациентом в дальнейшем работоспособности и даже для его жизни.
Стремительно развившийся плевральный выпот, при котором пациента мучает сильная одышка, может стать причиной его экстренной госпитализации. Кроме того, это может быть хоть и очень неприятным, но достаточно распространенным осложнением следующих заболеваний:
Что провоцирует развитие плеврального выпота?
Жидкость, скопление которой в плевральной полости и является причиной образования патологии, может быть двух типов. Транссудат при этом не несет в себе особой опасности. Чаще всего скопление транссудата является следствием наличия у пациента сердечной недостаточности, реже – цирроза печени.
А вот скопление экссудата обычно спровоцировано каким-то патологическим процессом, негативно сказывающимся на проницаемости капилляров. Это приводит к проникновению в плевральную полость плазмы крови и других ее компонентов (так называемый гемоторакс). Чаще всего экссудат скапливается в груди у пациентов с туберкулезом, вирусными заболеваниями органов дыхания, пневмонией и наличием в организме злокачественных опухолей.
Симптомы плеврального выпота
В ряде случаев данная патология имеет бессимптомное развитие. Тогда она выявляется при проведении специалистом физикального обследования грудной клетки пациента, а также на рентгенографии и УЗИ грудной клетки.
В других случаях развитие плеврального выпота сопровождается следующей симптоматикой:
Постановка диагноза «Плевральный выпот» и его лечение
Помимо физикального осмотра, важнейшее диагностическое значение имеет также сдача анализов – кровь, моча, кал и мокрота. Пожалуй, наиболее значимым лабораторным исследованием является именно анализ мокроты. Дело в том, что его проведение позволяет выявить возбудителя инфекции в плевральной полости – если он есть – и подобрать лечение, эффективное именно в отношении этого микроорганизма. В случаях, когда бакпосев мокроты малоинформативен, с диагностическими целями пациенту может быть проведена плевральная пункция.
Важность инструментальных методов диагностики для выявления плеврального выпота также сложно переоценить. Рентген, УЗИ, КТ и МРТ позволяют выявить скопление жидкости в плевральной полости, а спирометрия – определить, насколько далеко зашел патологический процесс.
Если говорить о лечении плеврального выпота, то залогом его эффективности является проведение тщательно подобранной терапии основного заболевания. Устранить болезненные ощущения в груди поможет назначенное лечащим врачом обезболивающее.
Что касается опустошения плевральной полости, то с целью оттока из нее жидкости проводится плевральная пункция. При этом единовременно можно удалить не более 1,5 литров жидкого содержимого плевральной полости: кардинальные меры могут стать причиной развития у пациента отека легких. Если жидкости слишком много, то ее удаление производится в несколько этапов.
Публикации в СМИ
Выпот плевральный
Плевральный выпот — патологическое накопление жидкости в плевральной полости. В норме плевральная жидкость по составу сходна с сывороткой крови, но содержит 1:320 ••• Кристаллы холестерина при медленном накоплении экссудата •• Поддиафрагмальный абсцесс ••• Выпот стерилен ••• Правосторонняя локализация ••• Возникновение через несколько недель или месяцев после полостных операций •• Острый панкреатит ••• В 60% — левосторонний, в 30% — правосторонний, в 10% — двусторонний ••• Небольшой объём выпота ••• Концентрация амилазы в плевральной жидкости выше, чем в плазме ••• Клеточный состав — преобладание нейтрофилов •• ХПН — содержание креатинина в плевральной жидкости выше, чем в плазме крови.
Методы исследования • Исследование плевральной жидкости •• Концентрация белка более 3 г%, либо отношение белка плевральной жидкости к белку сыворотки крови более 0,5 — признак экссудатов •• Отношение уровня ЛДГ в плевральной жидкости к ЛДГ в сыворотке крови выше 0,6 — признак экссудата •• Лейкоциты ••• Концентрация менее 1,0 ´ 10 9 /л типична для транссудата ••• Концентрация более 1,0 ´ 10 9 /л в сочетании с преобладанием лимфоцитов характерна для туберкулёза или опухоли ••• Концентрация более 100,0 ´ 10 9 /л наряду с преобладанием полиморфноядерных лейкоцитов характерна для эмпиемы плевры •• Эозинофилы обнаруживают при лекарственных плевритах, туберкулёзе, редко — опухолях •• Эритроциты — концентрация более 100 ´ 10 9 /л свидетельствует в пользу инфаркта лёгкого, травмы, опухоли •• Содержание глюкозы 5 г/л и окрашиванием мазка суданом III наблюдают при хилотораксе • Обзорная рентгенография органов грудной клетки в прямой проекции позволяет выявить жидкость в количестве не менее 300–500 мл •• Верхний край затемнения имеет форму мениска •• Смещение средостения в сторону, противоположную выпоту • Обзорная рентгенография органов грудной клетки в латеральной проекции — вуалеобразное затемнение поражённого лёгкого по сравнению с непоражённым. Примечание. Осумкованные плевриты рентгенологически идентичны солитарным очаговым образованиям лёгкого, но в отличие от них имеют положительную динамику (фантомные опухоли) • КТ информативна для обнаружения абсцесса лёгкого, пневмонии или опухоли за тенью плеврального выпота • УЗИ грудной клетки позволяет провести дифференциальную диагностику между осумкованными плевритами и очаговыми поражениями лёгкого (плевральная жидкость эхонегативна) • Биопсия плевры высокоинформативна для верификациии туберкулёзного плеврита • Диагностическая торакотомия — при невозможности постановки диагноза по результатам биопсии • Фибробронхоскопия — при подозрении на бронхогенную опухоль • Проба Манту для исключения туберкулёзного плеврита.
Лечение • Тактика ведения •• Аспирация выпота (торакоцентез) существенно уменьшает одышку. Во избежание коллапса — объём аспирации не более 1 500 мл •• Лечение основного заболевания •• Регидратация, введение белковых р-ров •• Контроль за лечением — рентгенография органов грудной клетки каждые 3 мес до нормализации состояния • Эмпиема •• Лечение основного заболевания •• Антибактериальная терапия (внутриплевральное введение антибиотиков нежелательно). До получения результатов бактериологического исследования ••• Клиндамицин 600 мг в/в 3 р/сут ••• Бензилпенициллин (натриевая соль) по 2–10 млн ЕД/сут в/в в сочетании с метронидазолом по 500–700 мг 4 р/сут •• Дренаж плевральной полости ••• При небольших скоплениях гноя — 1–2 аспирации ежедневно ••• Торакостомический трубчатый сифонный дренаж — лечение выбора при больших объёмах гнойного выпота или его высокой вязкости ••• Открытое дренирование после резекции ребра проводят на протяжении нескольких недель или месяцев при наличии густого фибринозного экссудата или плевральных корок •• Хирургическое лечение ••• Декортикация при осумкованной эмпиеме или сдавлении лёгкого плевральными швартами. Сроки выполнения: первые 3–6 нед болезни ••• Иссечение бронхоплеврального свища • Злокачественный плевральный выпот •• Лечение первичного злокачественного новообразования •• Торакоцентез, реже — дренаж плевральной полости через трубку •• Химический плевродез при повторных скоплениях экссудата после пункций ••• Доксициклин 500 мг или блеомицин 60 ЕД внутриплеврально ••• Противоопухолевые препараты для облитерации плевральной полости не рекомендованы • Хилоторакс •• Лучевая терапия при злокачественном хилотораксе •• Ушивание грудного протока при травматическом хилотораксе • Гемоторакс (см. Гемоторакс).
Осложнения • Хроническая эмпиема • Бронхоплевральный свищ • Сепсис • Пневмоторакс при негерметичности системы плевроцентеза.
МКБ-10 • J90 Плевральный выпот, не классифицированный в других рубриках • J91* Плевральный выпот при состояниях, классифицированных в других рубриках • J94.0 Хилусный выпот
Код вставки на сайт
Выпот плевральный
Плевральный выпот — патологическое накопление жидкости в плевральной полости. В норме плевральная жидкость по составу сходна с сывороткой крови, но содержит 1:320 ••• Кристаллы холестерина при медленном накоплении экссудата •• Поддиафрагмальный абсцесс ••• Выпот стерилен ••• Правосторонняя локализация ••• Возникновение через несколько недель или месяцев после полостных операций •• Острый панкреатит ••• В 60% — левосторонний, в 30% — правосторонний, в 10% — двусторонний ••• Небольшой объём выпота ••• Концентрация амилазы в плевральной жидкости выше, чем в плазме ••• Клеточный состав — преобладание нейтрофилов •• ХПН — содержание креатинина в плевральной жидкости выше, чем в плазме крови.
Методы исследования • Исследование плевральной жидкости •• Концентрация белка более 3 г%, либо отношение белка плевральной жидкости к белку сыворотки крови более 0,5 — признак экссудатов •• Отношение уровня ЛДГ в плевральной жидкости к ЛДГ в сыворотке крови выше 0,6 — признак экссудата •• Лейкоциты ••• Концентрация менее 1,0 ´ 10 9 /л типична для транссудата ••• Концентрация более 1,0 ´ 10 9 /л в сочетании с преобладанием лимфоцитов характерна для туберкулёза или опухоли ••• Концентрация более 100,0 ´ 10 9 /л наряду с преобладанием полиморфноядерных лейкоцитов характерна для эмпиемы плевры •• Эозинофилы обнаруживают при лекарственных плевритах, туберкулёзе, редко — опухолях •• Эритроциты — концентрация более 100 ´ 10 9 /л свидетельствует в пользу инфаркта лёгкого, травмы, опухоли •• Содержание глюкозы 5 г/л и окрашиванием мазка суданом III наблюдают при хилотораксе • Обзорная рентгенография органов грудной клетки в прямой проекции позволяет выявить жидкость в количестве не менее 300–500 мл •• Верхний край затемнения имеет форму мениска •• Смещение средостения в сторону, противоположную выпоту • Обзорная рентгенография органов грудной клетки в латеральной проекции — вуалеобразное затемнение поражённого лёгкого по сравнению с непоражённым. Примечание. Осумкованные плевриты рентгенологически идентичны солитарным очаговым образованиям лёгкого, но в отличие от них имеют положительную динамику (фантомные опухоли) • КТ информативна для обнаружения абсцесса лёгкого, пневмонии или опухоли за тенью плеврального выпота • УЗИ грудной клетки позволяет провести дифференциальную диагностику между осумкованными плевритами и очаговыми поражениями лёгкого (плевральная жидкость эхонегативна) • Биопсия плевры высокоинформативна для верификациии туберкулёзного плеврита • Диагностическая торакотомия — при невозможности постановки диагноза по результатам биопсии • Фибробронхоскопия — при подозрении на бронхогенную опухоль • Проба Манту для исключения туберкулёзного плеврита.
Лечение • Тактика ведения •• Аспирация выпота (торакоцентез) существенно уменьшает одышку. Во избежание коллапса — объём аспирации не более 1 500 мл •• Лечение основного заболевания •• Регидратация, введение белковых р-ров •• Контроль за лечением — рентгенография органов грудной клетки каждые 3 мес до нормализации состояния • Эмпиема •• Лечение основного заболевания •• Антибактериальная терапия (внутриплевральное введение антибиотиков нежелательно). До получения результатов бактериологического исследования ••• Клиндамицин 600 мг в/в 3 р/сут ••• Бензилпенициллин (натриевая соль) по 2–10 млн ЕД/сут в/в в сочетании с метронидазолом по 500–700 мг 4 р/сут •• Дренаж плевральной полости ••• При небольших скоплениях гноя — 1–2 аспирации ежедневно ••• Торакостомический трубчатый сифонный дренаж — лечение выбора при больших объёмах гнойного выпота или его высокой вязкости ••• Открытое дренирование после резекции ребра проводят на протяжении нескольких недель или месяцев при наличии густого фибринозного экссудата или плевральных корок •• Хирургическое лечение ••• Декортикация при осумкованной эмпиеме или сдавлении лёгкого плевральными швартами. Сроки выполнения: первые 3–6 нед болезни ••• Иссечение бронхоплеврального свища • Злокачественный плевральный выпот •• Лечение первичного злокачественного новообразования •• Торакоцентез, реже — дренаж плевральной полости через трубку •• Химический плевродез при повторных скоплениях экссудата после пункций ••• Доксициклин 500 мг или блеомицин 60 ЕД внутриплеврально ••• Противоопухолевые препараты для облитерации плевральной полости не рекомендованы • Хилоторакс •• Лучевая терапия при злокачественном хилотораксе •• Ушивание грудного протока при травматическом хилотораксе • Гемоторакс (см. Гемоторакс).
Осложнения • Хроническая эмпиема • Бронхоплевральный свищ • Сепсис • Пневмоторакс при негерметичности системы плевроцентеза.
МКБ-10 • J90 Плевральный выпот, не классифицированный в других рубриках • J91* Плевральный выпот при состояниях, классифицированных в других рубриках • J94.0 Хилусный выпот
Заболевания плевры: диагностика и лечение
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление
Заболевания плевры часто встречаются в общей практике и могут отражать широкий диапазон лежащих в их основе патологических состояний, затрагивающих легкие, грудную стенку, а также системных болезней. Самое распространенное их проявление заключается в образовании плеврального выпота, и у подавляющего большинства таких больных необходимы рентгенологическое подтверждение и дальнейшее обследование. Последние достижения, касающиеся методов получения изображения органов грудной клетки, терапии и хирургии, позволили усовершенствовать диагностику и лечение больных с патологией плевры.
Плевра дает грудной клетке возможность придавать легким необходимую форму и приводить их в движение с минимальными затратами энергии. Для чего два плевральных листка (париетальный и висцеральный) должны скользить один по другому — этому процессу способствует небольшое количество (0,3 мл/кг) жидкости.
Плевральная жидкость фильтруется из мелких сосудов париетальной плевры в плевральную полость и реабсорбируется лимфатическими сосудами этого же листка. Экспериментальные данные показывают, что объем и состав плевральной жидкости в норме очень стабильны, и выпот возникает только в тех случаях, если скорость фильтрации превышает максимальный отток лимфы либо нарушено обратное всасывание [1].
Плевральный выпот
Плевральные выпоты традиционно подразделяются на транссудаты (общий белок 30 г/л). В промежуточных случаях (а именно, когда содержание протеина составляет 25–35 г/л) разграничить экссудат и транссудат помогает определение содержания в плевральной жидкости лактатдегидрогеназы (ЛДГ) и градиента альбумина между сывороткой и плевральной жидкостью.
Наиболее часто встречающиеся причины и характерные признаки плевральных выпотов приведены в таблицах 1 и 2. Их дифференциация важна потому, что «низкобелковые» выпоты (транссудаты) не требуют дальнейших диагностических мероприятий; необходимо лишь лечение вызвавшей их патологии, в то время как при обнаружении плеврального экссудата, безусловно, нужна дополнительная диагностика.
Выпоты могут быть односторонними или двусторонними. Последние часто выявляются при сердечной недостаточности, но могут также возникать при гипопротеинемических состояниях и при коллагенозах с поражением сосудов. Имеют очень большое значение тщательный сбор анамнеза, включая профессию, данные о путешествиях за границу и о факторах риска тромбоэмболии, а также внимательное полноценное физикальное обследование.
При физикальном обследовании обнаруживается ограничение дыхательных движений грудной клетки, «каменная» тупость при перкуссии, приглушение дыхания при аускультации и часто — зона бронхиального дыхания сверху от уровня жидкости.
Небольшие выпоты следует дифференцировать с утолщением плевры. Помочь в этом может выполнение рентгенограммы в положении лежа (при этом жидкость движется под действием силы тяжести), а также ультразвуковое исследование (УЗИ) или рентгеновская компьютерная томография (КТ).
И УЗИ, и КТ являются ценными методами, которые все чаще используются для дифференциации между плевральной жидкостью, «окутанным» легким (плевральными бляшками, обычно возникающими при воздействии асбеста) и опухолью. Эти методы позволяют также выяснить, является ли плевральная жидкость осумкованной, и наметить оптимальное место для плевральной пункции и биопсии.
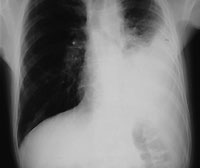 |
| Рисунок 1. Рентгенограмма органов грудной клетки: виден расширенный пищевод с уровнем жидкости и левосторонний плевральный выпот. Эти изменения были расценены как вторичная эмпиема, возникшая на фоне аспирационной пневмонии |
Плевральная пункция с аспирацией и биопсия показаны всем больным с выпотом, при этом удается получить гораздо больше диагностической информации, чем только при аспирации, и избежать проведения повторной инвазивной процедуры (см. рис. 1).
Другие исследования, помогающие в установлении диагноза, включают повторную рентгенографию органов грудной клетки после аспирации для выявления лежащей в основе выпота патологии легких, КТ, изотопное сканирование легких (с определением соотношения вентиляции и перфузии), внутрикожные пробы с туберкулином, серологические исследования на ревматоидные и антиядерные факторы.
Если вышеперечисленные методы не позволяют выявить причину возникновения плевральных выпотов, проводится торакоскопия с помощью видеотехники. Она позволяет не только осмотреть плевру, но также выявить опухолевые узлы и осуществить прицельную биопсию. Эта процедура наиболее ценна для диагностики мезотелиомы. Как бы то ни было, у 20% больных с экссудативными плевральными выпотами посредством обычных исследований не удается диагностировать причину развития данного состояния.
Лечение патологии, провоцирующей развитие плеврального выпота, например сердечной недостаточности или тромбоэмболии легочных артерий, часто приводит к его исчезновению. Некоторые состояния, включая эмпиему и злокачественные опухоли, требуют особых мер, о которых речь пойдет ниже.
Парапневмонические выпоты и эмпиема
Приблизительно у 40% больных с бактериальными пневмониями развивается сопутствующий плевральный выпот [11]; в таких случаях необходимо провести плевральную пункцию, чтобы удостовериться, что нет эмпиемы, и предотвратить либо уменьшить степень последующего утолщения плевры.
Однако у 15% пациентов парапневмонические выпоты вторично инфицируются, развивается эмпиема, то есть образуется гной в плевральной полости (см. рис. 2).
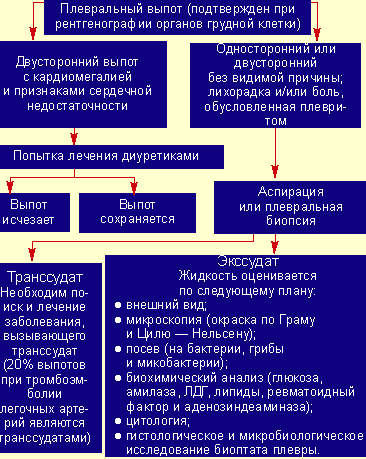 |
| Рисунок 2. Исследования при плевральном выпоте |
Другие причины эмпиемы включают хирургические вмешательства (20%), травмы (5%), перфорации пищевода (5%) и субдиафрагмальные инфекции (1%) [12].
 |
| Таблица 3. Микроорганизмы: возбудители эмпиемы |
При эмпиемах большая часть высеваемых культур представлена аэробными микроорганизмами. Анаэробные же бактерии высеваются в 15% случаев эмпием, обычно являющихся осложнением аспирационных пневмоний; остальные случаи обусловлены разнообразными другими микроорганизмами (см. табл. 3). Если до плевральной пункции назначались антибиотики, посевы часто не дают роста.
Диагноз подтверждается на основании рентгенологических признаков осумкованного плеврита или в случае обнаружения гноя в плевральном пунктате (см. табл. 2).
Кроме того, под контролем УЗИ или КТ следует наладить дренаж из наиболее низкой части эмпиемы и соединить его с подводным клапанным механизмом. В прошлом рекомендовалось использовать дренажи относительно большого диаметра, однако сегодня применение более узких трубок признано эффективным при меньшей травматичности для пациентов.
Рекомендации относительно целесообразности применения фибринолитиков основаны на результатах небольших неконтролированных исследований, согласно которым частота ликвидации спаек составила 60–95% [13, 14], а потребность в хирургических вмешательствах значительно уменьшилась. Тем, что до сих пор не проведено контролированных исследований, объясняется некоторая неопределенность относительно того, когда, как долго и в каких дозах следует применять фибринолитические препараты. В настоящее время под эгидой Совета медицинских исследований (Medical Research Council) проводится работа, результаты которой позволят ответить на эти вопросы.
Если в результате дренирования из межреберного доступа (с фибринолитиками или без них) не удается добиться адекватного отведения жидкости, если эмпиема сохраняется, организуется и сопровождается утолщением плевры и сдавлением легкого, то показано хирургическое вмешательство.
Торакоскопия обычно успешна на ранних стадиях заболевания, но при обширных плевральных спайках может окончиться неудачей. В этих случаях показана торакотомия и декортикация. Хотя такое хирургическое вмешательство высокоэффективно в отношении лечения эмпиемы (>90%), с ним связан существенный операционный риск, особенно у ослабленных больных.
Открытый дренаж, при котором требуется резекция ребра, — довольно малопривлекательная процедура, она проводится только в том случае, когда больной не может перенести более инвазивную операцию.
Без лечения эмпиема может прорваться наружу через грудную стенку («прободающая» эмпиема) или в бронхиальное дерево с образованием бронхоплеврального свища либо вызвать обширный плевральный фиброз, который ограничивает подвижность легких. К редким осложнениям относятся абсцесс головного мозга и амилоидоз, может также возникнуть деформация фаланг типа «барабанных палочек».
Поражение плевры при злокачественных новообразованиях
Рак легких — это наиболее частая причина возникновения злокачественного плеврального выпота, особенно у курильщиков. Лимфома может возникнуть в любом возрасте и составляет 10% от всех злокачественных выпотов. Метастазы в плевру наиболее часто встречаются при раках молочной железы (25%), яичников (5%) или желудочно-кишечного тракта (2%) (см. рис. 3). В 7% случаев первичная опухоль остается неизвестной.
Важно понимать, что при первичном бронхогенном раке наличие плеврального выпота не обязательно исключает операбельность. У 5% таких больных выпот развивается вследствие обструкции бронхов и дистальной инфекции, и заболевание остается потенциально излечимым.
Поэтому, когда встает вопрос о возможности проведения операции, чрезвычайно важно установить причину плеврального выпота.
Выпоты, обусловленные злокачественной инфильтрацией плевры, обычно быстро накапливаются вновь. Для того чтобы избежать необходимости проведения повторных плевральных пункций, выпот необходимо полностью («насухо») удалить при первичном дренировании через межреберную трубку, а плевральная полость должна быть облитерирована путем введения вызывающих воспаление препаратов, например талька, тетрациклина или блеомицина, при этом в конце концов развивается плевродез. В настоящее время наиболее эффективным средством в этом отношении считается тальк: при его применении успех достигается у 90% больных [17].
Однако эффективный плевродез приводит к значительному болевому синдрому в послеоперационном периоде, который часто требует применения сильных анальгетиков; рекомендуется при этом избегать нестероидных противовоспалительных препаратов, поскольку они снижают эффективность операции.
Непосредственная абразия плевры во время операции с плеврэктомией или без нее применяется у молодых пациентов с довольно длительным сроком выживания, у которых не удался химический плевродез.
При обширном, мучительном для больного плевральном выпоте и неэффективности химического плевродеза альтернативным методом является установка плевроперитонеального шунта по Denver. Удивительно то, что при такой операции не наблюдается обсеменения опухоли по брюшине, однако в реальную проблему могут вылиться развитие инфекции и окклюзия шунта.
Патология плевры, связанная с асбестом
В 2002 году в Великобритании смертность от мезотелиомы, согласно прогнозам, достигнет пика в 2020 году и составит 3000 [5].
В большинстве стран среди заболевших преобладают мужчины, что подтверждает ведущую роль профессионального фактора в развитии этого заболевания.
Возраст на момент контакта с асбестом, а также продолжительность и интенсивность этого контакта тоже имеют важное значение. Наибольшему риску подвергаются представители профессий, требующих непосредственного контакта с асбестом, особенно рабочие строительной индустрии, в то время как для людей, проживающих в зданиях, содержащих асбест, риск гораздо ниже.
Заболевание проявляется болями в груди и плевральным выпотом, который имеет кровянистую окраску и вызывает одышку. В Великобритании пациенты с этой болезнью имеют право на компенсацию, как и при других заболеваниях и увечьях, полученных на производстве (см. табл. 4).
Во всех случаях необходимо гистологическое исследование, в ходе которого используются либо материал, получаемый при аспирации плеврального содержимого и биопсии под контролем УЗИ (что позволяет подтвердить диагноз у 39% таких больных), либо ткань, взятая при торакоскопии (диагноз подтверждается у 98% пациентов) [6]. Торакоскопия также позволяет определить степень распространенности опухоли в плевральной полости, поскольку очень ограниченное заболевание на ранней стадии может быть излечено хирургическим путем, в то время как при поражении висцеральной плевры прогноз неблагоприятный.
После таких диагностических вмешательств часто наблюдается обсеменение опухоли по плевре, профилактика этого состояния предполагает облучение области биопсии или дренажа.
Большинство пациентов впервые поступают к врачу уже с неоперабельной опухолью. В такой ситуации ни один из методов не обеспечивает возможности излечения больного, однако сегодня проводятся попытки применения радикальной операции, фотодинамической терапии, внутриплевральной системной химиотерапии и лучевой терапии. И хотя генная терапия пока не приносит успеха, иммунотерапия может признана перспективной. Неблагоприятными диагностическими факторами являются: низкие функциональные резервы сердечно-сосудистой и дыхательной систем, лейкоцитоз, перерождение в саркому (по данным гистологического исследования) и мужской пол. В течение одного года выживают от 12 до 40% больных, в зависимости от перечисленных прогностических факторов.
Спонтанный пневмоторакс
Спонтанный пневмоторакс может быть первичным (без явного предшествующего заболевания легких) или вторичным (когда имеются признаки легочного заболевания, например легочного фиброза). К малораспространенным причинам пневмоторакса относятся: инфаркт легкого, рак легкого, ревматоидные узелки или абсцесс легкого с образованием полости. Субплевральные эмфизематозные буллы, обычно расположенные в области верхушек легкого, или плевральные буллы обнаруживаются у 48–79% больных с якобы спонтанным первичным пневмотораксом [18].
Среди курильщиков частота пневмоторакса гораздо выше. Относительный риск развития пневмоторакса в девять раз выше у женщин-курильщиц и в 22 раза — у курящих мужчин. Более того, выявлена зависимость «доза — эффект» между числом выкуренных за день сигарет и частотой пневмоторакса [19].
В диагностике небольших по объему, преимущественно верхушечных, пневмотораксов могут помочь снимки на выдохе, которые, однако, используются редко. Следует различать большие эмфизематозные буллы и пневмоторакс.
Алгоритм лечения представлен на рисунке 5. Чрескожная аспирация — это простая, хорошо переносимая, альтернативная по отношению к межреберному дренажу по трубке процедура, в большинстве случаев ей следует отдавать предпочтение. Аспирация позволяет достичь удовлетворительного расправления легкого у 70% больных с нормальной легочной функцией и только у 35% пациентов с хроническими заболеваниями легких [20].
Средняя частота рецидивов после единственного первичного спонтанного пневмоторакса, независимо от первичного лечения, составляет 30%, большинство их возникает в первые 6–24 месяцев.
Пациентов следует предупреждать о возможности развития повторных пневмотораксов: в частности, им не рекомендуется летать на самолетах в течение шести недель после полного разрешения пневмоторакса. Операция обычно требуется в тех случаях, когда в течение недели наблюдается упорное накопление воздуха.
Рецидивирующий пневмоторакс, особенно если поражены оба легких, следует лечить либо путем химического плевродеза или, что более предпочтительно, с помощью париетальной плеврэктомии либо плевральной абразии.
Последние из названных операций можно проводить с помощью торакоскопии под контролем видеоизображения, которая позволяет проследить за ходом процедуры с помощью монитора, сократить пребывание в стационаре и ускорить возвращение пациента к нормальному образу жизни. Хирургическое лечение позволяет уменьшить частоту рецидивов до 4% в сравнении с 8% после плевродеза тальком [22].
В представленной статье мы рассказали о нескольких аспектах, связанных с заболеваниями плевры, в том числе о последних достижениях в этой области. Плевральный выпот — это самое частое проявление патологии плевры, требующее тщательного обследования. Если после обычных методов исследования причина заболевания остается неясной, нужно предпринять все необходимые меры для исключения тромбоэмболии легочных артерий, туберкулеза, реакции на введение лекарств и поддиафрагмальных патологических процессов.
Хелен Парфри, бакалавр медицины, бакалавр химии, член Королевской коллегии врачей
Больница Западного Саффолка
Эдвин Р. Чайлверс, бакалавр медицины, бакалавр естественных наук, доктор философии, профессор
Кембриджский университет, Школа клинической медицины, отделение терапии больницы Адденбрука и Папворта