Чем обезболить полинейропатию ног
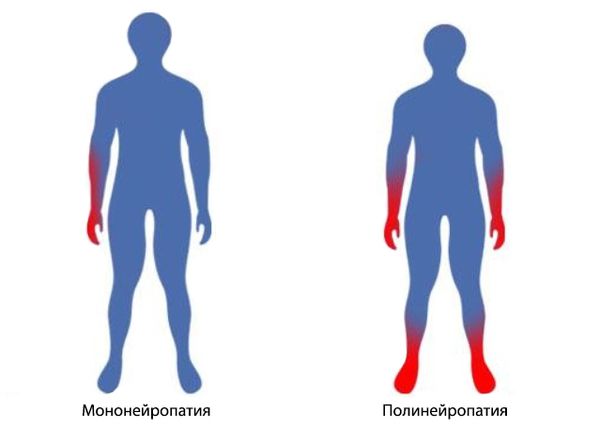
Полинейропатия
Полинейропатия – это нарушение, связанное с множественным поражением периферических нервов. Оно может развиваться на фоне интоксикаций или соматических заболеваний и проявляется расстройствами чувствительных и двигательных функций, а также формированием трофических язв. Только своевременное полноценное лечение помогает обратить процесс вспять и восстановить нормальную работу нервных волокон.
Информация о полинейропатии
Слово «полинейропатия» переводится с греческого языка как «поражение многих нервов». Этот термин очень точно описывает суть патологии. Все структуры организма опутаны сетью тонких нервных волокон, которые делятся на три группы:
Поражение тех или иных волокон неизбежно влечет за собой нарушение их функций. Наиболее распространена смешанная полинейропатия нижних конечностей, при которой проявляются симптомы дисфункции чувствительных и двигательных нервов.
Причины
Поражение периферических нервов может возникнуть на фоне следующих состояний:
Кроме того, выделяют наследственные формы заболевания, передающиеся от родственников, а также идиопатическую полинейропатию, причину которой не удается установить.
Полинейропатия делится на несколько видов в зависимости от типа пораженных волокон:
Значительные различия в симптоматике заметны лишь на начальных стадиях развития болезни. В дальнейшем в патологический процесс вовлекаются все нервные волокна, и проявления приобретают смешанный характер.
Существуют и другие виды классификации заболевания:
Симптомы
Симптомы полинейропатии зависят от ее причины и особенностей поражения волокон. К наиболее распространенным признакам патологии относят:
Алкогольная полинейропатия
Эта форма заболевания поражает чаще всего нижние конечности. Она развивается при длительном бесконтрольном употреблении спиртных напитках и проявляет себя, в первую очередь, жжением и ощущением покалывания в ногах. При дальнейшем развитии патологии пациент начинает ощущать онемение и судороги в мышцах, которые развиваются за счет сопутствующей нехватки витаминов группы В.
Диабетическая полинейропатия
Повышенный уровень сахара становится причиной поражения нервов стоп (дистальный вариант) и верхней части ног (проксимальный вариант). В первом случае человек ощущает характерный комплекс симптомов:
Сочетание полинейропатии с поражением мелких сосудов ведет к появлению трофических язв в нижней части голени. Проксимальный вариант поражения характеризуется резкими болями в ягодице и верхней части бедра, а также постепенной атрофией мышц в этой области.
Диагностика
Диагностика полинейропатии требует всестороннего обследования, которое включает:
Список обследований может быть скорректирован в зависимости от формы полинейропатии и сопутствующей патологии.
Лечение полинейропатии конечностей
Лечение направлено на устранение основной причины поражения нервных волокон, восстановление их нормальной работы, а также устранение неприятной для пациента симптоматики.
В зависимости от причины заболевания может назначаться:
Для восстановления нервных волокон используются:
Симптоматическая терапия включает:
Большое значение в лечении полинейропатии имеет немедикаментозная терапия. Она включает:
Для полноценного лечения требуется длительное комплексное воздействие на пораженную область. Только если пациент досконально выполняет все назначения врача, удается добиться успеха, но даже в этом случае полноценное восстановление функций нервных волокон не гарантировано.
Осложнения
Если вовремя не обратиться к врачу и не устранить причину, повлекшую поражение нервных волокон, нейропатия будет неуклонно прогрессировать. Осложнения заболевания включают:
Избежать осложнений можно, если своевременно обратиться к врачу за помощью, а также соблюдать меры профилактики.
Профилактика
Полинейропатия – это состояние, которое реально предупредить задолго до появления первых симптомов. Для этого необходимо:
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» окажут помощь при любых формах полинейропатии. Специалисты проведут полноценную диагностику, чтобы точно выявить степень и локализацию поражения, а затем назначат лечение и реабилитацию в соответствии с индивидуальными особенностями организма. Мы используем комплексные методы, которые включают:
Преимущества нашей клиники
Полинейропатия – это опасное осложнение многих состояний и заболеваний. Не стоит надеяться, что симптомы ограничиваются простым покалыванием, со временем состояние будет ухудшаться. Не затягивайте с обращением к врачу, запишитесь на консультацию к неврологам клиники «Энергия здоровья».
Что такое полинейропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Е. П., функционального диагноста со стажем в 9 лет.
Определение болезни. Причины заболевания
Полинейропатия (Polyneuropathy) — это группа заболеваний периферической нервной системы, при которых повреждаются периферические нервные волокна, входящие в состав различных нервов. Полинейропатия может быть вызвана множеством причин, но проявляется общими симптомами: слабостью в руках и ногах, онемением, покалыванием и жжением в кистях и стопах.
Полиневропатия и полинейропатия — это разные варианты написания одного и того же термина.
Как часто встречается полинейропатия
Причины полинейропатии
Выделяют первичные и вторичные полинейропатии. Первичные полинейропатии — это наследственные формы, которые могут сочетаться с поражением других органов и отделов нервной системы. К наследственным полинейропатиям относятся транстиретиновая семейная амилоидная полинейропатия, болезнь Фабри, порфирийная полинейропатия, болезнь Рефсума.
Вторичные полинейропатии встречаются гораздо чаще. В зависимости от причинного фактора их можно разделить на несколько видов:
Симптомы полинейропатии
Клиническая картина полинейропатий типична и проявляется следующими симптомами:
При поражении периферических отделов вегетативной нервной системы нарушается работа внутренних органов. Эти нарушения сопровождаются следующими симптомами:
Патогенез полинейропатии
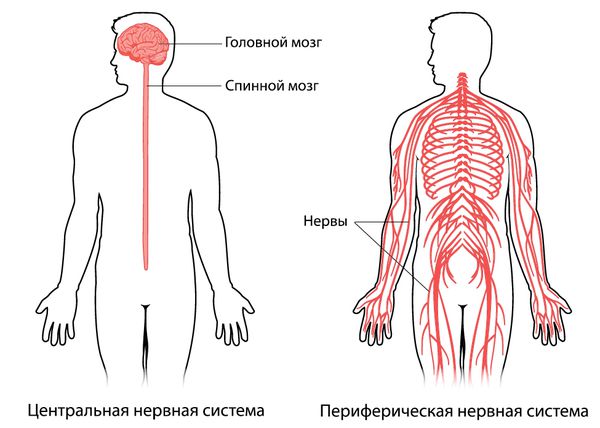
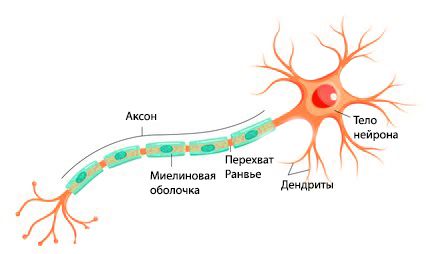
Периферической называют ту часть нервной системы, которая не входит в центральную нервную систему, т. е. нервы за пределами головного и спинного мозга.
Выделяют два типа нервных волокон: тонкие ( безмиелиновые ) и толстые ( миелиновые ). Миелин окружает аксон прерывистой электроизолирующей оболочкой, благодаря чему возбуждение передаётся быстрее. Этому способствуют перехваты Ранвье — периодические участки, не покрытые миелином.
Полинейропатии делят на два основных класса:
Зачастую при поражении миелиновой оболочки позже повреждается и сам аксон, а при первичном повреждении аксона со временем разрушается и миелиновая оболочка.
Классификация и стадии развития полинейропатии
Формы полинейропатии в зависимости от причины:
По течению полинейропатии могут быть:
По патоморфологическим признакам выделяют аксонопатии и миелинопатии.
По преобладанию симптомов выделяют:
Осложнения полинейропатии
К ослож нениям полинейропатии можно отнести атрофию мышц и утрату движений в конечностях, тревожные и депрессивные расстройства из-за боли при сенсорных полинейропатиях.
Диагностика полинейропатии
Сбор анамнеза
При диагностике полинейропатии важно выяснить, на что жалуется пациент, какой образ жизни он ведёт и какими болезнями страдают его близкие родственники.
На приёме доктор спрашивает:
Нужно обязательно рассказать доктору о вредных привычках, в том числе о злоупотреблении алкоголем, а также о том, что предшествовало развитию полинейропатии, например инфекция, боль в животе, голодание и т. д.
Неврологический осмотр
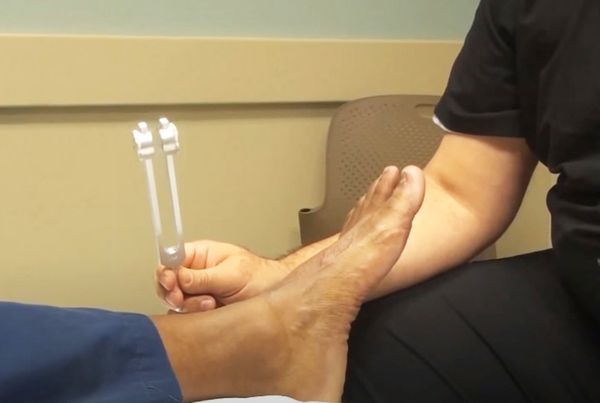
Доктор осматривает кожу, ощупывает мышцы, измеряет окружность рук и ног, оценивает сухожильные, надкостничные рефлексы и чувствительность.
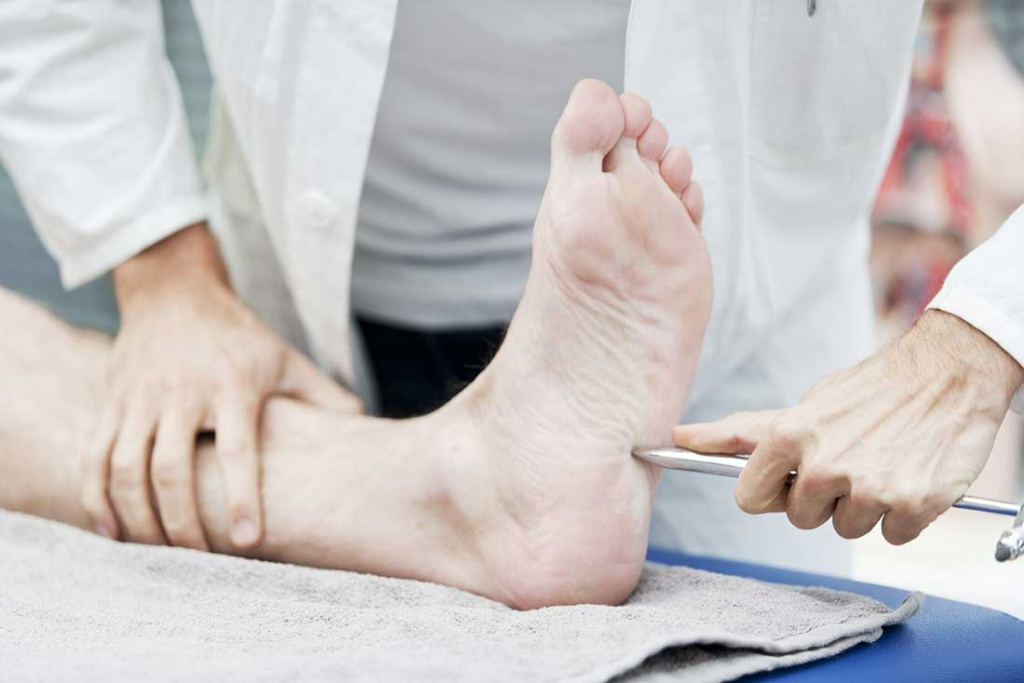
Сухожильные рефлексы проверяют с помощью лёгкого удара неврологическим молоточком по сухожилию мышцы:
Если рефлексы выпадают, описанные движения не происходят.
Чтобы оценить походку, силу мышц рук и ног, доктор просит пациента встать на носки и пятки, сесть на корточки и встать, лёжа потянуть стопы на себя и от себя, согнуть и разогнуть ноги в коленях, сжать кулаки, согнуть и разогнуть руки в локтях и т. д.
Нарушение разных видов чувствительности определяют различными методами:
Определить интенсивность боли можно с помощью специальных шкал, например DN4 и визуальной аналоговой шкалы (ВАШ). Принцип ВАШ состоит в том, что пациенту предлагают оценить силу боли по 10-балльной шкале, где 0 — это отсутствие боли, а 10 — самая сильная боль, какую он испытывал в жизни. С помощью этой шкалы можно оценить эффективность лечения, сравнив интенсивность боли до него и после.
Лабораторная диагностика
Лабораторная диагностика позволяет установить причину полинейропатии.
К основным лабораторным методам относятся:
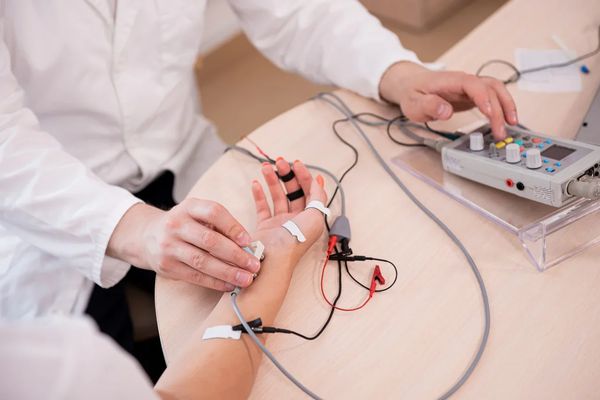
Инструментальная диагностика
Лечение полинейропатии
Чтобы вылечить полинейропатию, нужно выявить и устранить причину болезни, а также подавить механизмы её развития.
Методы лечения полинейропатии зависят от основного заболевания:
Чтобы уменьшить нейропатическую боль, применяют:
Помимо медикаментозного лечения, проводится физическая реабилитация: лечебная физкультура, массаж, методы с биологической обратной связью, физиотерапия (электромиостимуляция) и т. п.
Прогноз. Профилактика
Наследственные полинейропатии, как правило, неуклонно прогрессируют, но благодаря их медленному развитию пациенты адаптируются и обслуживают себя самостоятельно до поздних стадий болезни.
Прогноз токсических полинейропатий относительно благоприятный при прекращении интоксикации, например если пациент откажется от алкоголя.
Профилактика полинейропатии
Людям, занятым на вредном производстве, необходимо регулярно посещать профпатолога. Обычно такие консультации входят в ежегодный профилактический медицинский осмотр.
Пациентам, чьи родственники страдают наследственными формами полинейропатии, желательно обратиться к медицинскому генетику, чтобы определить свой риск развития болезни.
Фармакотерапия болевого синдрома при диабетической полиневропатии
Диабетическая полиневропатия (ДПН) является частым осложнением сахарного диабета. ДПН может быть острой и хронической, симметричной и асимметричной, асимптомной или болевой. Хроническая дистальная симметричная сенсорная и сенсомоторная

Патофизиология
Гипергликемия, обусловленная сахарным диабетом, вызывает такие метаболические нарушения, как внутриклеточное аккумулирование сорбитола, избыточное гликирование белков, оксидативный стресс, которые существенно нарушают структуру и функции нейронов [3–7]. Оксидативный стресс способствует повреждению эндотелиальных клеток, лежащих в основе мембраны эндоневральных сосудов, что приводит к микроваскулярной дисфункции. Развивающаяся в итоге гипоксия и ишемия еще в большей степени активируют процессы поражения нервов. Существенным механизмом формирования ДПН является дефицит нейротрофических факторов, снижающий способности пораженного нерва к регенерации. В патогенезе ДПН определенную роль играет активация протеинкиназы С и блокирование оксида азота (NO), основного регулятора расслабления сосудистой стенки, что способствует развитию микроангиопатии. Также обсуждается роль иммунных комплексов и аутоиммунных нарушений.
Появление боли при ДПН обусловлено поражением тонких сенсорных волокон, ответственных за болевую чувствительность. При этом ведущими механизмами являются периферическая и центральная сенситизация, генерация импульсов из эктопических очагов пораженных нервов, избыточная экспрессия натриевых каналов периферических нейронов и др. [1, 3, 8, 9].
Клиническая картина
Болевой синдром при ДПН чаще всего развивается у больных с дистальной симметричной сенсомоторной полиневропатией. Типичными жалобами являются покалывание и онемение в стопах и голенях, усиливающиеся в ночное время. В то же время у больных могут возникать резкие, стреляющие, ланцинирующие, пульсирующие и жгучие боли. У части пациентов отмечаются аллодиния и гиперестезия. Все вышеописанные расстройства относят к позитивным сенсорным симптомам нейропатической боли. К негативным симптомам относят болевую и температурную гипестезию, которые в начальных стадиях заболевания представлены умеренно в дистальных отделах, но по мере прогрессирования распространяются проксимально и могут вовлекать и руки. Сухожильные рефлексы, как правило, снижены, а мышечная слабость ограничивается мышцами стопы.
Реже боли могут возникать при диабетической асимметричной невропатии, обусловленной васкулитическим процессом в эпиневрии. Эта форма ДПН развивается у пожилых лиц с умеренным или неустановленным диабетом. Боль часто начинается в пояснице или в области тазобедренного сустава и распространяется вниз по ноге с одной стороны. При этом отмечается слабость и похудание мышц бедра, таза на той же стороне. Восстановление, как правило, хорошее, но не всегда полное.
Диабетическая тораколюмбальная радикулопатия, возникающая вследствие поражения нервных корешков, характеризуется болями в плечевом поясе с одной или двух сторон, в сочетании с кожной гиперестезией и гипестезией в области пораженных корешков. Эта форма ДПН чаще встречается у пожилых пациентов с большим стажем сахарного диабета и, как правило, имеет тенденцию к медленному восстановлению функций.
При грубых нарушениях глюкозы в крови (кетоацидозе) может развиться острая болевая невропатия, проявляющаяся сильными жгучими болями и снижением веса. Очень выражены аллодиния и гипералгезия, при минимальном сенсорном и моторном дефиците. Восстановление коррелирует с прибавкой в весе и коррекцией гликемии.
Фармакотерапия
Фармакотерапия ДПН предусматривает два направления. Восстановление пораженных нервов, профилактика новых нарушений (патогенетическая терапия) и уменьшение выраженности болевого синдрома (симптоматическая терапия). В первом случае используются альфа-липоевая кислота, бенфотиамин, факторы роста нервов, ингибиторы альдозоредуктазы, ингибиторы протеинкиназы С, Ацетил-L-карнитин, сосудистая терапия [3–5]. Это направление терапии является очень важным и во многом предопределяет прогноз, в том числе и в отношении болевого синдрома. Однако это лечение проводится длительными курсами и не всегда сопровождается быстрым очевидным клиническим улучшением. В то же время даже при негрубой полиневропатии могут иметь место выраженные боли, которые очень часто являются ведущим фактором в снижении качества жизни пациентов, приводя к нарушениям сна, депрессии, тревоге и социальной дезадаптации. Именно поэтому параллельно с патогенетической терапией важно проводить своевременную терапию нейропатического болевого синдрома. Разумеется, что при любой патогенетической и/или симптоматической терапии ДПН обязательным условием является контроль уровня гликемии и лечение, направленное на компенсацию диабета.
Для уменьшения боли при ДПН используются различные нелекарственные методы лечения (хирургическая декомпрессия малоберцового нерва, лазерная терапия, акупунктура, магнитотерапия, биологическая обратная связь, чрескожная электронейростимуляция). Однако их эффективность остается пока недоказанной. Наиболее доказательными являются работы по лекарственной терапии. В данной статье мы специально рассматриваем вопросы фармакотерапии нейропатического болевого синдрома при ДПН.
Прежде всего, следует особо подчеркнуть, что простые анальгетики и нестероидные противовоспалительные препараты в лечении болей при ДПН не являются эффективными и не рекомендуются [1, 6, 8, 9]. Это связано с тем, что главными механизмами боли при ДПН являются не процессы воспаления, а многоуровневые изменения в соматосенсорной нервной системе. К сожалению, в мире более 60% больных с нейропатической болью ошибочно получают эти препараты, что недопустимо и чрезвычайно опасно при длительном применении (осложнения со стороны ЖКТ, печени и крови).
Основными группами препаратов для лечения нейропатической боли при ДПН являются: антидепрессанты, антиконвульсанты, опиоиды и местные анестетики.
Антидепрессанты
Трициклические антидепрессанты (ТЦА)
ТЦА блокируют обратный захват норадреналина и серотонина в пресинаптических нейронах, что способствует активизации нисходящих антиболевых влияний и тормозит прохождение болевой афферентации. При ДПН проведены исследования по эффективности амитриптилина, нортрипитилина, дезипрамина и имипрамина [10, 11]. Среди них наиболее эффективным оказался амитриптилин в дозировках от 25 до 150 мг/сут. Лечение рекомендуется начинать с низкой дозы (10 мг/сут) и постепенно титровать ее на повышение. Однако, помимо блокирования обратного захвата норадреналина и серотонина, ТЦА в разной степени блокируют постсинаптические мускариновые, холинэргические, альфа1-адренергические и гистаминовые рецепторы. Это сопровождается рядом нежелательных эффектов: сухость во рту, синусовая тахикардия, запор, задержка мочи, спутанность сознания, нарушение памяти, седативный эффект, сонливость, головокружение, ортостатическая гипотензия. В то же время некоторые пациенты с нейропатической болью часто страдают расстройством сна, поэтому седативный эффект, который вызывают многие ТЦА, может в ряде случаев расцениваться как дополнительная польза, а не как побочный эффект. Тем не менее, ТЦА следует применять с осторожностью у пациентов с сердечной патологией, глаукомой, задержкой мочи или вегетативными нарушениями. ТЦА могут вызывать нарушение равновесия и когнитивные расстройства у пациентов преклонного возраста. Так как ТЦА метаболизируются при участии ферментов системы цитохрома Р-450, они могут вступать во взаимодействие с другими препаратами, которые также метаболизируются этими ферментами.
Ингибиторы обратного захвата серотонина
Селективные ингибиторы обратного захвата серотонина (СИОЗС) имеют по сравнению с ТЦА более благоприятный профиль переносимости. Однако испытания, проводимые на пациентах с нейропатической болью при ДПН (флуоксетин, пароксетин), демонстрируют лишь ограниченную эффективность, и поэтому эта группа антидепрессантов для лечения боли при ДПН практически не используется [8, 9, 12].
Ингибиторы обратного захвата серотонина и норадреналина
К этой группе препаратов относятся венлафаксин и дулоксетин. Их эффективность основана на активации нисходящих серотонинергических и норадренергических проводящих путей, подавляющих боль в центральной нервной системе. В нескольких клинических испытаниях венлафаксин обеспечивал достоверное уменьшение боли по сравнению с плацебо у больных с болевой ДПН [13–16]. Наиболее частыми побочными эффектами были тошнота, бессонница, сухость во рту, сонливость, головокружение, запор, потливость, нервозность, астения и нарушение эякуляции. Эффективность дулоксетина для лечения болей при ДПН была продемонстрирована в крупных контрольных исследованиях [17–21]. Показано, что дулоксетин при курсовом лечении 12 недель в дозе 60 мг два раза в сутки или 120 мг 1 раз в сутки является эффективным и безопасным препаратом. Помимо снижения выраженности боли в течение дня, прием препарата также приводит к уменьшению ночных болей и улучшению качества жизни. Эффективность дулоксетина в наибольшей степени связана с прямыми эффектами этого препарата и не зависит от возраста, пола, типа сахарного диабета и длительности диабетической нейропатии. Другими преимуществами лечения дулоксетином являются однократный прием, простота титрования дозы, хорошая переносимость и сердечно-сосудистая безопасность. Непрямой метаанализ эффективности дулоксетина в сравнении с габапентином и прегабалином показал, что он сопоставим по эффективности и безопасности с этими препаратами [32].
Антиконвульсанты
Эффективность антиконвульсантов первого поколения в лечении нейропатической боли обусловлена блокированием натриевых каналов и ингибированием эктопической активности в пресинаптических сенсорных нейронах. Два исследования карбамазепина при болевой форме ДПН показали его эффективность в 63% и 70% случаев соответственно, однако при этом отмечались нежелательные побочные явления (головокружение, диарея, когнитивные расстройства) [22, 23]. Фенитоин в двух исследованиях показал эффективность у 74% пациентов, но при этом также были отмечены побочные эффекты: гиперплазия десен, атаксия, сонливость [24]. В другом исследовании у 52 пациентов с болевым синдромом при ДПН применялся вальпроат (200 мг 3 раза в день). Более чем половина больных отмечали улучшение [25]. В целом применение противосудорожных препаратов первого поколения не рассматривается как терапия первой линии из-за связанных с их применением побочных эффектов.
Наиболее крупные плацебо-контролируемые, рандомизированные клинические исследования продемонстрировали высокую анальгетическую эффективность антиконвульсантов второго поколения: габапентина и прегабалина [26–31]. Механизм действия габапентина и прегабалина основан на связывании с альфа-2-дельта-субъединицей потенциал-зависимых кальциевых каналов периферических сенсорных нейронов. Это приводит к снижению входа кальция в пресинаптический нейрон, в результате чего уменьшается высвобождение главных медиаторов боли (глутамата, норадреналина и субстанции Р) перевозбужденными нейронами, что сопровождается редукцией болевого синдрома. Оба препарата обладают хорошей переносимостью и высокой эффективностью, наблюдаемой уже на первой неделе лечения. Наиболее частыми побочными эффектами являются головокружение (21,1%) и сонливость (16,1%).
Габапентин следует начинать с 300 мг/cут и титровать далее до целевой суточной дозы, равной 1800 мг. При необходимости ее можно увеличить до 3600 мг/сут. Прегабалин, в отличие от габапентина, обладает линейной фармакокинетикой, поэтому назначается в стартовой дозе 150 мг/сут в два приема, c возможным увеличением через 7-дневный интервал до 300 мг/сут. Максимальная доза составляет 600 мг/сут.
Опыт использования других антиконвульсантов второго поколения топирамата и ламотриджина по количеству проведенных испытаний и пациентов весьма ограничен [33–35]. В настоящее время разработан новый антиконвульсант для лечения диабетической нейропатии — лакозамид, который обеспечивает селективную медленную инактивацию калиевых каналов, что выгодно отличает его от других антиконвульсантов. В проведенных исследованиях лакозамид в дозе 200–600 мг/сут снижает болевой синдром при ДПН [36–37]. В России лакозамид пока не зарегистрирован.
Опиоиды
Опиоиды издавна применяются для лечения умеренной или сильной боли. Они ценятся за их болеутоляющие свойства, но препараты этого класса вызывают в организме и другие эффекты. Опиоиды действуют на систему дыхания, сердечную деятельность, желудочно-кишечный тракт и мочевыводящую систему, вызывая потенциально опасные побочные эффекты. Обезболивание с помощью опиоидов также связано с проблемами толерантности к лекарственным препаратам и развития физической зависимости, а также с психологическими побочными эффектами. Именно поэтому они не нашли широкого применения в лечении болевой формы ДПН.
Трамадол — препарат, обладающий низкой аффинностью к опиоидным мю-рецепторам и одновременно являющийся ингибитором обратного захвата серотонина и норадреналина. Механизм его действия имеет некоторое сходство с ТЦА, а по некоторым аспектам — с агонистами опиоидных рецепторов. В двух рандомизированных контролируемых испытаниях трамадол в дозе до 400 мг/сут значительно уменьшал боль и повышал социальную и физическую активность [38, 39]. В открытом исследовании трамадол был эффективным в поддержании анальгетического эффекта на протяжении 6 месяцев исследования. При этом хорошую толерантность продемонстрировали 72% больных, а 11,3% пациентов прекратили прием из-за побочных реакций [40]. Многие исследователи отмечают, что вероятность злоупотребления трамадолом намного ниже, чем для опиоидов. Трамадол вызывает такие побочные эффекты, как головокружение, тошнота, запор, сонливость и ортостатическая гипотензия. Для снижения вероятности развития побочных эффектов и наркотической зависимости применение трамадола следует начинать с низких доз (50 мг один или два раза в день) и затем титровать каждые 3–7 дней до максимальной дозы 100 мг 4 раза в день (для пациентов преклонного возраста максимальная суточная доза составляет 300 мг).
Трамадол также входит в состав комбинированного препарата Залдиар, содержащего в одной таблетке трамадол 37,5 мг и парацетамол 325 мг. Такая комбинация является привлекательной для лечения по нескольким причинам. Во-первых, эффект наступает быстрее (за счет парацетамола) и держится дольше (за счет трамадола). Во-вторых, доза трамадола при курсовом лечении может быть снижена, при повышении обезболивающего эффекта вследствие потенцирующего действия двух лекарственных компонентов. В-третьих, как известно, у парацетамола, наряду с известными свойствами, выявлены новые механизмы действия (опосредованное влияние на канабиноидные рецепторы), играющие существенную роль в контроле боли [41].
В проведенных клинических исследованиях показано, что сочетание трамадола и парацетамола дает достоверно больший эффект при лечении боли, чем эти компоненты в отдельности, и что трамадол/парацетамол сокращают время наступления анальгезии и улучшают переносимость по сравнению с трамадолом в отдельности. Недавно опубликованы результаты двойного плацебо-контролируемого исследования, в котором была продемонстрирована высокая эффективность комбинированного анальгетика трамадол/парацетамол в лечении боли при ДПН на протяжении 66 дней терапии [42].
Проведенное нами исследование показало высокую эффективность короткого курса лечения боли при ДПН препаратом Залдиар [2]. Особо следует подчеркнуть, что положительные сдвиги отмечались уже со второго и третьего дня терапии. В большинстве случаев суточная доза составляла 2–3 таблетки в сутки, на фоне которых отмечалось существенное уменьшение проявлений нейропатического болевого синдрома. Следует отметить хорошую переносимость Залдиара и отсутствие побочных явлений, что опровергает миф о неблагоприятном профиле безопасности трамадола.
Местные анестетики
Пластыри и гели с 5% содержанием лидокаина являются продуктами местно-анестезирующего действия. Считается, что действие лидокаина основано на блокировании движения натриевых ионов через клеточную мембрану нейронов. Это стабилизирует клеточную мембрану и предотвращает распространение потенциала действия и соответственно уменьшает боль. Клиническая эффективность пластин с лидокаином показана в нескольких открытых исследованиях [43–45]. Одновременно можно накладывать до 4 пластин на область боли. В проведенных исследованиях длительность лечения составила 4–5 недель. Среди побочных реакций чаще наблюдаются жжение и эритема на месте аппликации.
Капсаицин — местный анестетик, который получают из стручков красного жгучего перца или перца чили. Считается, что механизм действия капсаицина основан на истощении субстанции Р из окончаний периферических чувствительных нервов. В некоторых странах применение капсаицина показано для лечения невралгий, таких как постгерпетическая невралгия или болевая форма диабетической нейропатии. Капсаицин отпускается без рецепта в форме различных лосьонов, кремов, гелей и шариковых аппликаторов, содержащих активное вещество в концентрации 0,025%, 0,050% или 0,075%. Обычно наносится четыре раза в день на всю болезненную область. В лечении боли при ДПН в одном исследовании показано снижение боли на 40% на протяжении 8 недель лечения [46]. Следует отметить, что часто боль усиливается при первом нанесении капсаицина. Жжение, краснота и покалывание в месте нанесения являются наиболее частыми побочными эффектами капсаицина.
Токсин ботулизма
В недавнем пилотном двойном слепом перекрестном исследовании показана эффективность токсина ботулизма типа А в лечении боли у 18 больных с ДПН [47]. Боли уменьшались достоверно, начиная с первой недели после инъекции на протяжении 12 недель наблюдения. У 44% больных снижение боли по визуально-аналоговой шкале (ВАШ) было более чем на 3 балла. Также наблюдалось улучшение сна, начиная с 4 недели после инъекции. Антиболевой эффект токсина ботулизма связывают со способностью препарата тормозить афферентную ноцицептивную активность в периферических сенсорных нервных волокнах.
Глицерил тринитрат
Глицерил тринитрат, традиционно используемый как вазодилятатор при стенокардии, существенно облегчает боль, связанную с диабетической невропатией. Это показано
в двойном слепом, плацебо-контролируемом исследовании, где оценивали эффективность применения спрея с глицерил тринитратом у 48 пациентов с болевой диабетической невропатией [48]. Двадцать четыре пациента в исследуемой группе применяли местно спрей с глицерил тринитратом на ногах во время сна в течение четырех недель, в то время как другие 24 использовали спрей, содержащий плацебо. Глицерил тринитрат хорошо переносился, и только один пациент был исключен из исследования вследствие неблагоприятных побочных эффектов. Положительный эффект исследователи связывают с вазодилятацией, происходящей благодаря оксиду азота, производной глицерил тринитрата. Хорошие результаты были получены при применении этого спрея в сочетании с вальпроевой кислотой [49].
Заключение
Таким образом, опираясь на критерии доказательной медицины, в качестве препаратов первого ряда для лечения болевого синдрома при ДПН можно рекомендовать габапентин или прегабалин. К препаратам второго ряда можно отнести антидепрессанты (дулоксетин, амитриптилин) и трамадол. Практический опыт показывает, что в ряде случаев целесообразна «рациональная полифармакотерапия»: одновременное применение препаратов из разных групп, что может позволить достичь максимального снижения боли с минимальным риском побочных реакций. В этом плане наиболее приемлемой нам представляется комбинация из следующих препаратов: антиконвульсант (габапентин или прегабалин), антидепрессант (дулоксетин, венлафаксин или амитриптилин) и трамадол. При этом лечение следует начинать одним препаратом и далее, в зависимости от результатов, принимать решение о целесообразности добавления второго препарата и т. д.